Fibrillation atriale

Fibrillation atriale
Dr A.KHELIFA mars 2009
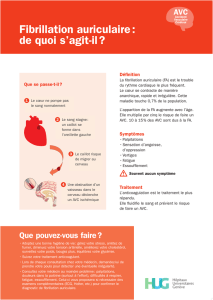
1-Définition
Trouble du rythme supra-ventriculaire caractérisé par une activité électrique anarchique, irrégulière et extrêmement
rapide des oreillettes (300-600 c/min)
La FA est qualifiée de :
-Récidivante au-delà d’un épisode détecté.
-Paroxystique si elle spontanément réversible en moins d’une semaine (souvent < 24h-48h)
-Persistante si elle dure plus d’une semaine.
-Permanente si elle dure plus d’un an ou après plusieurs échecs de cardioversions.
2-Epidémiologie :
Trouble du rythme de loin le plus fréquent chez le sujet âgé.
Prévalence Incidence
-Population générale : 0,8 %.
-Après 65 ans : 06%
-Après 80 ans : 10%
-Avant 40 ans : 0,1%
-Après 80 ans : 02%
3-Etiologies :
Dans 70% des cas, la FA survient sur une cardiopathie sous jacente, la FA isolée sur cœur sain est exceptionnelle
chez le sujet âgé. La FA peut être associée un autre trouble du rythme auriculaire (flutter) ou jonctionnel (maladie ou
Bouveret)
a- Causes aiguës réversibles : IDM, embolie pulmonaire, intoxication éthylique aigue, fièvre, Bronchite,
pneumonie…
b- Cardiopathies sous jacente( étude ALPHA):
•
••
• Hypertensive (38%) avec HVG (20%)
•
••
• Valvulaire le plus souvent mitrale (15%).
•
••
• Ischémique (16 %).
•
••
• Cardiomyopathie dilatée (9%) ou hypertrophique (5%).
•
••
• Cardiomyopathie restrictive (amylose, hémochromatose, fibrose).
•
••
• Péricardite endocardite.
•
••
• Cardiothyréose.
4-Physiopathologie :
Le vieillissement cardiaque s’accompagne de modifications structurelles par altération de la matrice extracellulaire avec
dépôt de collagène entraînant des troubles de la relaxation du VG compensée en partie par la systole auriculaire avec
dilatation de l’oreillette qui entraîne elle-même des lésions au niveau du tissu de conduction et des foyers ectopiques
déchargeant à 600/min expliquant l’anarchie de l’activité électrique au cours de la FA .
5- Circonstances de découverte :
• Découverte fortuite lors d’un examen systématique
• En présence de symptômes évocateurs : Dyspnée, palpitations, signes de bas débit cérébral, lipothymies,
gêne thoracique, OAP …etc

6- Diagnostic positif :
est
confirmé par l’ECG : Rythme à 150/min, irrégulier, absence d’ondes P , trémulation de la
ligne de base.
7-Bilan paraclinique :
Au minimum :
ECG,Rx Poumon , TSH us, T4 libre, NFS, Plaquettes, CRP, ionogramme avec Kaliémie, natrémie, calcémie.
Echocardiographie transthoracique
Si besoin : Holter ECG ou R-test(longue durée), ETO
8-Complications :
1-Hémodynamiques :
• Insuffisance cardiaque (1/3 des cas) avec réduction du débit cardiaque
• Parois il est difficile d’établir si la FA est cause ou conséquence de l’IC
• Cardiomyopathie dilatée dysrythmique.
2-Thrombo-emboliques :
La principale complication est la survenue d'AVC, le cerveau étant de loin l'organe le plus touché par les accidents
emboliques dans les séries autopsiques.
L'incidence des AVC est de 5% par an. Après un premier épisode d'AVC, le risque embolique est de 35% la première
année, et se réduit à 20% à patir de la seconde année (en l'absence de traitement antithrombotique)
La mortalité cardio vasculaire d'un sujet en FA est doublée par rapport à un sujet du même âge en rythme sinusal.
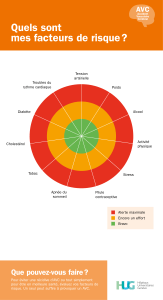
La FA est un facteur de risque indépendant d'AVC: globalement le risque est multiplié par 5 par rapport à des sujets du
même âge en rythme sinusal. Mais ce risque global est modulé par la présence de facteurs de risque associés, cliniques
et échographique, dont voici la liste
Facteurs de risque cliniques. Facteurs de risque échographique.
Antécédent d'AVC ou d'AIT (RR 2.5) Dilatation de l'OG
HTA (RR 1.6) FR <25%
Insuffisance cardiaque (RR 1.4) Thrombus de l'oreillette gauche
Diabète (RR 1.7) Contraste spontané intra auriculaire gauche
Coronaropathie (RR 1.5) Vitesse de vidange de l'auricule abaissée
Âge supérieur à 75 ans (RR 1.4) Plaques aortiques d'épaisseur supérieure à 4 mms
La présence d'un ou plusieurs de ces facteurs permet de classer les patients en trois groupes de risque:
• Patients à risque élevé (supérieur à 7% par an)
Présence, en plus de l'AC par FA, d'un au moins des facteurs de risque suivants
o âge supérieur à 75 ans
o antécédent d'AVC ou d'AIT
o insuffisance cardiaque
o Hypertension artérielle
o HTA
o présence de plus d'un des facteurs de risque intermédiaire (score de shads 2).

9-Traitement de la Fibrillation atriale :
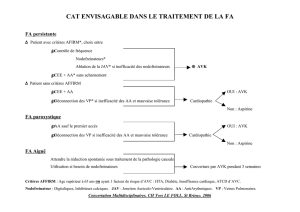
1 La FA est récente :
Trois objectifs :
- Prévenir les accidents thrombo-emboliques : l'anticoagulation doit être systématique en dehors des contre-indications,
initialement par l'héparine, avec relais secondaire par les antivitamines K
- Ralentir la fréquence cardiaque si le rythme ventriculaire est rapide avec une mauvaise tolérance hémodynamique, en
déprimant la conduction nodale, en utilisant le plus souvent les digitaliques (par voie IV), éventuellement, si la fonction
ventriculaire gauche le permet, le vérapamil ou les B-bloquants
- Tenter de restaurer un rythme sinusal stable :
=> Ou bien la fibrillation auriculaire se réduit spontanément, et se trouve posée la question d'un traitement de fond ;
=> Ou bien la fibrillation auriculaire persiste et il faut donc envisager sa réduction soit médicamenteuse (le plus souvent
amiodarone à forte dose : 30 mg/kg en une prise), soit par choc électrique externe. Toute réduction devra être réalisée
sous anticoagulant depuis plus de 3 semaines, après s'être assuré de l'absence de thrombus de l’oreillette par ETO et
l’absence de troubles métaboliques (Hypokaliémie).
2 Traitement au long cours :
Le rythme sinusal a pu être restauré :
- S'il s'agit d'un premier accès, sans cardiopathie sous-jacente, sans argument pour un risque de récidive élevé, il
n'existe pas d'indication à un traitement anti-arythmique au long cours ; le traitement peut se limiter à la prescription
d'anti-agrégants plaquettaires.
- S'il s'agit déjà d'une récidive, ou qu'il existe un risque élevé de rechute (cardiopathie sous-jacente, extrasystolie atriale
importante…) un traitement au long cours s'impose avec deux objectifs :
=> Maintenir un rythme sinusal stable en utilisant un anti-arythmique à tropisme atrial : Classe IA voire IC de première
intention, amiodarone de deuxième intention.
=> Prévenir les accidents emboliques en ayant recours, en l'absence de contre-indication aux antivitamines K l'objectif
étant d'obtenir un INR aux alentours de 2 en l'absence de cardiopathie ou d'antécédents d'accidents ischémiques, un
INR à 3,5 dans les autres cas. En présence d'une contre-indication aux antivitamines K on peut se contenter d'un
traitement anti-agrégant plaquettaire, par l'aspirine.
Le rythme sinusal n'a pu être restauré :
L'objectif du traitement est alors de ralentir la cadence ventriculaire en utilisant des anti-arythmiques déprimant la
conduction nodale, en premier lieu les digitaliques, les bêtabloquants, le vérapamil.
Là encore la prévention du risque embolique fait appel aux antivitamines K.
10-Quand réduire une FA chez le sujet âgé ?
Réduction possible
• Premier épisode de FA chez un sujet mono pathologique et sans autres facteurs de risque TE
• Nécessité hémodynamique, AVK prolongée problématique
Pas de réduction le plus souvent : AVK à vie souhaitable, fonction du R/ bénéfices/risques.
• Très grand âge.
• FA récidivant
• FA permanente ancienne bien tolérée.
• Cardiopathie très évoluée, OG très dilatée (probabilité faible de maintien du RS)
• Thrombus intra auriculaire.
• Contre indication aux anti arythmiques.

Règles de prudence du traitement chez le sujet âgé, +++
Réévaluer régulièrement l'intérêt et les risques des anticoagulants, des antiarythmiques ou digitaliques prescrits en
fonction du terrain, de la récidive de la FA, de la tolérance …
Surveiller +++ la tolérance des médicaments (risque hémorragique, risque de bradycardie de BAV ),
• Cordarone:
– Effets secondaires extracardiaques fréquents, mais:
– Plus fort taux de succès, de loin.
– Effet arythmogène très faible.
– Tolérance hémodynamique en cas de cardiopathie ou de dysfonction VG
– Surveillance TSH/ 6 mois; doses modérées
Adapter à la fonction rénale, attention chez l'insuffisant cardiaque.
11-Contrôle du rythme ou contrôle de la fréquence ?
•Contrôle du rythme : réduction et maintien du rythme sinusal (anti-arythmique, +/- AVK au long cours)
•Contrôle de la fréquence : respect de la FA avec fc < 100/min (si besoin digital ou BB ou isoptine) +AVK
•L’Etude AFFIRM: FA avec risque élevé d’AVC.
-Pas de supériorité du contrôle du rythme ; Contrôle de la fréquence meilleure.
-Majorité des AVC: AVK arrêtés ou INR <2 ; >65 ans ou insuffisant cardiaque :
12-Efficacite du traitement anticoagulant de la fibrillation atriale :
Les AVK, avec une cible d'INR comprise entre 2 et 3 réduisent du risque relatif d'AVC de 62% (attention, il s'agit de
risque relatif). La réduction du risque relatif de décès est de 28%
L'aspirine, à des doses de 50 à 1300 mg par jour, n'entraîne pas de réduction significative du risque d'AVC ni du risque
de décès, quelle que soit la dose administrée.
La bonne question à se poser est celle du calcul du nombre d'accidents thrombo emboliques évités chez un patient en
AC par FA. La réponse existe.
13- Que sait-on du risque hémorragique du traitement anticoagulant de la FA ?
Dans les essais thérapeutiques, la majoration du risque d'hémorragie intra cérébrale sous AVK, comme sous aspirine,
ne sont pas significatives.
Les accidents hémorragiques sont surtout observés en cas de déviation de l'INR par rapport à l'INR cible. On observe
également des accidents ischémiques par sous efficacité thérapeutique et accident embolique.
Les patients ayant un risque hémorragique élevé sont les suivants:
• âge supérieur à 65 ans
• antécédent d'AVC
• antécédent d'hémorragie digestive
• facultés intellectulles déficientes
• INR instable en début de traitement
• comorbidité (IDM récent, insuffisance rénale, diabète, hématocrite bas)

L'évaluation du risque hémorragique est d'autant plus difficile chez le sujet âgé qu'il cumule les facteurs de risque
hémorragique: faible compliance, démence, saignements digestifs récents, difficulté de réaliser des INR, poly
médication, insuffisance rénale ou hépatique alcoolisme, chutes fréquentes.
Malgré ces éléments, il reste que le bénéfice du traitement AVK chez le sujet âgé en AC par FA dépasse, pour une
grande majorité de patients, de loin le risque hémorragique, et que le nombre de patients AC par FA traités reste faible,
en raison d'une surévaluation du risque hémorragique par les praticiens.
14-RECOMMANDATIONS DE L'ACC
• CLASSE 1
1. Prescrire un traitement antithrombotique à tous les patients en FA (sauf à ceux avec une FA isolée) pour
prévenir le risque thromboembolique (niveau A)
2. Choisir le traitement de manière individuelle d'après l'évaluation des risques absolus d'AVC et de saignement
et le bénéfice pour chaque patient
3. Prescrire des anticoagulants oraux au long cours avec une INR cible entre 2 et 3, chez les patients à risque
élevé d'AVC, sauf contre-indication (niveau A)
1. L'indication de l'anticoagulation doit être revue à intervalles réguliers (niveau A)
2. l'INR devrait être surveillé au moins une fois par semaine lors de l'initiation du traitement anticoagulant et au
moins une fois par mois quand le patient est stable (niveau A)
4. L'aspirine à la dose de 325 mg est une alternative thérapeutique chez les patients à faible risque, ou chez les
patients ayant des contre-indications aux anticoagulants (niveau A)
5. Prescrire des anticoagulants oraux aux patients en FA avec une valvulopathie rhumatismele ou une prothèse
valvulaire mécanique ou biologique (niveau B). L'intensité de l'anticoagulation dépend du type de prothèse, mais
l'INR ne doit pas être à moins de 2 à 3 (niveau B)
• CLASSE 2
1. Cibler un INR à 2 en prévention primaire du risque thromboembolique chez les patients de plus de 75 ans
considérés à risque hémorragique, mais sans CI absolue aux anticoagulants (niveau C)
2. Prendre en charge le traitement antithrombotique des patients avec flutter auriculaire comme ceux en AC/FA
3. Choisir le traitement antithrombotique sur les mêmes critères quel que soit le type de la FA (paroxystique,
permanente) (niveau B)
En conclusion
1. Le traitement AVK des patients en AC par FA a largement démontré son intérêt, notamment dans la
prévention des AVC
2. Les risques hémorragiques sont réels, mais ils ont tendance à être surestimés par les praticiens.
3. La décision de mise sous AVK d'un patient repose sur un raisonnement individuel tenant compte du risque
d'AVC et du risque hémorragique.
4. D’autres facteurs doivent intervenir, notamment l'organisation des soins, l'observance du traitement et de la
surveillance, éléments que seul le généraliste peut évaluer.
5. l'arrivée sur le marché des nouveaux anticoagulants va bouleverser ces données, en offrant des produits à la
fois plus efficaces et mieux toléré
1
/
5
100%