Télécharger ceci

RSCA 3 : Madame S
1. Récit :
Le 20/11/2013, je reçois dans le service d’endocrinologie, Madame S âgée de 67
ans, diabétique de type 2 insulino-dépendante, actuellement sous pompe. Elle est
hospitalisée pour coma hypoglycémique.
Ses principaux antécédents médicaux sont : un diabète de type 2 insulino-
dépendante compliqué de neuropathie périphérique et de macroangiopathie ( pas
d’atteinte ophtalmologique, ni rénale), une hypothyroïdie substituée par Lévothyrox
125 microgrammes une HTA traitée par Tareg, une fibrillation auriculaire ralentie par
Celectol 200 et sous Xarelto 15 mg, une dyslipidémie sous Simvastatine 20 mg et
une cardiopathie ischémique ayant nécessité la pose de 2 stents sur l’artère IVA
avec mise sous Pravadual.
Pour son diabète, elle reçoit comme débit d’insuline rapide de 0 à 8h : 1UI/h et de 8h
à 0h : 0,7 UI/h.
Depuis le mois de juillet, cette patiente fait des hypoglycémies à répétition. De plus,
elle se plaint de céphalées d’intensité croissante pour lesquelles elle réalise un
scanner qui retrouve une imprégnation tissulaire du clivus. Cet examen devra alors
être complété ultérieurement d’une IRM.
Lors de son hospitalisation actuelle, elle a un score de Glasgow à 12 (Y : 2, V : 4 et
M : 6) avec une glycémie à 0,4 g.L. La pompe à insuline est déconnectée, puis elle
reçoit une ampoule de G30 et du G10 en IVL. La patiente est alors réveillable et
l’examen neurologique se normalise.
L’examen clinique après son passage en salle est sans particularité à l’exception
d’un teint grisâtre.
Des explorations complémentaires sont alors débutées afin de trouver une étiologie à
ces hypoglycémies redondantes.
Au niveau biologique, on retrouve une HbA1c basse à 5%.
La TSH us est normale à 0,57 microUI/ml (mais sous Lévothyrox récemment
augmenté)
La cortisolémie à 8 h est basse à 156 nmol/L Avec une ACTH basse également à
24,7 mg/L donc probable insuffisance corticotrope.
Les autres axes sont alors explorés retrouvant une IGF1 effondrée, une FSH et LH
effondrées.
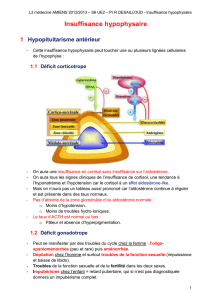
Donc devant cette insuffisance antéhypophysaire, une IRM hypophysaire est alors
demandée.

Une substitution par hydrocortisone 20 mg est alors instaurée, et le débit de base de
la pompe à insuline est baissé à 0,4 UI/h.
L’hospitalisation est marquée par une bactériémie à E. Coli secondaire à une
pyélonéphrite aiguë avec un important syndrome biologique inflammatoire (CRP à
200 mg/L)
Elle est alors mise sous Rocéphine 1g par jour pendant 2 jours puis relai PO après
antibiogramme par amoxicilline 1g * 3 pendant 10 jours.
Puis majoration de la substitution en hydrocortisone à 200 mg/ jour en IVSE
(accompagnée en potassium) puis diminution progressive pour arriver à 20 mg lors
de sa sortie de l’hôpital.
L’état clinique de Madame S s’est nettement amélioré, et le syndrome biologique
inflammatoire a nettement diminué avec normalisation de globules blancs et baisse
de la CRP à 12 mg/L.
L’IRM réalisé dans un deuxième temps (après son hospitalisation) a retrouvé un
adénome invasif de l’hypophyse responsable de l’ensemble du tableau clinique.
Le dossier a été discuté en RCP avec les neurochirurgiens de l’hôpital de Foch qui
pour l’instant conseille l’abstention thérapeutique et préconise une surveillance du
bilan endocrinologique et une surveillance de l’imagerie.
Le traitement substitutif devra être poursuivi et la majoration de l’hydrocortisone
devra être effectuée en cas de stress (en particulier fièvre, infection..)
Ainsi s’il paraît initialement d’aborder des points de rappel sur l’adénome
hypophysaire et dans un deuxième temps sur l’insuffisance surrénalienne aiguë, il est
tout aussi important de traiter des différentes compétences du médecin généraliste
dans ces pathologies chroniques et face aux évènements aigus.
2. Rappel sur l’adénome hypophysaire :
Définition :
Les adénomes hypophysaires sont des tumeurs bénignes développées aux
dépens de l’hypophyse et qui, en fonction de leur taille et de leur caractère
fonctionnel, sécrétant ou non, peuvent être responsables de trois grands
types de signes :
Un syndrome tumoral hypophysaire, révélé par des troubles du champ
visuels bitemporaux (liés à la compression du chiasma optique situé quelques
millimètres au-dessus de l’hypophyse) , par des céphalées frontales ou rétro-
orbitaires (elles peuvent être isolées ou s’associer à un syndrome d’HTIC), par
un syndrome caverneux( tableau de paralysie oculomotrice ) ou, plus

fortuitement, à l’occasion d’une imagerie de la région hypothalamo-hypophysaire
faite pour une raison indépendante (incidentalome hypophysaire).
Il existe également une susceptibilité aux infections du système nerveux central :
en effet une érosion du plancher sellaire et du sinus sphénoïdal est possible. Il
existe alors une rhinoliquorrhée qui prédispose aux infections en particulier à
pneumocoque.
Des syndromes d’hypersécrétion hormonale :
On distingue alors les adénomes monosécrétants des adénomes mixtes :
Hyperprolactinémie :
L’hyperprolactinémie est une pathologie fréquente. La découverte d’une
hyperprolactinémie fait rechercher un adénome hypophysaire. Mais avant
tout il faut éliminer l’origine médicamenteuse.
Signes amenant à chercher une hyperprolactinémie
a. Chez la femme :
La galactorrhée est spontanée ou plus souvent uniquement
provoquée par la pression douce des mamelons.
Perturbations du cycle menstruel ou infertilité : L’aménorrhée
est le signe le plus fréquent ou une oligoménorrhée et, dans la
moitié des cas, des irrégularités menstruelles ou un allongement
progressif des cycles (spanioménorrhée) sont retrouvés dans les
mois ou les années précédents.
Il existe souvent une baisse de la libido et parfois une
dyspareunie liée à la sécheresse vaginale qui indique un
effondrement de l’estradiol.
Parfois, uniquement une infertilité par anovulation.
b. Chez l’homme
Une galactorrhée ou une gynécomastie (rare).
Plus fréquemment, elle est à l’origine de troubles sexuels :
baisse de la libido, voire troubles de l’érection.
c. Dans les deux sexes :
À long terme, la persistance d’une hyperprolactinémie, du fait
des conséquences de l’hypogonadisme, est responsable d’une
déminéralisation osseuse et d’un risque d’ostéoporose.
d. Chez l’enfant :
Un impubérisme.
Stratégie diagnostique devant une hyperprolactinémie

L’hyperprolactinémie, lorsqu’elle dépasse 20 ng/mL chez l’homme comme
chez la femme, impose une stratégie diagnostique assez stéréotypée :
1e étape : vérifier la réalité de l’hyperprolactinémie
Un contrôle de la prolactinémie dans un laboratoire d’hormonologie
spécialisé est indispensable.
2e étape : éliminer les hyperprolactinémies non hypothalamiques
liées à une lésion hypophysaire :
Il s’agit, d’écarter les hyperprolactinémies de cause générale et
d’origine médicamenteuse :
La grossesse et l’allaitement, l’hypothyroïdie périphérique et
l’insuffisance rénale chronique sont facilement écartés.
Un interrogatoire soigneux doit permettre enfin de s’assurer de
l’absence de prise médicamenteuse +++ susceptible
d’élever la prolactinémie. En effet, L’hyperprolactinémie peut
dépasser 200, voire 350 ng/mL, en particulier chez les patients
traités par des neuroleptiques retard.
Les principales causes médicamenteuses d’hyperprolactinémie
Neuroleptiques,
Antidépresseurs (tricycliques et IRS)
Métoclopramide, dompéridone
Estrogènes
Les antiH2
Les antiépileptiques.
Morphiniques et dérivés
Vérapamil
Méthyldopa
3e étape : trouver la lésion hypothalamo-hypophysaire responsable
Lorsque les causes médicamenteuses ou générales sont éliminées, il faut
envisager la possibilité d’une tumeur de la région hypothalamo-
hypophysaire.
Il faut alors réaliser une IRM centrée sur la selle turcique.
Il peut s’agir d’un microadénome intrasellaire (diamètre < 10 mm) la
prolactinémie est alors modérément augmentée, entre 30 et 100 ng/mL.
Au contraire, l’examen peut révéler une volumineuse tumeur de la région
hypophysaire, comprimant parfois le chiasma optique (et imposant alors la

réalisation urgente d’un examen du champ visuel et la mesure de l’acuité
visuelle). Cette volumineuse tumeur peut correspondre à :
un macroadénome à PRL ou macroprolactinome. la PRL est alors
fonction de la masse tumorale (si > 150-200 ng/mL, c’est
quasiment obligatoirement un prolactinome, mais si < 150-200 ng/
mL, ce peut être un prolactinome comme une tumeur non
prolactinique).
ou une tumeur d’une autre origine, non prolactinique, associée à
une hyperprolactinémie de déconnexion hypothalamo-
hypophysaire. En cas de tumeur non prolactinique avec
hyperprolactinémie de déconnexion, la prolactinémie est très
rarement supérieure à 150-200 ng/mL.
Attention, il ne faut pas oublier d’évaluer les autres fonctions
hypophysaires en cas de lésion hypophysaire tumorale.
Acromégalie secondaire à une hypersécrétion d’hormone
de croissance,
a. Syndrome dysmorphique et diagnostic :
Les extrémités (mains, pieds) sont élargies, les doigts sont élargis,
épaissis, boudinés et la peau de la paume des mains et de la
plante des pieds est épaissie. On peut même avoir un syndrome
du canal carpien par infiltration.
Le visage est caractéristique : le nez est élargi, épaissi. Les
pommettes sont saillantes, le front bombé, les lèvres épaisses, les
rides sont marquées. Il existe une tendance au prognathisme avec
perte de l’articulé dentaire.
La comparaison avec des photographies antérieures met en
évidence la transformation lente, insidieuse sur plusieurs années.
Si l’acromégalie est ancienne, les déformations peuvent aussi
toucher le reste du squelette : cyphose dorsale, sternum projeté en
avant.
b. Signes fonctionnels et généraux :
Sueurs, surtout nocturnes, malodorantes,
Céphalées,
Paresthésies des mains, voire authentique syndrome du canal
carpien,
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
1
/
14
100%