LA MAITRISE DE LA REPRODUCTION SEXUEE

1
LA MAITRISE DE LA REPRODUCTION SEXUEE
Les progrès de la biologie surtout l’endocrinologie sexuelle ont permis de maîtriser la
reproduction et de mettre au point des techniques différentes, voire contradictoires.
3 objectifs.
neutraliser la fécondité en interrompant une grossesse en cours.
neutraliser la fertilité en empêchant l’aptitude à concevoir éviter une grossesse
obtenir une grossesse chez les couples stériles grâces aux PMA = procréation
médicalement assistée.
I- SEXUALITE SANS PROCREATION.
11- contraception.
111- objectifs.
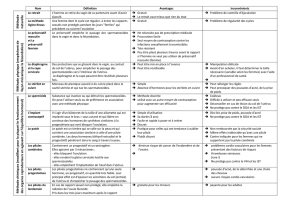
Ces méthodes visent à empêcher la conception mais aussi à empêcher la
nidation .
Qualités : doit etre efficace
adaptée à l’organisme (sans effets secondaires)
réversible
acceptable sans trop de contraintes.
112- méthodes contraceptives.
1121- Méthodes dites naturelles. Elles ne recourent à aucun produit.
● Le retrait. La méthode consiste à retirer le pénis du vagin avant l’éjaculation. Cette
technique n’est pas efficace à 100 % car elle nécessite une maîtrise importante des
partenaires. De plus, lors de plusieurs rapports consécutifs, il est important d’uriner entre
chaque rapport afin d’éliminer les spermatozoïdes résiduels de l’urètre masculin et
d’éviter leur introduction dans les voies génitales féminines.
● L’abstinence périodique. Elle consiste à ne pas avoir de rapports pendant les
périodes où la femme est féconde. L’ovule « pondu » a une durée de vie d’environ 2
jours et le spermatozoïde émis reste vivant environ 3 jours. Il suffirait de se priver de
rapports dans les 3 ou 4 jours précédant l’ovulation et dans les 2 ou 3 jours la suivant.
Mais, il est difficile de déterminer avec précision la date et le moment de
l’ovulation. De plus, exceptionnellement, des ovules et des spermatozoïdes, dans les
voies génitales féminines, peuvent avoir une durée de vie plus longue.

2
Pour aider à déterminer la période d’ovulation, 3 techniques peuvent être utilisées :
○ la méthode des températures.
Lors d’un cycle de 28 jours, on observe différentes phases :
- La phase folliculaire durant laquelle un follicule, renfermant un
ovule, mûrit et fabrique des oestrogènes. Cette période commence le
premier jour des règles et dure jusqu’au 14ème jour où s’effectue
l’ovulation.
- L’ovulation est marquée par la rupture du follicule qui libère
l’ovule .
- La phase lutéale au cours de laquelle le follicule se transforme en
corps jaune qui sécrète une hormone : la progestérone responsable
de l’élévation de la température corporelle d’un demi degré
environ.
Elle dure 14 jours.
Technique de prise de la température.
- La température doit être prise tous les matins dès le premier jour des
règles, au réveil, à la même heure, avec le même thermomètre,
avant de se lever.
- Noter sur un graphique la température mesurée chaque jour, la date
de survenue des règles, leur durée, mais aussi tout évènement
pouvant modifier la température ( rhume, grippe…)
Interprétation des résultats.
A l’ovulation, il se produit souvent une légère baisse de température se produisant
avant l’ascension thermique. Parfois, l’élévation de température se fait progressivement sur
3 ou 4 jours. On considère que l’ovulation a eu lieu le jour correspondant au milieu de la
phase ascendante de la courbe. Un plateau thermique élevé pendant 13, 14 jours témoigne
d’une ovulation de qualité. Si le plateau thermique est de courte durée ou bien chute puis
remonte, cela traduit une ovulation de mauvaise qualité. Un plateau thermique de plus de 17
jours montre une forte probabilité de grossesse.
Utilisation de la méthode.
Plusieurs courbes de température sont établies sur plusieurs mois. On tire la
conclusion que l’ovulation a lieu généralement tel jour. On s’abstient de rapport 3 jours
avant et 2 jours après la date d’ovulation supposée et pour avoir une plus grande marge de
sécurité, 5 jours avant et 5 jours après. Pour des raisons indéterminées, l’ovulation peut

3
avoir lieu bien avant ou bien après la date présumée. Il est possible aussi de s’abstenir tant que
le plateau thermique d’au moins 3 jours n’a pas été observé.
D’après Docteur F. Delanoue
○ L’étude de la glaire cervicale. = Méthode Billings)
L’ovulation est souvent précédée de la sécrétion de glaire ( filante, transparente) par le col
de l’utérus et s’écoulant par le vagin de façon d’autant plus abondante que l’on se rapproche
de l’ovulation. Les rapports sont alors interdits pendant cette période. Quand l’ovulation est
terminée, la glaire diminue et disparaît, les rapports sont alors autorisés.
Des bandelettes à introduire dans le vagin permettent d’apprécier la glaire cervicale.
○ La méthode Personna.
Elle existe en France depuis 2000-2001. Un minilecteur permet de détecter dans l’urine la
quantité d’hormones sécrétées par l’ovaire et de signaler le jour de l’ovulation. Après avoir
plongé une bandelette dans l’urine, puis dans le lecteur, une lumière verte s’allume si les
rapports sexuels sont permis, sinon, c’est une lumière rouge. Cette méthode permet

4
d’améliorer les méthodes naturelles, mais elle reste peu fiable car des perturbations
hormonales peuvent se produire et la prise de médicaments influence parfois les résultats.
De plus, c’est une méthode coûteuse ( 250 € pour le lecteur et 200 € par an pour les
bandelettes)
1122- Contraception locale.
empêche la rencontre des gamètes
11221- Contraception locale masculine.
Préservatif = condom = capote anglaise. Il empêche la rencontre des gamètes car le
sperme est déversé dans le préservatif et ne se répand pas dans les voies génitales
féminines. Il empêche aussi tout contact du pénis avec les muqueuses vulvaires et
vaginales ce qui protège efficacement des I.S.T. = infections sexuellement
transmissibles (SIDA).
Il en existe de plusieurs tailles avec ou sans réservoir, lubrifiés ou non, parfumés ou
non. Ils sont souvent en latex mais il en existe en d’autres matériaux pour les
allergiques au latex.
C’est une technique très efficace si certaines conditions sont respectées.
Conditions d’utilisation :
- Il doit être placé sur la verge en érection avant l’introduction
dans le vagin et doit être gardé pendant toute la durée du rapport
sexuel.
- La verge doit être retirée du vagin aussitôt l’éjaculation et avant
que l’érection soit terminée sinon le préservatif risque de rester
dans le vagin et du sperme peut s’écouler le long du préservatif.
- Le préservatif ne doit pas être rompu par un coup d’ongle, par
exemple.
- Il ne doit pas dépasser la date de péremption.
D’après Docteur F. Delanoue

5
11222- La contraception locale féminine.
○. Méthodes mécaniques
- diaphragme
C’est un disque en caoutchouc ou en plastique monté sur une armature
annulaire rigide. Introduit au fond du vagin il coiffe le col de l’utérus et
empêche la progression des spermatozoïdes vers l’utérus. Il doit être placé
selon la technique indiquée par le gynécologue, au moins 20 minutes avant le
rapport et doit être gardé au moins 6 heures après.
Il doit être associé à une crème spermicide pour augmenter l’efficacité.
Ce moyen contraceptif est peu utilisé en France mais beaucoup plus aux Etats-
Unis.
D’après Docteur F. Delanoue
- cape cervicale.
C’est un mini diaphragme qu’il faut placer sur le col de l’utérus. Elle exige
une certaine dextérité pour la mise en place. Comme le diaphragme, elle
empêche la montée des spermatozoïdes dans l’utérus et doit être retirée assez
longtemps après le rapport sexuel.
○ Méthodes chimiques.
Ce sont des substances introduites dans le vagin avant le rapport sexuel
permettant de tuer les spermatozoïdes dans le vagin. L’efficacité n’est pas de
100 %, certains spermatozoïdes pouvant être résistants. Leur emploi est surtout
réservé dans des situations où la fécondité est faible (après 40 ans, périodes du
cycle les moins fécondes…) ou en complément d’autres méthodes.
■ les crèmes et gels contraceptifs.
Ils sont livrés en tube avec applicateur vaginal. L’efficacité commence 2 à 3
minutes après la pose et dure entre 10 minutes et 1 heure. Il y a nécessité d’en
remettre avant chaque nouveau rapport.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
1
/
18
100%