Chapitre 2 - Page d`accueil

Page 1 sur 7
La coagulation
Chapitre 2
1ère année
I) Le mécanisme d’arrêt des saignements
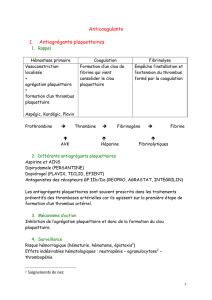
Hémostase : arrêt des saignements.
Un saignement se produit lorsqu’une brèche vasculaire se forme. Le sang entre alors en contact
avec les fibres de collagène : c’est le début de l’hémostase.
1) L’induction des réactions
L’hémostase est déclenchée lorsque les cellules sanguines
entrent en contact avec les fibres de collagène.
Il y a alors modification des plaquettes qui libèrent leur
contenu.
2) La vasoconstriction
La vasoconstriction est engendrée par la sérotonine (libérée
par les plaquettes).
Elle permet de réduire les pertes de sang et de ralentir la
circulation.
3) La formation du clou plaquettaire
Les plaquettes s’agglutinent alors au niveau de la brèche pour
former un bouchon fragile appelé thrombus blanc (ou clou
plaquettaire). Ce bouchon n’est efficace que sur les petits
vaisseaux.
4) La coagulation
Les phospholipides des plaquettes et le ralentissement de la
circulation entraînent l’activation des facteurs de
coagulation ; cette activation a lieu en cascade :
1. Activation du facteur X inactif en facteur X actif.
2. Activation de la prothrombine inactive en thrombine
active.
3. Activation du fibrinogène inactif en fibrine active.
Hémophilie : défaillance d’un des facteurs de coagulation.
L
La
a
c
co
oa
ag
gu
ul
la
at
ti
io
on
n
e
et
t
l
la
a
f
fi
ib
br
ri
in
no
ol
ly
ys
se
e

Page 2 sur 7
5) La fibrinolyse
C’est la dégradation du caillot du permettre une circulation sanguine normale.
Le plasminogène activé en plasmine permet la dégradation de la fibrine en produit de dégradation
de la fibrine (PDF).
II) Les inhibiteurs de la coagulation
Le principal élément inhibiteur de la coagulation est l’anti-thrombose III.
III) Les médicaments utilisés pour contrôler la coagulation
Les anticoagulants : l’héparine (par voie parentérale) ou les anti-vitamines K (par vie orale).
Les anti-agrégants plaquettaires.
Les fibrinolytiques.
1) Les héparines
Les héparines sont des polysaccharides qui existe sous 3 formes :
- L’héparine non fractionnée (HNF).
Héparine sodique * -HEPARINATE DE SODIUM => injection IV.
Héparine calcique * - HEPARINATE DE CALCIUM => injection SC.
Calciparine * - HEPARINATE DE CALCIUM => injection SC.
- L’héparine de bas poids moléculaire (HBPM) fractionnée.
Fragmine * - DALTAPARINE
Lovenox * - ENOXAPARINE
Innohep * - TINZAPARINE
Fraxiparine * - NADROPARINE
Clivarine * - REVIPARINE
- L’hirudine.
Revasc * - DESIRUDINE
Refludan * - LEPIRUDINE
a) Mécanisme d’action
L’héparine se lie au facteur anti-thrombine III pour agir sur les facteurs de coagulation :
- Les HNF agissent sur le facteur IIa ou le facteur Xa.
- Les HBPM agissent sur le facteur Xa.
- L’hirudine (une héparine spéciale) agit sur l’anti-thrombine III et l’anti-IIa.
Les héparines sont utilisées exclusivement par voie parentérale (injection sous-cutanée ou intra-
veineuse) ; leur élimination est urinaire.
b) Indications

Page 3 sur 7
Elles peuvent être utilisées à titre :
- Préventif :
En cas de risque thrombo-embolique (ex : en cas d’alitement, en post-op, en cas
de maladie cardiovasculaire …).
- Curatif :
Pour éviter l’extension d’un caillot déjà existant (ex : infarctus du myocarde,
embolie pulmonaire …).
c) Effets indésirables
- Risque hémorragique (surtout en curatif, et lors de l’utilisation des HNF +++) : effectuer
une surveillance biologique : TCA (pour les HNF) ou anti-Xa (pour les HBPM).
- Risque de thrombopénie (surtout en cas d’allergie) : surveiller la NFP.
- Hématome au point d’injection.
- Ostéoporose.
d) Contre-indications
- Plaie qui risque de saigner.
- ATCD de thrombopénie à l’héparine.
- Insuffisance rénale.
- Ponction ou IM prévue.
- Ostéoporose.
e) Surveillance
La principale surveillance consiste à réaliser une biologie sanguine au moins 1 fois par semaine :
- NFP (avant le ttt, à J5 puis tous les 2-3j).
- TCA (pour les HNF).
- Anti-Xa (pour les HBPM).
Il est possible d’utiliser les héparines chez la femme enceinte : HNF +++.
Les seules interactions notables sont l’utilisation des héparines et des anti-agrégants plaquettaires
simultanément.
En cas de surdosage, l’antidote est le sulfate de protamine.
2) Les anti-vitamines K (AVK)
C’est un relais des héparines, utilisé en longue durée (> 1 semaine).
Les AVK sont des ttt anticoagulants potentiellement dangereux : les effets indésirables sont
importants, et les interactions sont nombreuses.
1) Mécanisme d’action
Les AVK empêchent la fabrication des facteurs de coagulation par le foie.

Page 4 sur 7
Conséquences :
- Le délai d’action est assez long : les AVK mettent 3-5 jours pour agir.
- Lors de l’arrêt du ttt, les AVK sont toujours efficaces pendant 2-3 jours.
Résultat, le patient devra effectuer un relais HBPM / AVK sur 3 jours :
- Le médecin décide de passer le patient sous héparine (injection) sous AVK (per os).
- Pour une durée de 3j, le patient devra prendre des HBPM ET des AVK.
- A la fin du 3ème jour, il arrête les HBPM et ne continue que les AVK.
2) Pharmacocinétique
Absorption par voie orale.
Distribution : le taux de fixation aux protéines plasmatiques est important ; le risque d’interaction
est donc élevé. De plus, les AVK traversent la barrière placentaire et peuvent se retrouver dans le
lait.
Métabolisme : l’assimilation du ttt se fait par le foie.
Elimination urinaire.
3) Les médicaments
Les dérivés coumariniques
Coumadine * - WARFARINE
Apegmone * - TIOCLOMAROL
Sintron * - ACENOCOUMAROL
Minisintrom * - ACENOCOUMAROL
Les dérivés de l’indane-dione
Previscan * - FLUINDIONE
Pindione * - PHENINDIONE
4) Indications
- Relais de l’héparine.
- Prévention du risque thrombo-embolique.
- Risque de formation d’un caillot.
- Après certains infarctus.
5) Effets indésirables
- Risque hémorragique :
Saignements de nez et de gencive.
Hématome.
Hématémèse.
Grosse hémorragie.
- Troubles digestifs : ulcère digestif.
- Allergies.
- Résistance aux AVK.

Page 5 sur 7
6) Interactions
La zone thérapeutique est très faible.
- Risque d’inefficacité avec les inducteurs enzymatiques (ex : les anti-épileptiques) et les
tisanes de millepertuis.
- Risque de surdosage avec l’Aspirine *, les anti-agrégants plaquettaires, les inhibiteurs
enzymatiques et le Dactarin * MICONASOLE.
- Interactions alimentaires : les anti-AVK sont fabriqués naturellement dans notre
organisme ; il faut donc limiter les apports supplémentairement et inutiles (pas trop
manger de légumes à feuille verte, de crucifères, d’abats et de cresson, qui en contiennent
beaucoup).
7) Contre-indications
- Allergie.
- Grossesse.
- Allaitement.
- Situation à risque hémorragique.
8) Surveillance
La surveillance est essentiellement biologique : l’INR est un résultat stable ou les résultats des
différents labo concordent :
- INR = 1 chez le sujet non traité par AVK.
- 1 < INR < 2 si le ttt AVK n’est pas efficace.
- 2 < INR < 3 dans les préventions cardio-emboliques.
- 3 < INR < 4 si le risque de caillot est important.
Les contrôles sont effectués tous les 2-3 jours (au début), puis 1 fois par mois et à chaque
changement de posologie.
Il est important d’éduque le malade :
- Toujours prendre son ttt à la même heure.
- Ne pas arrêter le ttt sans avis médical.
- Pas de rasage (risque d’hémorragie), pas d’IM (risque d’hématome).
- Ne pas prendre 2 cachets en cas d’oubli.
En cas de surdosage, l’antidote sont les vitamines K.
3) Les anti-agrégants plaquettaires
L'agrégation plaquettaire se fait tout au début de l’hémostase. Les anti-agrégants plaquettaires
vont empêche la formation du clou plaquettaire et donc empêcher la formation du caillot.
Ils seront donc utilisés à titre préventif.
 6
6
 7
7
1
/
7
100%