chapitre 15

Chapitre 15
La fonction de reproduction chez la femme
L’acquisition définitive de la fonctionnalité de l’appareil sexuel femelle se fait à la puberté.
Comment fonctionne l’appareil génital de la femme adulte ? Son activité est –elle régulée ? Si oui,
comment ? Y a-t-il intervention de l’axe gonadotrope, comme chez l’homme ? Si oui, y a-t-il des
similitudes, des différences entre les fonctions de reproduction chez l’homme et chez la femme ?
I Les cycles sexuels féminins
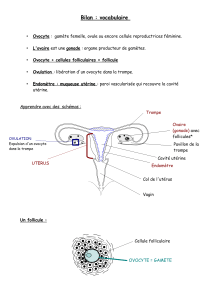
A Cycle utérin
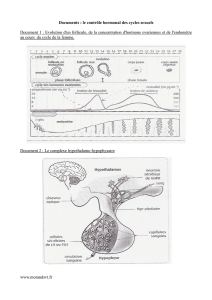
La paroi utérine est constituée de l’extérieur vers l’intérieur d’une paroi musculaire, appelée
myomètre et de la muqueuse utérine, appelée endomètre. Le cycle de l’utérus se caractérise par des
modifications structurales et fonctionnelles de l’endomètre préparant l’implantation du futur embryon
(nidation) dans le cas où l’ovocyte serait fécondé (
placer les phases sur le cycle bilan)
:
Au début du cycle ont lieu les
menstruations ou règles. L’endomètre est
presque complètement détruit.
Menstruations = écoulement par le vagin des
produits de la destruction de la muqueuse
utérine, du sang coagulé et du mucus.
Pendant la phase proliférative, l’endomètre
s’épaissit ; des vaisseaux sanguins et des glandes
tubulaires sécrétant du glycogène et du mucus,
se forment.
Lors de la phase sécrétoire, l’endomètre
épaissi, très découpé et richement vascularisé
est appelé de dentelle utérine. Les artères sont
spiralées. Il est prêt à recevoir l’embryon s’il y a
eu fécondation.
Les phases du cycle utérin
L’endomètre pendant la phase sécrétoire

B Cycle ovarien
Le cycle de l’ovaire se caractérise par l’évolution cyclique des follicules ovariens c’est à dire de
l’ovocyte et de l’ensemble de cellules qui l’entourent et qui secrètent hormones sexuelles féminines. Les
deux ovaires fonctionnent en alternance.
(
placer les phases sur le cycle bilan)
:
• La phase folliculaire a lieu du 1
er
au 12
ème
jour du cycle : croissance du follicule abritant le futur
ovule. Un seul follicule, dit dominant se développe et abrite l’ovocyte. Les autres follicules qui
pourraient abriter un ovocyte prêt à être ovulé régressent.
• L’ovulation a lieu le 14
ème
jour . C’est l’émission par le follicule mûr de l’ovocyte haploïde. Cet
ovocyte est expulsé hors de l’ovaire et est recueilli par le pavillon des trompes. Un seul ovocyte
est émis par cycle.
• La phase lutéale (ou lutéinique) a lieu du 14
ème
au 28
ème
jour du cycle : le follicule débarrassé de
son ovocyte se transforme en corps jaune. Il va régresser jusqu’à la fin du cycle s’il n’y a pas
fécondation.
Evolution théorique d’un follicule primordial au cours d’un cycle ovarien complet
Les follicules primordiaux, de petite taille (25 à 50 µm) contiennent une grande cellule sphérique
nucléolée, l'ovocyte I (à 2n chromosomes) entouré de quelques cellules folliculaires et d'une membrane
basale.
Les follicules primaires: l'ovocyte a grossi, il est entouré d'une assise complète de cellules folliculaires.
Les follicules secondaires: le cytoplasme de l'ovocyte se charge de vacuoles lipidiques, il est entouré de
plusieurs couches de cellules folliculaires (granulosa et thèque). Une zone pellucide entoure le futur
gamète femelle.
Les follicules tertiaires ou cavitaires: plus gros encore, le follicule s'entoure d'une thèque interne
granuleuse et d'une thèque externe fibreuse. La granulosa se perce d'une cavité, l'antrum, rempli de
liquide folliculaire. L'ovocyte est rejeté vers la périphérie, relié par un isthme: le cumulus.
Le follicule mûr de De Graaf: le cumulus est un fin pédoncule qui va se rompre à la ponte ovocytaire. La
cellule sexuelle terminera sa méiose et deviendra ovocyte II. Entouré d'une couronne radiaire de cellules
folliculaires, il sera propulsé, après rupture de la paroi du follicule, dans la cavité péritonéale où il sera
capté par le pavillon de la trompe.

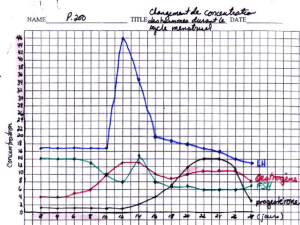
C Coordination hormonale des deux cycles
Pendant la phase folliculaire, les oestrogènes sont sécrétés par les cellules de la thèque interne et
de la granulosa des follicules. Puis l'un de ceux-ci devient dominant: il inhibe le fonctionnement des
autres et assure la totalité de la production des oestrogènes. Après l'ovulation le follicule mûr se
transforme en corps jaune: il produit des oestrogènes et des progestagènes pendant la phase lutéale.
La régression du corps jaune explique la chute des sécrétions hormonales en fin de cycle et, par voie de
conséquence, le délabrement de la muqueuse utérine. S'il y a fécondation, le corps jaune se maintient
pendant les 2/3 de la gestation. (Voir graphes
placer les hormones sur le cycle bilan
).
Oestrogènes:
• apparition et développement des caractères sexuels secondaires à la puberté, maintien de ceux-ci
chez l'adulte,
• prolifération (action mitotique) de la muqueuse utérine et de la muqueuse vaginale à chaque cycle,
• sécrétion des glandes du col,
• développement des glandes mammaires,
• rétention d'eau et d'ions (oedèmes) dans les tissus.
Progestagènes:
• stimulation de l'endomètre: les glandes muqueuses deviennent contournées et sécrètent du
glycogène, les artérioles se spiralisent congestion,
• stimulation des glandes du col,
• stimulation des acini mammaires (glandes qui fabriquent le lait),
• augmentation légère de la température interne.
Les progestagènes ne sont véritablement actifs que si les tissus-cibles ont été sensibilisés à l'action des
oestrogènes: les deux catégories d'hormones agissent en synergie.
Ainsi les 2 cycles sont coordonnés par les hormones ovariennes. Cette coordination aboutit à
réunir les conditions optimales d’une fécondation et d’une nidation.
Mais comment est déterminé le taux des hormones ovariennes à chaque moment du cycle ?
II Contrôle de la production des hormones ovariennes
A Contrôle de l’ovaire par l’hypophyse
La FSH et la LH stimulent la croissance et la maturation du follicule dominant qui commence à
sécréter des oestrogènes. Le pic de LH et, dans une moindre mesure, celui de FSH, déclenchent
l'ovulation 24 à 36 h plus tard (décharge ovulante). La LH favorise la transformation du follicule ayant
ovulé en corps jaune et, par là même, la sécrétion de progestagènes. La diminution graduelle du taux
plasmatique de LH entraîne la dégénérescence progressive du corps jaune.
Les gonadostimulines sont déchargées dans le sang par intermittence (sécrétion pulsatile). Chaque
pulse provoque une augmentation immédiate de la concentration sanguine. Celle-ci baisse ensuite au fur
et à mesure de la fixation de l'hormone par les cellules-cibles, sa dégradation et son élimination rénale.
A la différence de ce qui a lieu chez l'homme, la fréquence et l'amplitude des pulses ne sont pas
constantes au cours du cycle féminin. (
Voir schéma bilan, à compléter)
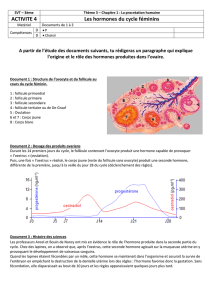
B Contrôle de l’hypophyse par l’hypothalamus
La fréquence des sécrétions des gonadostimulines dépend, comme chez l'homme, de la libération
également pulsatile de GnRH. Là encore, le rythme de sécrétion de GnRH varie au cours du cycle. Des
facteurs externes et internes peuvent agir sur la sécrétion de GnRH.

Le complexe hypothalamo-hypophysaire
C Rétrocontrôles exercés par les hormones ovariennes
Les taux sanguins d’œstrogènes et de progestérone sont détectés en permanence par l’axe
hypothalamo-hypophysaire. La nature du rétrocontrôle (positif ou négatif) varie selon le moment du
cycle :
• phase folliculaire : rétrocontrôle négatif
Les oestrogènes inhibent l’activité de l’hypophyse et de l’hypothalamus.
• 2 jours avant ovulation : rétrocontrôle positif
Il y a en effet une forte croissance du follicule donc une augmentation importante de la concentration en
oestrogènes. Quand la concentration en oestrogènes dépasse une concentration en oestrogènes de
référence, alors le rétrocontrôle s’inverse devient positif. Les oestrogènes stimulent l’activité de
l’hypophyse et de l’hypothalamus. Ceci entraîne une augmentation de la concentration de GnRH dans la
tige hypophysaire, qui entraîne alors une augmentation de la concentration de LH et de FSH. Le pic de
LH déclenche l’ovulation (décharge ovulante de LH).
• Phase lutéale : le rétrocontrôle des oestrogènes sur l’activité de l’hypophyse et de l’hypothalamus
redevient négatif.
Conclusion
La fonction de reproduction chez la femme se déroule de la puberté à la ménopause (qui est
marquée par l’arrêt de la fonction ovarienne, du à l’épuisement des follicules ovariens, limités en nombre
dès la naissance). Chaque cycle menstruel prépare l’organisme à la grossesse s’il y a fécondation. S’il n’y a
pas fécondation, 1 nouveau cycle commence. Chez la femme, il existe un système de régulation de la
fonction de reproduction organisé de la même façon que chez l’homme, mais en plus complexe (présence
des cycles, rétroactions négatives et positives).

Le contrôle de la fonction de reproduction chez la femme
 6
6
 7
7
1
/
7
100%