Dysnatrémies en réanimation. - du service de Réanimation Médicale

1
Dysnatrémies en réanimation.
Christopher Thomas, Ph De Swardt, Gilles
Bernardin, Service de Réanimation Médicale,
Hôpital de L’archet, CHU de Nice.
Introduction.
Perturbations électrolytiques parmi les plus
fréquentes en réanimation, les dysnatrémies
(hypo et hypernatrémie) témoignent d’un trouble
de l’homéostasie hydro-sodée. Une analyse
soigneuse de leur mécanisme est le préalable
indispensable à une action thérapeutique
cohérente. Elles constituent en elles-même un
facteur pronostique (la valeur de la natrémie entre
dans le calcul des scores de gravité tel que
APACHE et IGS).
Rappel physiologique.
1)La quantité d’eau totale de l’organisme (60%
du poids corporel) et sa répartition en secteurs
extra-cellulaire (SEC, 20%) et intra-cellulaire
(SIC, 40%), sont régulées de manière à demeurer
constantes malgré la grande variabilité des
apports en eau et en sodium. Cette régulation
passe par celle de l’osmolalité extracellulaire et
de la volémie.
2) La loi de l’osmose veut que les fluides se
déplacent du secteur le moins concentré vers le
secteur le plus concentré. Le but étant d’aller
diluer le secteur le plus hypertonique afin que
Osmolalité EC = Osmolalité IC)
3) Le sodium est la principale osmole du SEC.
Urée et glucose qui traversent librement la
membrane cellulaire, exerce également un
pouvoir osmotique!:
Calcul de l’osmolarité plasmatique!:
(Natrémie x 2) + Glycémie (mmol/l) + Urée (mmol/l)
La membrane plasmique est fonctionnellement
imperméable au Na car la pompe Na/K ATPase
en refoulant activement le Na à l’extérieur de la
cellule, maintient une [Na]i très faible.
Les variations de la natrémie et donc de
l’osmolalité EC représentent la force motrice qui
détermine les transferts d’eau de part et d’autre de
la membrane cellulaire. Une baisse de la natrémie
génère un flux d’eau entrant dans la cellule
(hyperhydratation IC), qui abaissera l’osmolalité
IC au niveau de l’osmolalité EC. Une élévation
de la natrémie génère un flux sortant
(déhydratation IC).
La natrémie reflète l’osmolalité EC et l’état
d’hydratation du SIC +++
4) L’osmolalité EC (et donc la natrémie) est une
valeur régulée de manière très précise par le bilan
entrée/sortie de l’eau totale (une élévation de 2%
de l’osmolalité EC déclenche le phénomène de
soif). Cette régulation de l’osmolalité est
prioritaire car c’est d’elle dont dépendent les
ajustement permanents de volume entre les SIC et
SEC.
5) L’état du pool sodé détermine l’état
d’hydratation du SEC. Un bilan sodé négatif
correspond à une réduction du volume EC associé
à une baisse de la volémie. Une augmentation de
la quantité totale de sodium génère une inflation
du SEC avec hypervolémie.
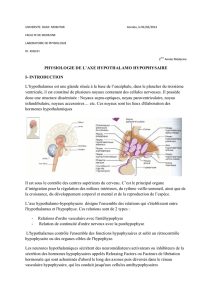
Régulation de l’osmolalité plasmatique.
La «!boucle!» de régulation est simple dans son
principe!: les osmorécepteurs hypothalamiques
stimulent la synthèse locale (noyaux supra-
optiques et paraventriculaires) d’hormone
antidiurétique (ADH) transportée par voie
axonale vers la post-hypophyse où elle est
sécrétée dans le sang circulant. Le stimulus de la
synthèse d’ADH est l’élévation de l’osmolalité
EC. La cible de l’ADH ou vasopressine est le
canal collecteur rénal.
L’ADH active les récepteurs V2 à la
vasopressine, stimulant la synthèse et l’activité de
canaux spécifiques à l’eau (aquaporines). Ceux-ci
mettent en communication la lumière canalaire (à
ce niveau les urines sont isotoniques au plasma)
avec l’interstitium rénal très hypertonique. Un
flux d’eau urinaire est alors réabsorbé vers
l’interstitium puis redistribué dans l’organisme. Il
en résulte une concentration des urines pouvant
aller jusqu’à 1200 mosm/Kg d’eau. Il s’agit ici
d’une réabsorption d’eau “libre“, c’est à dire non
liée au Na (on dit que l’ADH négative la
clairance de l’eau libre). Il s’en suit une
diminution de l’osmolalité EC (plasmatique) qui
va freiner la sécrétion d’ADH. Notons qu’à la
valeur physiologique de l’osmolalité (290
mosm/kg eau) il persiste une sécrétion basale
d’ADH (on parle “tonus antidiurétique“). Cette
boucle de régulation est extrêmement efficace et
rapide (courte demi-vie de l’ADH).
De nombreuses autres conditions peuvent
stimuler la sécrétion d’ADH!: syndrômes
infectieux, efforts de vomissements… Le
principal stimulus non-osmotique est
l’hypovolémie sévère.
Régulation du volume du SEC.
Le SEC se répartit entre le secteur intra-
vasculaire (eau plasmatique circulante, 5%du
poids corporel) et le secteur interstitiel (15%
poids), dans lequel baignent les cellules. Ces
compartiments sont séparés par la barrière
capillaire seulement imperméable aux éléments
figurés du sang. Les variations de la volémie
correspondent physiologiquement à celles du
SEC.
Différents baro/volo-récepteurs perçoivent les
variations de distention des parois vasculaires
(artérielles et veineuses) et stimulent des

2
effecteurs agissant d’une part sur le muscle lisse
artériel (système sympathique), d’autre part sur la
rétention sodée par les reins. Le système rénine
/angiotensine /aldostérone permet ainsi
d’augmenter la réabsorption sodée au niveau de
différents segments du néphron. Le mode
d’action de l’aldostérone est abordé dans la
question «!dyskaliémies en réanimation!». Cette
action aboutit à une rétention sodée et à une
majoration de l’excrétion potassique. La
natriurèse est faible, la kaliurèse est préservée
voire élevée. Un rapport Na/K < 1 dans les urines
témoigne de cet “hyperaldostéronisme
secondaire“.
Dysnatrémies!: bases physiopathologiques
1) Selon l’équation d’Edelman, l’osmolalité est
égale à la somme de la quantité de sodium
échangeable (principale osmole EC) et de
potassium échangeable (principale osmole IC)
rapportée à la quantité d’eau totale!:
Osm IC = Osm EC = Na(e) + K(e)
Eau totale
2) L’équation simplifié d’Edelman donne!:
Natrémie = [Na]EC = Na(e)
Eau totale
La valeur de la natrémie ne préjuge en rien du
pool sodé de l’organisme.
Une hyponatrémie vraie reflète un état d’hypo-
osmolalité EC et traduit une hyperhydratation
IC. En l’absence de pseudo-hyponatrémie (cf
infra) l’osmolalité efficace est très proche du
double de la natrémie.
Osm EC = 2 x Natrémie = 280 mosm/kg eau
L’osmolalité efficace rend compte du pouvoir
exercé par les particules qui sont réellement
“osmotiquement active“, car en concentration
différente de part et d’autre de la membrane
cellulaire ( en première approximation il s’agit
essentiellement du Na!; glucose et urée circulant
librement).
Hyponatrémie
Les hyponatrémies sont définies par une natrémie
inférieure à 137 mmol/l.
Signes cliniques
La sévérité des symptômes dépend de la rapidité
d’installation de l’hyponatrémie, et de sa
profondeur. Il existe des hyponatrémies
chroniques profondes marquées par une simple
asthénie. Les nausées, vomissements, céphalées,
puis le syndrôme confusionnel, les mouvements
anomaux et les convulsions, voire l’état de mal
épileptique, sont provoqués par l’œdème cérébral
induit par l’hypo-osmolalité. Des myalgies, des
crampes sont également possibles.
Prise en charge diagnostique
Etape 1!: Calculer l’osmolarité pour affirmer le
caractère vrai de l’hyponatrémie!:
Ce calcul permet de distinguer les «!pseudo-
hyponatrémies!» (avec osmolalité normale ou
augmentée), des «!hyponatrémies vraies!» (avec
hypo-osmolalité).
-
Y
hyponatrémie avec hyperosmolalité: état
d’hyperglycémie (diabète décompensé), élévation
rapide de l’urée plasmatique (insuffisance rénale
aiguë avec hypercatabolisme), perfusion de
mannitol hypertonique (traitement d’un oedème
cérébral). Dans ces circonstances, la natrémie est
diminuée car l’inflation du SEC liée à son
hyperosmolalité dilue le Na plasmatique.
-
Y
hyponatrémie avec osmolalité normale!: la
natrémie est dosée dans le plasma, composé de
935 ml d’eau plasmatique, qui contient le Na, et
65 ml de substances hydrophobes (proteines,
lipides) qui ne contiennent pas de Na. La
concentration en Na dans l’eau plasmatique (la
natrémie “réelle“ ou “corrigée“) est en réalité
égale à la natrémie divisée par 935 ml (environ
150 mmol/Kg d’eau plasmatique). Cette
distinction n’a habituellement aucune importance
en clinique. Cependant, en cas d’hyperlipidémie
ou d’hyperprotidémie majeure (gammapathies
mononoclonales à IgM), le volume d’eau
plasmatique est inférieur à 935 ml par litre de
plasma et de ce fait la natrémie exprimée par le
laboratoire est artificiellement abaissée (alors que
natrémie corrigée et osmolalité sont strictement
normales).
[Na] corrigée = [Na] mesurée x 1000
1000 – (protidémie + lipémie)
[Ici on fait l’hypothèse que 1g de protéine ou de
lipide occupe un volume de 1ml]
Etape 2!: Evaluer le secteur extra-cellulaire:
3 situations sont rencontrées!:
* SEC diminué
Dans ce cas il s’agit d’une hyponatrémie de
déplétion liée à des pertes hydro-sodées d’origine
digestive, urinaire ou cutanée.
Dans la mesure où toutes les pertes de
l’organisme sont hypotoniques en Na par rapport
au plasma (ce qui veut dire qu’elles sont toujours
plus riche en eau qu’en Na) l’évolution naturelle
d’une telle déplétion devrait conduire à
l’apparition d’une HYPERnatrémie. Cependant
l’élévation de l’osmolalité plasmatique qui en
résulte déclenche déclanche non seulement la
sécrétion d’ADH (pour freiner la sortie d’eau par
le rein), mais surtout la sensation de soif
conduisant à l’ingestion d’eau. Le patient restaure
ainsi une partie du capital hydrique sans
compenser les pertes en Na!; l’évolution du
désordre hydro-électrolytique se fait vers la
constitution d’une HYPOnatrémie. Il est
fondamental d’avoir à l’esprit qu’un état de
déhydratation EC lié à une déplétion hydro-

3
sodée peut s’accompagner aussi bien d’une
HYPER que d’une HYPOnatrémie. Seul le
comportement dypsique (prise de boissons)
détermine le sens dans lequel va varier la
natrémie. Si le sujet est incapable de ressentir
(lésions de l’hypothalamus), d’exprimer
(nourrisson, patient comateux), ou de satisfaire sa
soif (naufragé du désert), l’évolution se fera
inévitablement vers une déshydratation globale
(DEC+DIC) avec hypernatrémie.
Diagnostic positif de déplétion hydro-sodé (DEC)
En fonction du degré de spoliation, l’examen
retrouve des signes de déshydratation interstitielle
(pli cutané, hypotonie des globes oculaires), des
signes de contraction volémique (oligurie,
tachycardie, allongement du temps de
recoloration cutanée), jusqu’au tableau clinique
de choc hypovolémique (extrémités froides,
marbrures, hypotension). Sur le plan biologique
on note une hémoconcentration (hématocrite et
protidémie élevées) et une hyperuricémie.
L’élévation de l’urée plasmatique est
proportionnellement plus importante que celle de
la créatininémie (ce qui témoigne de l’adaptation
de la filtration glomérulaire à la déplétion
volémique).
Orientation étiologique!devant une DEC.
Le ionogramme urinaire en dehors de tout
traitement diurétique préalable est essentiel.
Natriurèse < 10-20 mmol/l: le comportement
rénal est adapté (à cet état de DEC), les pertes
sont donc extra-rénales. La faible natriurèse
confirme l’intégrité fonctionnelle de l’axe rénine
/angiotensine /aldostérone. Les pertes en Na sont
digestives basses (diarrhée, fistule), ou cutanées
(sueurs abondantes, brulûres étendues, dermites
bulleuses, toxidermies). Il faut aussi penser à la
possibilité de séquestration hydro-sodée à la
faveur de la constitution d’un “3ème secteur“
(occlusions digestives, péritonites,
rhabdomyolyses).
Natriurèse > 20 – 30 mmol/l et chlorurèse > 20-
30 mmol/l!: le comportement rénal est inadapté,
les pertes sont donc d’origine rénale. Soit le rein
est incapable de s’adapter à une cause extra-
rénale de déshydratation, soit il en est directement
responsable. En l’absence de prise de diurétique
on évoque une insuffisance minéralocorticoide
(dosage de la rénine plasmatique, de l’aldostérone
plasmatique, de l’aldostéronurie des 24 heures).
Les autres causes sont purement uro-
néphrologiques!: prise de diurétiques, obstacles
incomplets, néphropathies avec perte de sel. A
noter la possibilité de pertes urinaires massives de
Na de mécanisme physiopathologique discuté,
survenant au cours de certaines pathologies
neurologiques et entrant dans le cadre du
“Cerebral salt-wasting syndrom“.
A noter une situation particulière!: Natriurèse >
20-30 mmol/l et Chlorurèse < 10-20 mmol/l:
situation rencontrée en cas de déplétion chlorée
active d’origine gastrique!(vomissements
provoqués dans un but d’amaigrissement,
aspiration gastrique continue). La déplétion en
HCl (liquide gastrique) provoque une alcalose
intense par déplétion en H+ et hypochlorémie, à
l’origine d’une élévation de la bicarbonatémie qui
s’accompagne d’une bicarbonaturie lorsque le
seuil de réabsorption des HCO3- est dépassé.
Cette fuite urinaire de HCO3- génère une
natriurèse “obligatoire!“. Lorsque les
vomissements cessent, la bicarbonaturie disparaît,
et seulement à ce moment là, la natriurèse se
verrouille.
Traitement d’une hyponatrémie de déplétion
Suppression de la cause,
Correction d’une hypovolémie (remplissage
vasculaire serum physiologique Na 0,9%)
Correction du trouble hydro-sodé!: le but étant
d’apporter de l’eau et du Na (le plus souvent par
voie parentérale) mais théoriquement plus de Na
que d’eau (en raison de l’hyponatrémie). Les
solutés salés hypertoniques sont fréquemment
utilisés en cas d’hyponatrémie sévère. Les
apports en NaCl et KCl permettent de corriger
une déplétion chlorée. Dans les cas de pertes
extra-rénales, la réapparition d’une natriurèse
égale aux apports témoigne de la normalisation
du capital sodé. En cas de pertes digestives basses
(diarrhées profuses riche en HCO3-), une partie
des apports hydro-sodés pourront se faire sous
forme de solutés bicarbonatés à 1,4%.
* SEC normal
Dans ce cas il s’agit d’une hyponatrémie de
dilution liée à une rétention d’eau pure en rapport
avec un état d’antidiurèse (appropriée ou non)
associé à des apports hydriques excessifs.
Cliniquement, on retrouve des signes d’HIC
associés une prise de poids sans œdème
périphérique. En phase initiale de constitution il
existe souvent une fuite sodée transitoire (infra-
clinique) liée à une sécrétion de facteur atrial
natriurétique qui corrige l’état d’inflation
volémique. Ensuite le bilan sodé se rééquilibre,
les sorties étant égales aux apports. Au plan
biologique, hématocrite et protidémie ne sont pas
modifiées. La Natriurèse est fonction des apports
mais classiquement > 20 mmol/l
SIADH
Le bilan en eau est positif par sécrétion
pathologique d’hormone anti-diurétique ou d’un
peptide à activité “ADH-like“. On en distingue
plusieurs types!: sécrétion anarchique d’ADH
(Type A). Il arrive qu’au moment du prélèvement
l’ADH soit retrouvée basse ce qui est une source
d’erreur diagnostique. «!Reset de
l’osmostat!»!(type B): dynamique de la sécrétion
d’ADH conservée, mais décalée vers une
osmolalité basse. Perte du rétrocontrôle de

4
sécrétion d’ADH lié à l’hypo-osmolalité induite
par une sécrétion normale en réponse à une
hyper-osmolalité (type C). Sécrétion permanente,
fixée d’ADH quel que soit le niveau d’osmolalité
(type D). Ce classement est basé sur des épreuves
dynamiques mais n’est pas nécessaire à la
démarche étiologique.
Le diagnotic de SIADH est retenu devant une
osmolalité urinaire très supérieure à l’osmolalité
plasmatique. En cas de doute un test de charge
hydrique est réalisé, démontrant un retard à
l’élimination de l’eau avec abaissement
insuffisant de l’osmolalité urinaire.
Principales étiologie du SIADH
Affections neurologiques!: infectieuses intra-
cérébrales ou méningées, pathologie vasculaire,
cancers primitifs ou secondaires, psychoses,
Guillain-Barré, granulomatoses (sarcoidose,
tuberculose)…
Affections pulmonaires!: cancers
bronchopulmonaires de tous types (petites
cellules +++), pneumopathies aigues, SDRA, ,
tuberculose pulmonaire ou pleurale, pathologie
asthmatique…
Médicaments!: antidépresseurs, vincristine,
vinblastine, halopéridol, amitriptyline,
chlorpromazine. Carbamazépine,
chlorpropamide, cyclophosphamide, agissent en
augmentant la sensibilité tubulaire à l’action de
l’ADH. Cette liste n’est pas exhaustive et en
particulier toute nouvelle molécule doit être
suspectée le cas échéant.
Autres pathologies néoplasiques!: duodénum,
pancréas, thymus, neuroblastomes, lymphomes
(Waldenstrom ++).
Le traitement du SIADH repose évidemment sur
celui de sa cause. La restriction hydrique est
obligatoire. Les diurétiques de l’anse, en
supprimant le gradient osmotique cortico-
papillaire, empêchent la réabsorption hydrique
normalement induite par l’ADH. Les SIADH
chroniques, peuvent bénéficier d’administration
orale d’urée ou de diètes hyperproteinées
(élévation de l’osmolalité intra-tubulaire), de
lithium, ou de déméclocycline (peu utilisée).
Hypothyroidie
Certaines hypothyroïdies s’accompagnent
d’hyponatrémies profondes, de mécanisme mal
connu. La diminution du débit cardiaque avec
hypersécrétion réactionnelle d’ADH est un
mécanisme possible. Ces hyponatrémies
régressent avec la supplémentation en hormones
thyroidiennes. Devant toute hyponatrémie à SEC
normal il faut toujours rechercher une
hypothyroidie.
Potomanie et syndrôme du buveur de bière
Dans le cas du potomane, les apports en eau sont
compulsifs et massifs, dépassant les possibilités
d’excrétion rénale en eau. En effet, l’osmolalité
urinaire ne peut pas descendre en dessous d’une
valeur de 60 mosm/Kg d’eau (dilution maximale
des urines). Les hyponatrémies sont alors brutales
et profondes, souvent graves. Une autre forme de
potomanie consiste en une absorption régulière,
permanente, de plusieurs litres (4 à 8 litres en
général) d’eau par jour en raison d’une soif
excessive. Il s’agit souvent de patients ayant une
sensation de bouche sèche (syndrôme sec,
diminution de la sécrétion salivaire par
neuroleptiques ou antidépresseurs). La natrémie
est rarement très basse. Enfin, le tableau clinique
typique du patient buveur de bière qui associe à
une limitation des capacités de dilution des urines
(due au mauvais état nutritionnel), des apports
quotidiens élevés (de 3 à 10 litres de bière/jour
pour les plus «!performants!»).
L’argument majeur pour différencier le SIADH
de ces syndrômes par excés d’apports est
représenté par l’osmolalité urinaire, élevée dans
le SIADH et très inférieure à l’osmolalité
plasmatique dans les autres cas.
* SEC augmenté
Dans ce cas il s’agit d’une hyponatrémie par
rétention hydro-sodée.
L’examen clinique retrouve le signe cardinal
d’HEC, à savoir la présence d’oedèmes déclives
prenant le godet. Sur le plan biologique il existe
une hémodilution (diminution de l’hématocrite et
de la protidémie). Le patient est oligurique, la
natriurèse est faible (< 20 mmol/l), avec une
formule biologique d’insuffisance rénale
fonctionnelle.
Les principales étiologies de rétention
hydrosodée sont, l’!insuffisance cardiaque
globale, la cirrhose et le syndrôme néphrotique.
Le traitement consiste à traiter la cause lorsque
cela est possible, et de manière symptomatique à
négativer le bilan hydrique-sodé!: restriction des
apports, augmentation des sorties par traitement
diurétique (furosémide).
Règles générales pour le traitement
symptomatique des hyponatrémies.
Les moyens thérapeutiques mis en oeuvre et la
rapidité de la correction de l’hyponatrémie
dépendent de l’intensité et de la rapidité
d’installation de la symptomatologie clinique
(“aigue“ [<48h] ou!“chronique“).
En cas d’insuffisance thérapeutique, c’est
l’œdème cérébral qui engage le pronostic vital ou
fonctionnel, particulièrement chez les jeunes
enfants, les femmes agées sous thiazidiques et les
potomanes.
Une correction trop rapide expose au tableau de
myélinolyse centro-pontine (démyélinisation),
dont la mortalité est extrêmement élevée. Le

5
risque est accru en cas d’hyponatrémie chronique
et profonde, d’alcoolisme chronique, de
dénutrition, chez les brûlés, et chez…les patientes
agées sous diurétiques thiazidiques.
* Hyponatrémie aigue symptomatique!:
correction immédiate et rapide. Une perfusion en
seringue électrique de 1 à 1,5 g/h de NaCl
hypertonique (3% ou 10%) durant 3 à 4 heures
peut être associée à une injection de Furosémide
(20 ou 40 mg/j) (en l’absence de
déshydratation!!).
Il ne faut pas dépasser une vitesse de correction
de 2 mmol.l-1/heure. La normalisation de la
natrémie n’est pas un objectif obligatoire dans
l’urgence, seule la disparition des symptômes
importe.
* Hyponatrémie «!chronique!» ou d’ancienneté
inconnue et symptomatique!: le risque de
myélinolyse centro-pontine est plus élevé, aussi
on ne cherchera qu’a augmenter la natrémie de
10%, en ne dépassant jamais une vitesse de
correction de 1,5 mmol.l-1/heure ou 15 mmol/24h.
*Hyponatrémie chronique asymptomatique!: il ne
s’agit pas d’une urgence. Restriction hydrique
simple.
*Hyponatrémie aigue asymptomatique!:
généralement modérée, elle ne pose pas de
problème particulier.
Hypernatrémie
Définie par une natrémie supérieure à 143
mmol/l, elle reflète un état d’hyperosmolalité EC
et témoignent d’un état de DIC. Cette DIC se
manifestent cliniquement par des signes cutanéo-
muqueux (peau sèche, perte de la moiteur
axillaire, langue rôtie) et sourtout par des signes
neurologiques (asthénie, hyperpyréxie, troubles
de la conscience, syndrôme confusionnel,
hypereflexivité osteo-tendineuse). Chez le sujet
âgé, il existe un risque accru de survenue d’un
hématome intra-cérébral lié à la réduction du
volume cérébral avec distention des vaisseaux
arachnoidiens.
L’équation d’Edelman rend compte des 2
mécanismes possibles de ces hypernatrémies!:
-inflation hydro-sodée!: c’est le mécanisme le
plus rare, du à un apport excessif de solutés salés
hypertoniques (salé hypertonique, bicarbonate
molaire). Attention aux apports massifs et
méconnus de Na avec certains traitements
(fosfomycine!: 1g NaCl/g de fosfo). Cliniquement
il s’agit d’un patient oedémateux (HEC) qui a soif
(DIC). La natriurèse est > 20 mmol/l.
-pertes hydro-sodée rénale ou digestive
(toujours hypotoniques) sans compensation
partielle du déficit hydrique par ingestion d’eau.
Dans ce cas la déhydratation est globale
(DEC+DIC). Ici, 2 situations!:
Si osmolalité urinaire > 800 ou 900 mosm/Kg
d’eau!: la sécrétion d’ADH réactionnelle à
l’hyperosmolalité plasmatique est adaptée, et le
rein est réceptif à cette ADH. Le patient est
oligurique. Les pertes hydriques sont donc extra-
rénales. Ex!: absence d’accès à l’eau (nourisson,
patients dépendants) ou altération de la sensation
de soif (sujet agé)!; pertes non compensées en
eau!(effort physique intense, sueurs profuses,
brulûres, dermopathies étendues, diarrhées)!;
Si osmolalité < 800 mosm/Kg!: le comportement
du rein est inadapté à cette situation de DIC.
La sécrétion d’ADH est insuffisante. On parle
alors de diabète insipide.
En cas de doute une épreuve de restriction
hydrique sera réalisée. L’administration de
vasopressine (spray nasal) corrige
l’hypernatrémie.
Les étiologies du diabète insipide
central:chirurgie de l’hypophyse et du
craniopharyngiome, tumeurs hypothalamiques ou
comprimant la tige pituitaire!, tumeurs de la post-
hypophyse (pinéalomes, kystes, métastases -sein,
poumon), traumatisme crânien, souffrance
ischémique!(chocs, hypoxies prolongées, arrêts
circulatoires, nécrose hémorragique
antéhypophysaire -syndrôme de Sheehan),
maladies de système!: (histiocytose X, sarcoidose,
Wegener), anorexie mentale, anévrismes intra-
cérébaux, méningo-encephalites, idiopathique
(30%)
Le diabète insipide «!néphrogénique!»!:
insensibilité du tubule collecteur à l’action de
l’ADH due à différents mécanismes.
Médicaments!: lithium (environ 30% des patients
sont porteurs d’un diabète insipide latent ou
partiel), demeclocycline, streptozotocine. Les
diurétiques de l’anse qui suppriment le gradient
osmotique corticomédullaire. Une hyper-
osmolarité intra-tubulaire induite soit par du
glucose (décompensation diabétique), soit par le
Mannitol, soit par de l’urée (traitement des
SIADH) peut diminuer le gradient osmotique et
induire une diurèse hydrique forcée. Affections
rénales chroniques!: toutes les causes
d’insuffisance rénale chronique modérée,
particulièrement les affections tubulo-
interstitielles chroniques. Mais aussi, le syndrome
de Sjögren, l’amylose rénale, l’anémie
falciforme, l’hypokaliémie chronique.
Hypercalcémie!: semble induire une perturbation
de l’expression des aquaporines.
Le DI néphrogénique congénital!: mutation sur
les récepteurs V2 de l’ADH, ou sur les gènes
codant pour les aquaporines.
L’administration de vasopressine permet de faire
la distinction entre DI central ou néphrogénique.
Le traitement symptomatique du DI repose sur
des apports hydriques importants. Le déficit sodé
doit également être pris en compte. Le diabète
insipide central bénéficie d’une compensation
hormonale par l’administration d’analogue de
 6
6
1
/
6
100%