PHYSIOLOGIE DE L’APPAREIL DIGESTIF

PHYSIOLOGIE DE L’APPAREIL DIGESTIF
Plan
INTRODUCTION
I. PHYSIOLOGIE DE L’APPAREIL DIGESTIF
A. Le temps buccal
B. Le temps pharyngé
C. Le temps oesophagien
D. L’estomac
E. Les glandes annexes
II. L’ŒSOPHAGE
A. Anatomie
B. Exemple de pathologie
III. L’ESTOMAC
A. Anatomie
B. Rôle de l’HCl
IV. LA PHASE INTESTINALE
A. Introduction
B. Motricité de l’intestin grêle
C. Innervation de l’intestin
D. La sécrétion intestinale
E. La motricité colique
INTRODUCTION
La digestion est le processus autour duquel un organisme vivant reçoit du milieu
extérieur des aliments, les modifie afin de les transformer en nutriments et sélectionne les
éléments assimilables ou non.
Nous avons besoin d’eau et de nourriture pour alimenter en énergie toutes les
fonctions complexes de notre corps. Mais, pour utiliser ce carburant, ou énergie, nous devons
séparer ce que nous mangeons et buvons en substances que notre organisme peut absorber.
La digestion fractionne la nourriture en parcelles plus petites, qui seront dissoutes dans les
liquides de l’intestin, puis absorbées.
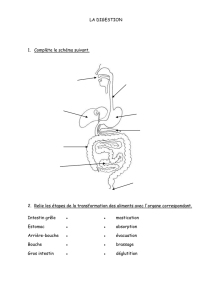
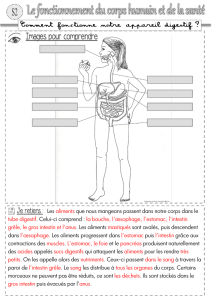
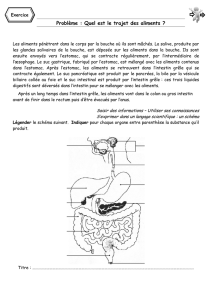
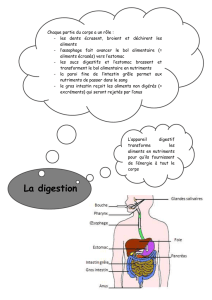
L’appareil digestif comprend la bouche, le pharynx, l'œsophage, l’estomac, l'intestin grêle, le
gros intestin (côlon) et le rectum.
I. PHYSIOLOGIE DE L’APPAREIL DIGESTIF
A. Le temps buccal
1. Description
Il correspond à la déglutition volontaire. Les dents et la langue entament le processus de
dégradation de la nourriture, à l'aide de la salive sécrétée par les glandes salivaires.
La mastication consiste en :
• une action mécanique : broyer et imbiber les aliments de salive afin d’obtenir le bol
alimentaire
• une action chimique : liée à la production de salive
Les glandes salivaires font partie des glandes annexes du tube digestif, au même titre que le
foie, le pancréas et la vésicule biliaire. Elles imprègnent les aliments de liquide, facilitant leur
descente et participent au début de la digestion.

Ces glandes produisent la salive, liquide incolore composé de :
• eau
• électrolytes
• sels minéraux
• substances organiques (urée, créatinine, mucine)
• d’une enzyme digestive (amylase salivaire ou ptyaline)
2. Chronologie
1. Pointe de la langue vers le haut :
- séparation du bol alimentaire en 2 parties contre le palais osseux
- chargement de la partie à déglutir au niveau de dos de la langue
2. Fermeture de la bouche : lèvres souples et occlusion stable
3. Contraction du plancher lingual : bilatérale et symétrique, par contraction des muscles
mylo-hyoïdiens et génio-hyoïdiens
4. Contraction de la langue :
- le ¼ antérieur de la langue se place contre la palais osseux, voire au niveau de la
région rétro-incisive
• les ¾ postérieurs forment une gouttière sagittale vers le haut
Ceci permet de créer une « prise d’appel » permettant le déplacement du bol alimentaire
d’avant en arrière par des ondes de contraction péristaltiques.
5. Tension et élévation du voile du palais : contraction des muscles péri-staphylins internes et
externes
6. Accolement de la langue contre le palais vélaire : transport du bol alimentaire vers l’isthme
du gosier
7. Bascule de la langue vers le bas et l’arrière : éloignement du radix de la paroi postérieure
du pharynx (vide fugace)
8. Ecartement passif des piliers postérieurs du pharynx
9. Envoi du bol alimentaire vers l’isthme pharyngien
10. Rapprochement des piliers postérieurs du pharynx par contraction des muscles stylo-
pharyngiens
11. Abaissement du voile du palais contre le radix : occlusion parfaite du rhino-pharynx
B. Le temps pharyngé
Il correspond à la déglutition réflexe.
1. Chronologie
1. Ré-appui de la langue contre les piliers postérieurs du pharynx
2. Contraction des muscles stylo-pharyngiens : rapprochement des piliers postérieurs du
pharynx lors du passage du bol alimentaire
3. Contraction du muscle azygos : bascule de la luette vers le haut et l’arrière
4. Décontraction du voile du palais : celui retombe comme un voile sur la langue

5. Elévation de l’os hyoïde vers le haut et l’avant par action des muscles stylo-hoïdiens,
génio-hyoïdiens, digastrique et stylo-hyoïdiens
6. Elévation simulatanée du pharynx et du larynx : application du larynx contre la base de la
langue
7. L’épiglotte est repoussée passivement au dessus de la glotte par bascule de la langue
8. Elargissement de l’orifice du pharynx : action combinée des muscles pharyngiens-
staphylins et stylo-pharyngiens. Le pharynx est raccourci et évasé, le bol alimentaire est
happé. Action complémentaire d’une brève contraction du diaphragme.
9. Contraction des muscles constricteurs du pharynx : muscle supérieur, moyen puis inférieur.
Contraction péristaltique en dehors de la pesanteur.
10. Relâchement du muscle crico-pharyngien : sphincter pharyngo-oesophagien (ou sphincter
supérieur de l’œsophage
11. Contraction rythmique du muscle crico-pharyngien après passage du bol alimentaire
12. Ouverture des orifices des trompes d’Eustache par contraction des muscles péristaphylins
externes.
2. Physiologie
• Occlusion des dents antagonistes :
Elle permet de stabiliser la mandibule sur le maxillaire : déglutition physiologique ou
fonctionnelle (« en dents serrées »). La pointe de la langue vient au contact de la face palatine
des incisives supérieures. Ce contact stimule les récepteurs desmodontaux (mécano-
récepteurs).
• Occlusion de l’isthme du gosier :
Elle empêche la remontée du bol alimentaire dans le cavité buccale par appui de la base et du
dos de la langue contre le palais et rapprochement des piliers antérieurs du voile.
• Occlusion des fosses nasales :
Par appui de la langue sur la paroi postérieure du pharynx et appui du bord libre du voile
contre la membrane pharyngienne.
C. Le temps oesophagien
Il assure le transfert du bol alimentaire du sphincter supérieur de l’œsophage vers le cardia
grâce à une onde péristaltique qui parcourt l’œsophage de haut en bas (péristaltisme
primaire).
• La musculature oesophagienne est répartie en deux couches : longitudinale externe et
circulaire interne.
• Le péristaltisme oesophagien est plus lent que le péristaltisme pharyngé. Ce
péristaltisme peut être déclenché indépendamment du péristaltisme pharyngé : la
distension des parois oesophagiennes provoque un péristaltisme dit secondaire, en
dehors de la déglutition (contrairement au temps pharyngé)

Exemple : Hernie hiatale passage de l’estomac dans le thorax à travers l’orifice hiatal
(orifice du muscle diaphragmatique circonscrit par le pilier droit du diaphragme et à travers
lequel passe l’œsophage)
D. L’estomac
Il forme une poche, en forme de J, de 25 centimètres de long, d’une capacité moyenne d'un
litre environ, mais qui peut se distendre pour dépasser cette limite. Il se situe entre l’œsophage
et le duodénum.
La nourriture est malaxée grâce aux mouvements musculaires des parois : les muscles
fonctionnent automatiquement. L'intérieur est protégé par une couche de mucus qui tapisse
ses parois pour éviter qu'il ne se digère lui-même.
Le produit de transformation de l’estomac est une pâte, appelée chyme, qui se déverse dans le
duodénum par le pylore.
C’est dans le duodénum que le chyme acide va être neutralisé par les bases produites dans la
bile et le suc pancréatique. Cette neutralisation produit des sels minéraux assimilables, dont
certains passent dans l’organisme directement à travers la paroi du duodénum.
E. Les glandes annexes
1. Les glandes salivaires (Cf début cours)
2. Le foie
Le foie est la plus volumineuse des glandes du tube digestif, il fabrique la bile et stocke le
glucose sous forme de glycogène. Le rôle de la bile dans la digestion est de participer à
l'absorption des graisses.
La bile, stockée dans la vésicule biliaire, s'écoule dans l'intestin grêle sitôt que la présence de
graisses est détectée.
3. Le pancréas
Glande fabriquant des enzymes digestives qui s’écoulent dans l’intestin grêle.
II. L’ŒSOPHAGE
A. Anatomie
L'oesophage mesure 25cm de long, traverse la cavité thoracique jusqu'a l'estomac en passant à
travers le diaphragme. Il présente quatre couches fonctionnelles :
1. La muqueuse : comporte un revêtement épithélial. Elle est soutenue par un tissu conjonctif
appelé chorion (contenant beaucoup de leucocytes intervenant dans la
défense locale). Elle est limitée par une couche musculaire fine, la
musculaire muqueuse.
2. La sous-muqueuse : formée de tissu conjonctif lâche, contient les vaisseaux, et les nerfs
(plexus de meissner)

3. La musculeuse : constituée de 2 couches musculaires lisses : une interne circulaire et une
externe longitudinale, entre lesquelles se situe le plexus d'Auerbach.
4. L’adventice : couche externe de tissu conjonctif lâche contenant les gros vaisseaux et les
nerfs. Dans les portions où elle est recouverte par un épithélium pavimenteux
simple ou mésothélium, on l’appelle séreuse.
L’oesophage est séparé de l'estomac par un sphincter physiologique : le sphincter inférieur de
l'œsophage (SIO) qui correspond à l'épaississement de la couche musculaire interne.
B. Exemple de pathologie
Il est le siège d'une pathologie répandue en cas de malformation stomacale, favorisée par
l'obésité ou le tabagisme : la hernie hiatale.
Il s'agit d'une protrusion d'une partie de l'estomac à travers l'orifice diaphragmatique du fait de
la différence de pression viscérale/thoracique.
Elle peut se faire par roulement (gravité++) ou par glissement et viendrait exercer une
pression sur le SIO favorisant le RGO.
Les signes cliniques de la hernie hiatale sont : douleurs gastriques, voire rétro-sternales
(l'acidité remonte), dysphagies, halitose voire parodontoses.
Traitements :
- Forme grave : Chirurgie (oeso-gastrique)
- Forme légère : anti-acides protégeant la paroi oesophagienne + accélérateurs de transit
(diminue le V de l'acidité gastrique)
Le traitement différentiel se faire sur fibroscopie (la radiographie évalue uniquement
l’importance de l’hernie) pour évaluer la sévérité des lésions oesophagiennes en fonction de
l'antériorité des premiers symptômes (+précis).
III. L’ESTOMAC
A. Anatomie
L'estomac peut contenir 2.5 L de liquide et est composé de 4 parties : le cardia, le fundus, le
corps et le pylore. La paroi est formée de cryptes sécrétoires contenant 5 types de cellules :
1) les cellules à mucus du collet qui protège la paroi gastrique.
2) les cellules pariétales (ou bordantes) produisant le HCl (et chez l'homme le facteur
intrinsèque). Elles déversent leur production de HCl par des canalicules intercellulaires
3) les cellules principales ou peptiques produisent le pepsinogène qui est la forme inactive de
la pepsine. Le pepsinogène sera transformé en pepsine sous l'action du HCl.
4) Les cellules endocrines situées en profondeur. Elles libèrent, vers la lamina propia, la
gastrine, la sérotonine, la CCK et la somatostatine. Les cellules entérochromaffines
produisent de l'histamine qui, en agissant sur les récepteurs H2, provoquent une sécrétion
acide des cellules pariétales.
5) Les cellules souches qui se trouvent au fond des glandes. Elles assurent le renouvellement
de tous les autres types de cellules.
 6
6
 7
7
 8
8
 9
9
1
/
9
100%