Traitement des uvéites : quoi de neuf ? Focus

Images en Ophtalmologie
•
Vol. XI - n° 3
•
mai-juin 2017
88
Focus
Traitement des uvéites : quoi de neuf ?
Treatment of uveitis: what’s new?
A. Brézin (Université Paris-Descartes ; service d’ophtalmologie, hôpital Cochin, Paris)
Bon nombre de décisions thérapeutiques prises
chez les patients atteints d’uvéite restent
du domaine de l’empirisme. Pendant
de nombreuses années, aucune nouvelle autorisation
de mise sur le marché (AMM) ciblée sur le traitement
des uvéites n’a été sollicitée. La rareté relative
des uvéites rend difficile la réalisation d’études à large
échelle, telles que nous en disposons dans le domaine
du glaucome ou de la dégénérescence maculaire
liée à l’âge (DMLA). Malgré ces difficultés, des données
globales fondées sur des preuves concernant l’efficacité
de certains traitements pour les uvéites non infectieuses
sont aujourd’hui disponibles et l’on peut se réjouir
de l’arrivée récente de molécules dont l’utilisation
est autorisée chez les patients atteints d’uvéite.
De nouvelles possibilités thérapeutiques
Devant un patient présentant une uvéite, les choix théra-
peutiques comprennent aujourd’hui des options locales,
telles que les implants intravitréens à libération prolongée
de dexaméthasone, mais également de nouveaux trai-
tements par voie générale. Il est désormais possible et
souhaitable de traiter des patients atteints d’uvéite non
infectieuse en limitant les complications d’une cortico-
thérapie prolongée à dose élevée. Au-delà des situations
où un traitement d’attaque par une corticothérapie par
voie générale est justifié, la prescription de traitements
d’épargne cortisonée est aujourd’hui la règle dès qu’un
traitement au long cours est nécessaire. Ces théra-
peutiques reposent encore largement sur les immuno-
suppresseurs “conventionnels”, tels que le méthotrexate
ou le mycophénolate mofétil. Cependant, les “biologiques”
font aujourd’hui partie des options thérapeutiques dispo-
nibles. Après les succès des inhibiteurs du TNF pour le
traitement des maladies inflammatoires rhumatismales,
digestives ou autres, l’un d’entre eux, l’adalimumab, a
désormais une indication reconnue pour le traitement des
uvéites intermédiaires, postérieures ou des panuvéites
non infectieuses. En effet, les études contrôlées rando-
misées VISUAL I et II ont démontré l’effica cité de ce
produit, tant pour le traitement des uvéites actives que
pour la prévention de nouvelles poussées chez des
patients à des stades de quiescence, traités au long cours.
Chez des patients présentant des spondylarthrites dans un
contexte HLA-B27 positif, des données de méta- analyse
montrent que les traitements par anti-TNF monoclonaux
diminuent la fréquence des poussées d’uvéite, même si
cette indication thérapeutique n’est pas encore autorisée.
Vers les thérapeutiques spécifiques ciblées
Deux évolutions sont en cours. La première concerne
l’acqui sition de données thérapeutiques ciblées pour
chaque entité. En effet, l’hétérogénéité des uvéites justifie
de moduler les traitements selon l’étiologie de l’inflam-
mation. L’objectif serait ainsi de disposer de données
thérapeutiques spécifiques pour la choriorétinopathie de
Birdshot, les uvéites de la maladie de Behçet, celles de
la sarcoïdose ou pour chaque autre étiologie. La seconde
tendance suit le chemin des autres disciplines, telle la
rhumatologie, pour lesquelles la “révolution des bio-
logiques” est en cours. Pour chaque maladie, un profil
cytokinique inflammatoire peut être évalué. Les traite-
ments de demain auront pour objectif, pour chaque entité,
voire pour chaque patient, l’inhibition d’un mécanisme
inflammatoire spécifique. Le traitement des uvéites est
à l’aube d’une nouvelle ère, celle des thérapeutiques
spécifiques ciblées.
II
A. Brézin déclare avoir des liens d’intérêts avec Abbvie, Alcon, Eyevensys
etTuring (consultant).
Pour en savoir plus…
•
Jaffe GJ, Dick AD, Brézin AP et al. Adalimumab in patients with active
noninfectious uveitis. N Engl J Med 2016;375(10):932-43.
•
Nguyen QD, Merrill PT, Jaffe GJ et al. Adalimumab for prevention of
uveitic flare in patients with inactive non-infectious uveitis controlled by
corticosteroids (VISUAL II): a multicentre, double-masked, randomised,
placebo-controlled phase 3 trial. Lancet 2016;388(10050):1183-92.
•
Lin P, Suhler EB, Rosenbaum JT. The future of uveitis treatment.
Ophthalmology 2014;121(1):365-76.
✔
Mots-clés. Uvéites • Anti-TNF • Thérapeutiques ciblées.
✔
Keywords. Uveitis • TNF-inhibitors • Treat to target.

Images en Ophtalmologie
•
Vol. XI - n° 3
•
mai-juin 2017
89
Focus
✔
Mots-clés. Choriorétinite • Toxoplasmose •
Azithromycine • Pyriméthamine.
✔
Keywords. Chorioretinitis • Toxoplasmose •
Azithromycine • Pyrimethamine.
Traitement de la toxoplasmose oculaire :
quoi de nouveau ?
Ocular toxoplasmosis: what’s new?
M. Guillard, A. Brézin (Service d’ophtalmologie, hôpital Cochin, Paris)
La toxoplasmose oculaire est la première cause
d’uvéite postérieure. Le diagnostic est avant tout
clinique, mais une angiographie à la fluorescéine
et une ponction de chambre antérieure avec analyse
de l’humeur aqueuse peuvent être nécessaires
en cas de présentation atypique. Le traitement local
par corticothérapie topique est prescrit selon l’intensité
de la réaction inflammatoire en chambre antérieure,
qui parfois peut être importante.
Concernant le traitement par voie générale,
il est composé d’un antiparasitaire associé
à une corticothérapie per os. Sa prescription
n’est pas systématique.
Traitement curatif
La pyriméthamine et la sulfadiazine étaient les molécules
de référence, mais leur efficacité était au prix de nom-
breux effets indésirables, notamment immunoallergiques,
potentiellement graves.
Une étude randomisée de 2002
(1)
a montré une efficacité
similaire entre l’association pyriméthamine-sulfadiazine
et la combinaison pyriméthamine-azithromycine avec une
fréquence et une sévérité des effets indésirables moins
importantes. Cette dernière peut donc être proposée en
première intention lorsqu’il existe une indication à traiter,
en association avec une supplémentation en acide folique.
Les indications thérapeutiques posent de nombreuses
questions. En effet, un sondage d’experts
(2)
a confirmé
que l’indication d’un traitement était quasi unanime en
cas de lésion maculaire et périmaculaire, tandis que
l’abstention thérapeutique était majoritaire en cas de
localisation périphérique. Malgré la fréquence de cette
pathologie, il n’existe aucune étude bien conduite, pros-
pective et rando misée. Une revue récente
(3)
de de la
Cochrane Library datant de 2016 le confirme : aucune
étude bien conduite ne prouve que le traitement anti-
parasitaire permet de prévenir une perte d’acuité visuelle ;
il existe un manque de preuves que le risque de récur-
rence au long cours est réduit après un traitement par
antiparasitaires.
Concernant l’adjonction d’une corticothérapie per os,
la Cochrane Library a également mené une revue
(4)
des études existantes. L’adjonction d’une corticothérapie
per os est une pratique répandue en clinique et dans de
nombreuses études avec pour but de limiter la réaction
inflammatoire vitréenne ou périlésionnelle associée aux
foyers de rétinochoroïdite toxoplasmique
(5, 6).
Il n’existe
aucune étude randomisée bien menée montrant la supé-
riorité du traitement combiné par corticoïde et antipara-
sitaire versus antiparasitaire seul. En l’absence de preuves
définitives de l’efficacité des corticoïdes, le moment de
l’instauration, le dosage et la durée d’utilisation doivent
être déterminés pour chaque patient en fonction de son
statut immunitaire et de la gravité de l’inflammation.
Les corticoïdes per os ne doivent jamais être prescrits
seuls car la survenue d’une rétinochoroïdite fulminante
a déjà été décrite.
L’indication thérapeutique dépend donc de plusieurs
paramètres : localisation des lésions, présence d’une
immunodépression, intensité de la réaction inflammatoire
vitréenne et tolérance des traitements. Ainsi, le traitement
est systématique pour les lésions situées à moins de
2 diamètres papillaires du point de fixation, ou à moins
de 0,5 diamètre papillaire en nasal du bord de la papille.
La durée du traitement dépend de l’évolution ; il est arrêté
lorsque le retour à un état suffisamment non inflam-
matoire est obtenu. La durée de l’inflammation autour

Images en Ophtalmologie
•
Vol. XI - n° 3
•
mai-juin 2017
90
AVIS AUX LECTEURS
Les revues Edimark sont publiées en toute indépendance et sous l’unique et entière responsabilité du directeur de la publication et durédacteur en chef.
Le comité de rédaction est composé d’une dizaine de praticiens (chercheurs, hospitaliers, universitaires et libéraux), installés partout enFrance, qui
représentent, dans leur diversité (lieu et mode d’exercice, domaine de prédilection, âge,etc.), la pluralité de la discipline. L’équipe se réunit 2 ou 3fois
par an pour débattre des sujets et des auteurs à publier.
La qualité des textes est garantie par la sollicitation systématique d’une relecture scientifique en double insu, l’impli cation d’un service de rédaction/
révision in situ et la validation des épreuves par les auteurs et les rédacteurs en chef.
Notre publication répond aux critères d’exigence de la presse :
· accréditation par la CPPAP (Commission paritaire des publications et agences de presse) réservée aux revues sur abonnement,
· adhésion au SPEPS (Syndicat de la presse et de l’édition des professions de santé),
· indexation dans la base de données internationale ICMJE (International Committee of Medical Journal Editors),
· déclaration publique des liens d’intérêts demandée à nos auteurs,
· identification claire et transparente des espaces publicitaires et des publirédactionnels en marge des articles scientifiques.
Focus
d’un foyer de rétinochoroïdite toxoplasmique est habi-
tuellement corrélée avec sa surface : empiriquement,
de 3 à 4 semaines par diamètre papillaire. Le processus
de cicatrisation des foyers est centripète. Lorsqu’un trai-
tement a été prescrit, il peut être interrompu à partir de
l’obtention d’une couronne cicatricielle à la périphérie
du foyer.
Chez les patients immunodéprimés atteints d’une
toxoplasmose oculaire, l’indication thérapeutique anti-
parasitaire est systématique. Un traitement antiparasitaire
doit être poursuivi tant qu’une restauration immunitaire
suffisante n’est pas obtenue, mais aucun traitement
corticoïde n’est introduit.
Traitement préventif
Le taux de récidives de la rétinochoroïdite toxoplasmique a
été estimé à 49 % à 3 ans
(7)
. Plusieurs études retrouvent
l’intérêt d’un traitement préventif sur la fréquence des
récidives de toxoplasmose oculaire. Dans la première,
124 patients présentant des récidives de toxoplasmose
oculaire ont été suivis pendant 20 mois. La moitié ont
reçu un traitement par cotrimoxazole (triméthoprime
160 mg- sulfaméthoxazole 800 mg), 1 comprimé tous les
3 jours
(8)
. Dans le groupe des patients traités, le taux
de récidives était de 6,6 % alors qu’il était de 23,8 % dans
celui des patients n’ayant reçu aucun traitement pré-
ventif. Une étude
(9)
plus récente de 2014 a comparé un
traitement préventif par cotrimoxazole tous les 2 jours
(triméthoprime 160 mg/ sulfaméthoxazole 800 mg) versus
placebo sur une durée de 1 an chez 95 patients (après
traitement initial d’un foyer actif par 45 jours du même
traitement). L’incidence du taux de récurrence sur 1 an
a été respectivement de 0 % dans le groupe traité par
cotrimoxazole et de 12,8 % dans le groupe placebo.
Un traitement préventif peut être discuté lorsque des
récidives surviennent plus de 1 fois par an et menacent la
macula. Dans ces cas, en l’absence de contre- indications
aux sulfamides, la prise de cotrimoxazole tous les 2 jours
peut être proposée. La durée habituelle d’un tel traitement
préventif est de 1 à 2 ans.
II
M. Guillard déclare ne pas avoir de liens d’intérêts. A. Brézin déclare
avoir des liens d’intérêts avec Abbvie, Alcon, Eyevensys et Turing (consultant).
Références bibliographiques
1.
Bosch-Driessen LH, Verbraak FD, Suttorp-Schulten MS et al. A pros-
pective, randomized trial of pyrimethamine and azithromycin vs pyri-
methamine and sulfadiazine for the treatment of ocular toxoplasmosis.
Am JOphthalmol 2002;134(1):34-40.
2.
Engstrom RE, Holland GN, Nussenblatt RB et al. Current practices
in the management of ocular toxoplasmosis. Am JOphthalmol 1991;
111(5):601-10.
3.
Pradhan E, Bhandari S, Gilbert RE et al. Antibiotics versus no treat-
ment for toxoplasma retinochoroiditis. Cochrane Database Syst Rev 2016;
(5):CD002218.
4.
Jasper S, Vedula SS, John SS, Horo S, Sepah YJ, Nguyen QD. Cortico-
steroids as adjuvant therapy for ocular toxoplasmosis. Cochrane
Database Syst Rev 2017;1:CD007417.
5.
Bosch-Driessen EH, Rothova A. Sense and nonsense of corticosteroid
administration in the treatment of ocular toxoplasmosis. Br JOphthalmol
1998;82(8):858-60.
6.
Bosch-Driessen LE, Berendschot TT, Ongkosuwito JV, RothovaA.
Ocular toxoplasmosis: clinical features and prognosis of 154patients.
Ophthalmo logy 2002;109(5):869-78.
7.
Rothova A, Meenken C, Buitenhuis HJ et al. Therapy for ocular
toxoplasmosis. Am J Ophthalmol 1993;115(4):517-23.
8.
Silveira C, Belfort R Jr, Muccioli C et al. The effect of long-term
intermittent trimethoprim/sulfamethoxazole treatment on recurrences
of toxoplasmic retinochoroiditis. Am J Ophthalmol 2002;134(1):41-6.
9.
Felix JP, Lira RP, Zacchia RS, Toribio JM, Nascimento MA, ArietaCE.
Trimethoprim-sulfamethoxazole versus placebo to reduce the risk
of recurrences of Toxoplasma gondii retinochoroiditis: randomized
controlled clinical trial. Am JOphthalmol 2014;157(4):762-6.e1.

Images en Ophtalmologie
•
Vol. XI - n° 3
•
mai-juin 2017
91
Focus
✔
Mots-clés. Uvéite postérieure • Choriorétinopathie
•Birdshot.
✔
Keywords. Posterior uveitis
•
Chorioretinopathy
•
Birdshot.
Choriorétinopathie de type birdshot :
une maladie modèle
Birdshot chorioretinopathy
S. Salah
(Service d’ophtalmologie, hôpital Cochin-Hôtel-Dieu, Paris)
La choriorétinopathie de type birdshot
est une uvéite postérieure chronique bilatérale.
Son nom provient de l’aspect des taches
caractéristiques de la maladie qui évoque une volée
de grenailles de plomb.
Physiopathologie
La choriorétinopathie de type birdshot (BCR) a été
décrite par S.J. Ryan et A.E. Maumenee en 1980
(1)
et
son étiologie est inconnue. La BCR est la pathologie qui
présente la plus forte association entre une maladie et
un allèle HLA de classe I : le HLA-A29
(2)
. Dans notre
série, 100 % des patients atteints de BCR sont porteurs
de cet allèle. Cependant, seuls 5 à 7 % de la population
caucasienne étant porteurs de cet allèle, la présence
d’autres facteurs explicatifs du développement de la
maladie est suspectée.
L’étude immunohistochimique d’une pièce anatomique
a montré la présence d’infiltrats multiples et focaux de
lymphocytes T dans la choroïde, autour des vaisseaux
rétiniens et du nerf optique
(3)
.
Épidémiologie
La BCR représente environ 1 % des uvéites et 6 à 8 %
(4)
des uvéites postérieures. Elle touche en grande majorité
la population caucasienne. Il existe une légère prédo-
minance féminine avec un âge de début de 53 ans en
moyenne.
Aspects cliniques
C’est une maladie purement oculaire dont les symp-
tômes peuvent précéder l’aspect typique du fond d’œil
de plusieurs années. Les symptômes peuvent être les
suivants :
•
baisse d’acuité visuelle (AV) ou vision floue ;
•
myodésopsies ;
•
phosphènes ;
•
baisse de sensibilité aux contrastes ;
•
troubles de la vision des couleurs ;
•
photophobie ;
•
héméralopie ;
•
troubles de la vision périphérique ;
•
métamorphopsies ;
•
vision du relief altérée.
L’AV peut cependant rester longtemps conservée à 10/10
malgré une mauvaise qualité de vision.
Des critères diagnostiques
(tableau I, p. 92)
[5]
ont été
définis par un comité d’experts avec :
•
des caractéristiques requises, notamment la bilatéra-
lité, les lésions choriorétiniennes typiques de la BCR et
la faible inflammation de chambre antérieure ;
•
des caractéristiques qui confortent le diagnostic,
notamment la présence de l’allèle HLA-A29 ;
•
et des critères qui excluent le diagnostic comme les
synéchies postérieures.
On observe classiquement des taches typiques de forme
ovale
(figure 1a, p. 92)
prédominant en nasal de la papille,
mesurant un quart à un demi-diamètre papillaire, hypo-
pigmentées jaune orangé, plus ou moins atrophiques
avec une hyalite modérée et une très discrète réaction
de chambre antérieure.
Plusieurs formes de la maladie existent : inflammatoire,
atrophique ou mixte. Les formes très atrophiques sont
dites de “pseudo-rétinite pigmentaire”. Les examens
complémentaires aident à la classification.

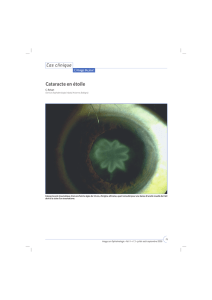
Figure 1. a. Œil droit : rétinographie couleur montrant les taches typiques prédominant en nasal de la papille. b. Œil gauche : angiographie
à la fluorescéine montrant des vascularites (flèche), des diffusions des capillaires maculaires et une papillite. c. Œil gauche : OCT montrant
un œdème maculaire et une membrane épirétinienne. © S. Salah
© S. Salah
ab
c
Images en Ophtalmologie
•
Vol. XI - n° 3
•
mai-juin 2017
92
Focus
Examens complémentaires
L’examen complémentaire clé est la recherche de l’allèle
HLA-A29.
À l’angiographie à la fluorescéine
(figure 1b)
, on observe
des vascularites (70 %), une hyperfluorescence papil-
laire (46 %) et une diffusion maculaire (23 %), les taches
sont d’aspect variable mais volontiers iso- ou hypo fluo-
rescentes aux temps tardifs. En angiographie au vert
d’indo cyanine, les lésions sont hypocyanescentes tout
au long de la séquence.
L’OCT
(Optical Coherence Tomography)
objective un
œdème maculaire
(figure 1c)
ou une atrophie associés
parfois à une membrane épirétinienne si la pathologie
évolue depuis plusieurs mois. Une corrélation a été
démontrée entre l’épaisseur maculaire centrale et l’AV :
celle-ci est abaissée en cas d’œdème (épaississement
rétinien), mais également en cas d’atrophie (amincisse-
ment). L’OCT permet également d’étudier la structure
des différentes couches rétiniennes. Des études utili-
sant l’OCT
swept source
sont en cours et retrouvent une
choroïde amincie
(6)
.
Tableau I. Critères diagnostiques de la choriorétinopathie de type
birdshot (d’après
[5]
).
Caractéristiques requises
1Atteinte bilatérale
2Au moins 3 lésions de type birdshot dans la région inférieure
ou nasale de la papille d’un œil (lésions choroïdiennes irrégulières
allongées à bords peu nets de grand axe par rapport à la papille)
3Inflammation modérée du segment antérieur (cellules ≤ 1+ en CA)
4Hyalite modérée (haze vitréen ≤ 2+)
Éléments confortant le diagnostic
1HLA-A29 +
2Vascularites rétiniennes
3Œdème maculaire cystoïde
Critères d’exclusion
1Précipités rétrocornéens
2Synéchies postérieures
3Présence d’une maladie infectieuse, néoplasique ou inflammatoire
pouvant être responsable de lésions choroïdiennes multifocales
 6
6
 7
7
1
/
7
100%