Chapitre 3 : LE PHENOTYPE MOLECULAIRE AU COURS DE LA

Page 1 sur 5
Chapitre 3 : LE PHENOTYPE MOLECULAIRE AU COURS DE LA VIE
A la naissance, un individu possède des lymphocytes B et des lymphocytes T qui lui sont propres. C’est son phénotype
immunitaire.
Ve phénotype immunitaire évolue au cours de la vie au gré des expositions avec les antigènes.
Comment se manifestent les réponses successives à un même antigène ?
Quel est le principe de la vaccination ?
Comment évolue le phénotype immunitaire d’un individu au cours de la vie ?
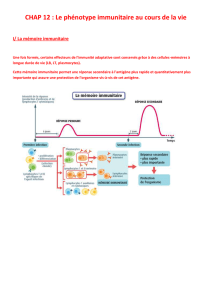
1- La mémoire immunitaire
Problème 1 : Lors d’une infection, le système immunitaire produit des anticorps et des lymphocytes spécifiques de l’agent
infectieux. --> Comment le système immunitaire réagit-il face à un agent infectieux qu’il a déjà rencontré ?
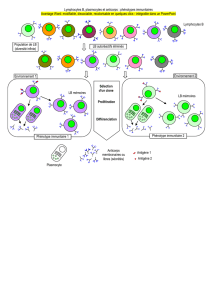
a- Mise en évidence de la mémoire immunitaire (doc. 1, 2 et- 3, p. 338-339)
b- Comprendre les mécanismes de la mémoire immunitaire (doc. 4, p. 339)
Bilan 1 :
Suite à un premier contact avec un AG, le système immunitaire possède une mémoire immunitaire qui lui permet lors d’une infection
par le même AG de répondre de façon plus rapide et plus efficace, donc de ne pas déclarer la maladie.
La première rencontre avec un AG induit la réponse primaire. Elle se traduit au niveau des AC par un délai de plusieurs jours avant
que n’apparaissent des AC spécifiques de l’AG. Ce délai est nécessaire aux différentes étapes de sélection, amplifications et
différentiations clonales des LB en plasmocytes. Ce délai se traduit par une maladie. Les plasmocytes sont des cellules à durée de vie
courte, ils meurent rapidement. Parallèlement les AC sont dégradés et on observe au bout de quelques semaines un taux quasi nul d’AC.
Lors de la deuxième rencontre avec le même antigène : la réaction secondaire se produit. Au niveau des AC, on observe un délai
dans leur production plus court, un taux plus élevé, une durée de vie plus longue. Cette réaction plus rapide et amplifiée empêche le
développement de l’AG et donc la maladie.
Cette réponse secondaire repose sur la présence de LB mémoires mis en place lors d’un premier contact avec l’AG. Les LB
mémoires non transformés en plasmocytes sont plus nombreux que les LB initiaux, vierges et capables de répondre plus vite par une
libération plus importante d’AC spécifique de l’AG.
Remarque : Le même processus de mémoire existe pour les LT8 et LT4.
Notons à nouveau que cette mémoire est spécifique d’un antigène donné. Le document 2 montre les réponses primaire et secondaire
d’un individu suite à l’injection successive d’un même antigène X. Lors de la seconde injection, on introduit également dans
l’organisme un antigène Y, différent de l’antigène X. Cet antigène Y provoque une réponse de type primaire (délai de plusieurs jours,
faible amplitude des variations du taux d’anticorps circulants). La production de cellules à mémoire vis-à-vis de l’antigène X n’a pas
d’effet sur l’antigène Y.

Page 2 sur 5
2- La vaccination, une mise en mémoire
Problème 2 : La réponse immunitaire contre un agent infectieux est plus rapide et plus intense lorsque l’organisme l’a déjà
rencontré. Lors de la vaccination, l’Homme met à profit cette mémoire immunitaire-> Comment la vaccination permet-
elle une protection face aux agents infectieux ?
a- Principe et mode d’action des vaccins (doc. 1 à 4, p. 340-341)
Une première infection, guérit contre un virus, immunise souvent contre le même virus.
Cette immunité acquise naturelle peut être reproduite naturellement par l’administration d’un vaccin. Lors d’une vaccination, dans
certains cas, on introduit dans l’organisme tout ou une partie d’un agent pathogène rendu inoffensif mais gardant un pouvoir
immunogène. Cette introduction provoque une réaction immunitaire protectrice pour l’organisme et permet la production de cellules à
mémoire. A la suite de la vaccination (ou lors d’un rappel), une exposition de l’organisme au microorganisme provoque une réponse
immunitaire de type secondaire plus rapide et plus efficace que la réponse primaire et qui élimine l’agent pathogène.
Les vaccins classiques sont des préparations contenant des micro-organismes tués, des extraits microbiens ou bien des micro-
organismes vivants (ou leurs toxines) atténués par des traitements physiques ou chimiques (voir document 3).

Page 3 sur 5
b- Le rôle des adjuvants (doc. 4, p. 339) http://www.youtube.com/watch?v=s3dmmy0QOiY
http://www.vetscite.org/publish/articles/000027/print.html
Le mot adjuvant vient du latin adjuvare qui signifie « aider » ou « aide ». Un adjuvant immunologique est une substance qui - quand elle
est administrée (avalée, inhalée, injectée...) conjointement avec un antigène - stimule, active, prolonge, renforce ou module le
système immunitaire, bien que cette substance n'ait pas elle-même et en soi de vertu antigénique
C'est Gaston Ramon qui, en 1925, « instaure le principe des substances adjuvantes et stimulantes de l'immunité, technique qui permet
d'obtenir des sérums plus riches en antitoxines en joignant au vaccin une substance irritante pour les tissus ».
Les adjuvants sont de nature diverses mais on distingue deux grandes catégories :
- ceux qui favorisent la biodisponibilité des antigènes au niveau du lieu d'injection: par exemple on utilise des émulsions à base d'huile
avec un stabilisant. C'est le cas de l'adjuvant incomplet de Freund (une émulsion d’huile de paraffine contenant comme émulsifiant
l’Arlacel A).
- ceux qui activent l'immunité innée en stimulant ses cellules par leurs récepteurs PRR (famille de récepteurs liant des molécules
caractéristiques de pathogènes). C’est le cas des aluns ou sels d'aluminium.
Avec cette deuxième catégorie d'adjuvant, on fait croire au SI qu'il y a un danger en activant l'immunité innée (chargée de déceler les
dangers dans l'organisme : infection, nécroses...). Or on sait que pour qu'il y ait une bonne réponse adaptative, il faut que l'immunité
innée soit activée (ainsi si on injecte un antigène moléculaire purifié sans adjuvant la RI contre cet antigène sera médiocre). Ces
adjuvants déclenchent une inflammation avec activation des cellules dendritiques notamment indispensables à la génération de la
réponse adaptative.

Page 4 sur 5
Limites : http://www.youtube.com/watch?v=2O_yiF6xmS8
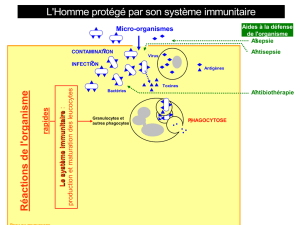
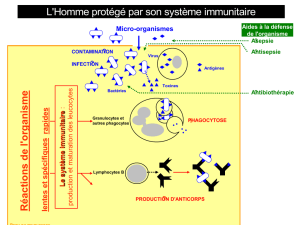
3. L'évolution du phénotype immunitaire
Définition : Ensemble des caractères observables, impliqués dans les réactions immunitaires, résultat de l'expression du génome. Il
peut se définir: * au niveau de
l'organisme: séropositivité * au niveau cellulaire:
clones de LB et de LT; LB mémoires; LT mémoires; plasmocytes; Ltc * au niveau moléculaire: présence
de tel anticorps circulants; présence de tel récepteur membranaire T ou B
Problème « : Lors d'une vaccination ou d'une rencontre naturelle avec un agent infectieux, le système immunitaire d'un individu
produit des lymphocytes mémoires. Ces cellules agissent sur le phénotype immunitaire. → Comment le phénotype immunitaire
évolue-t-il au cours de la vie ?
a- Une diversité remarquable du répertoire immunitaire (doc. 1, p. 342)
Le phénotype immunitaire, c’est-à-dire l’ensemble des spécificités des LB et des LT (dues à leur récepteur) à un moment donné de la
vie d’un individu résulte d’une interaction complexe entre le génotype et l’environnement. Grâce à des mécanismes génétiques
originaux, l’organisme produit des lymphocytes T et B d’une infinie diversité : c’est le répertoire immunologique formé des
anticorps (circulants ou membranaires des LB) et des récepteurs membranaires des LT (cf. chapitre 2)
2° Une interaction entre génotype et environnement
Parmi les cellules immunitaires, la très grande majorité, notamment celles qui sont potentiellement dangereuses pour l’organisme
(« auto-réactives »), sont éliminées. Celles qui subsistent sont sélectionnées par les antigènes des cellules malades ou des pathogènes
présents, leur effectif augmente et apparaissent des lymphocytes mémoires spécifiques des Ag rencontrés : le phénotype
immunitaire évolue donc au cours de la vie (la vaccination : c’est une technique médicale qui permet de protéger l’individu de
certaines maladies infectieuses en induisant une modification du phénotype immunitaire et fait donc évoluer artificiellement le
phénotype immunitaire de l’individu) en s’adaptant:
*Avant la naissance: ni l'embryon, ni le fœtus n'ont un système immunitaire fonctionnel. A partir du 3° mois de grossesse, le
phénotype immunitaire du fœtus est le résultat d'une immunité passive (transfert d'Ac de la mère vers le fœtus, au travers de la barrière
placentaire.
*Après la naissance, le phénotype est le résultat
- De l'immunité passive: les Ac maternels vont protéger l'enfant pendant les premiers mois de sa vie. Ils disparaîtront
progressivement "victime" du catabolisme cellulaire

Page 5 sur 5
- De la mise en place du système immunitaire de l'enfant qui devient fonctionnel grâce à des mécanismes génétiques
originaux (l'organisme produit des LB et des LT d'une infinie diversité); Ce système génétique particulier est à l'origine de la
variabilité du phénotype. Cela concerne le répertoire immunologique. (LB et LT vierges)
- De la mise en place naturellement de l'immunité adaptative: l'enfant rencontre des Ag présents dans son
environnement, l'Ag qui a réussi à franchir les barrières naturelles est à l'origine de la sélection d'un clone de LB, de LT4 et/ou de LT8
pré-cytotoxiques. Ces cellules sélectionnées sont à l'origine de cellules effectrices qui n'existaient pas auparavant dans l'organisme: les
plasmocytes et les LT cytotoxiques. Elles sont également à l'origine des LB et LT4 mémoires qui n'étaient pas également présents dans
l'organisme. Tout au long de sa vie, l'enfant sera confronté en permanence aux différents Ag présents dans son environnement. Ils
seront à l'origine de plasmocytes, de LTc, de cellules mémoires spécifiques de l'enfant qui devient fonctionnel grâce à des mécanismes
génétiques originaux (l'organisme produit des LB et des LT d'une infinie diversité); Ce système génétique particulier est à l'origine
de la variabilité du phénotype. Cela concerne le répertoire immunologique cet Ag. L'évolution du phénotype immunitaire
récapitule ainsi l'histoire des contacts antigéniques d'un individu.
- De la mise en place artificiellement de l'immunité acquise: le phénotype immunitaire peut être volontairement modifié
en provoquant une immunisation active, à titre préventif, par la vaccination. (Eventuellement par une immunisation passive
artificielle: le phénotype immunitaire est volontairement modifié par injection d'Ac, à titre curatif, c'est la sérothérapie).
Exemple du VIH
avant la vaccination : existence de clones de LB, de LT vierges (pas de plasmocytes, ni d’AC spécifiques au VIH, ni de LB
ou LT mémoire, ni de LTc) : parmi ces clones, certains ont des récepteurs spécifiques au déterminant antigénique d’un virus
après la vaccination, sont apparus des effecteurs spécifiques au VIH : Ac circulants spécifique au virus, des LTc, des LB et
LT4 mémoire à durée de vie longue et nombreux.
Le phénotype immunitaire change sans cesse en s’adaptant à l’environnement = variabilité. Il résulte d’une interaction complexe entre
le génotype et l’environnement.
1
/
5
100%