2014 - Infarctus du myocarde

Infarctus du Myocarde
Infarctus du Myocarde
ou
ou
Syndromes coronaires avec et
Syndromes coronaires avec et
Sans Sus
Sans Sus-
-D
Dé
écalage du
calage du
Segment
Segment-
-ST
ST
Docteur Luc Lorgis
Service Cardiologie Soins Intensifs
CHU Dijon

D
Dé
éfinition
finition
Nécrose ischémique d'une partie du myocarde
Conséquence d'une occlusion thrombotique
d'une artère coronaire, sur des lésions
d'athérosclérose
Met en jeu le pronostic vital
C'est une urgence m
urgence mé
édicale
dicale, car le traitement
précoce (stratégie de reperfusion) permet d'en
limiter la mortalité

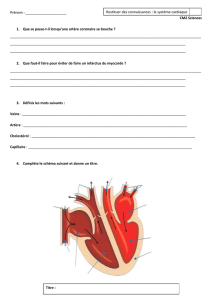
Anatomie coronarienne

É
Épid
pidé
émiologie
miologie
Affection fr
Affection fré
équente:
quente: 100 000 nouveaux cas d'infarctus par
an, prédominance masculine avant 50 ans
Affection grave:
Affection grave: mortalité de 10% dans la première année
"
"French paradox
French paradox"
"Fréquence de l'infarctus du myocarde en
France est 2,5 fois moins élevée que dans les pays
européens voisins (Allemagne, Iles Britanniques) et près de 3
fois moins élevée que dans les pays d'Amérique du Nord
L'ath
L'athé
éroscl
rosclé
érose
rose se développe en fonction de la présence
ou non de facteurs de risque dont les principaux sont :
le diabète, l'hypertension artérielle, le tabagisme, l’obésité et
l'hypercholestérolémie. La réduction de ces facteurs de
risque permet de réduire le développement de
l'athérosclérose et la fréquence des complications

Physiopathologie
Physiopathologie
L'occlusion d'une art
L'occlusion d'une artè
ère coronaire
re coronaire entraîne une ischémie myocardique,
des lésions cellulaires puis la nécrose. Ces différentes phases se
déroulent en 6-12 heures. Ultérieurement, le territoire infarci devient
fibreux et perd définitivement ses capacités de contraction
L'amputation du potentiel contractile
L'amputation du potentiel contractile dépend de la taille de l'infarctus.
L'évolution ultime de cette cardiopathie est l'insuffisance ventriculaire
gauche par défaut de la fonction systolique (capacité de contraction) du
VG
Hyper excitabilit
Hyper excitabilité
éventriculaire
ventriculaire /
/Troubles de la conduction
Troubles de la conduction lors de
l'infarctus, au stade initial, il y a d'importants risques de troubles de
l'excitabilité (fibrillation ventriculaire ou tachycardie ventriculaire) qui
peuvent être responsable d'une mort subite. On estime que 2/3 des décès
subits sont la conséquence d'un infarctus aigu (soit 1/3 des infarctus
décède avant d'arriver dans un hôpital). Au stade chronique, persistent
des risques de troubles de l'excitabilité. De même, s'observent
principalement à la phase aiguë, des bloc de branche ou bloc auriculo-
ventriculaire. Ces derniers peuvent être responsables de bradycardie
extrême ou de syncopes
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
1
/
42
100%