Téléchargez le résumé des communications

MALADIES
AUTO-IMMUNES
ET PRÉVENTION
VACCINALE
V
ATELIERS
de la VACCINATION
V
e
PP-VAC-FRA-0043 - © Tous droits réservés Pfizer SAS 2016. www.pfizer.fr - Société par Actions Simplifiées au capital de 38 200 € PFIZER SAS
Locataire-gérant de Pfizer Holding France, 23-25 avenue du Dr Lannelongue - 75668 PARIS cedex 14 - RCS Paris 433 623 550
L’ESSENTIEL
des sessions plénières
et des ateliers pratiques
30 et 31 mars 2017
Trianon Palace - Versailles
• Plusieurs cas cliniques sont présentés lors de l’atelier :
1
Une patiente de 37 ans, atteinte d’une polyarthrite rhumatoïde : présence d’anticorps ACPA et
érosions depuis 6 mois - en échec au méthotrexate et corticoïdes - indication d’un biomédicament
- le bilan vaccinal n’a pas été réalisé
➤
Stratégie vaccinale et anti-TNF.
2
Une patiente de 52 ans, atteinte d’une polyarthrite rhumatoïde : présence d’anticorps ACPA, sans
érosion depuis 6 ans - en échec au méthotrexate et corticoïdes après 6 mois - échappement à
l’étanercept après 1 an
➤
Traitement anti-JAK envisagé mais la patiente a déjà fait un zona sous
corticoïdes.
3
Une jeune patiente de 17 ans, atteinte d’un lupus systémique cutanéo-articulaire depuis 2 ans, sous
hydroxychloroquine/antalgique. Le calendrier vaccinal n’a pas encore été pris en compte.
4
Une patiente de 25 ans, atteinte d’un lupus avec atteinte rénale, dont le traitement par immunosup-
presseurs a été interrompu depuis 6 mois, et qui veut voyager en Côte d’Ivoire
➤
Peut-elle se faire
vacciner contre la fièvre jaune ?
• Face aux recommandations, des propositions pratiques sont envisagées.
Vaccination et immunosuppresseurs :
des recommandations à la pratique
Pr Odile LAUNAY, Infectiologue, Paris - Jean SIBILIA, Rhumatologue, Strasbourg.
ATELIERS PRATIQUES
PP-VAC-FRA-0074+++-+

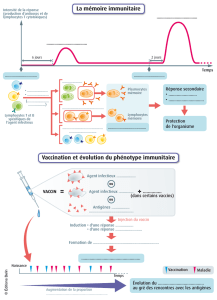
Selon l’Organisation Mondiale de la Santé, la vaccination sauve la vie de 2 millions de personnes
chaque année dans le monde mais elle pourrait faire encore mieux dans le futur. Car, si le but de
la vaccination est d’induire la production par l’organisme d’anticorps capables de contrôler et
d’éliminer l’agent infectieux et de déclencher une protection «spécifique» contre le pathogène, cette
protection est hétérogène (1) :
1
seulement 90 à 98% de sujets sains ont une réponse humorale après vaccination, les autres sont
non-répondeurs ;
2
l’intensité de la réponse peut varier d’une « non-réponse » à une « forte réponse » ;
3
l’absence de réponse ou des réponses faibles sont plus fréquemment observées chez les patients à risque,
notamment les patients immunodéprimés, qui sont aujourd’hui de plus en plus nombreux en raison de
l’augmentation des interventions thérapeutiques associées à des maladies chroniques (cancers, allergies,
auto-immunité, maladies infectieuses…).
• Comment expliquer ces différences ?
Plusieurs facteurs explicatifs interviennent :
1
facteurs génétiques liés à l’hôte (polymorphisme génétique très partiellement connu) ;
2
facteurs liés à l’hôte (âge, facteurs de risques associés comme obésité, immunodépression, allergie…) (2) ;
3
facteurs liés à la stratégie vaccinale (design de l’antigène, formulation du vaccin, voies
d’administration, boost…).
• Que proposer et comment anticiper ?
Toutes ces différences poussent à la recherche d’une vaccination «sur-mesure» et de meilleurs indicateurs
de prédiction de son efficacité et de son innocuité. A ce titre, peuvent être citées les recherches sur une
dose qui ne serait plus unique (3) ou celles sur les méthodes de la biologie des systèmes, une nouvelle
discipline maintenant nécessaire à la recherche en «vaccinologie».
Grâce à cette nouvelle discipline, le vaccinologue étudie les relations et les interactions entre
différents niveaux biologiques pour découvrir un modèle de fonctionnement de la totalité du système.
Déjà, les vaccins conjugués ont changé récemment l’approche de la vaccination par leur effet sur le
portage et la protection collective et non plus individuelle (effet troupeau appelé aussi «herd effect»).
Demain, la vaccination s’adaptera sans doute à chaque situation, en proposant à des sous-groupes de
patients une formulation, une dose ou un boost spécifiques. Tout cela tendra obligatoirement à
reconsidérer la protection indirecte comme un item incontournable.
Le système immunitaire est le logiciel d’interface avec notre environnement : une nécessité ! A un danger, les
réponses immunitaire « immédiate » puis « adaptative - mémoire » prennent en charge l’élimination de l’agresseur.
Mais ce logiciel réagit très différemment selon les individus et le tout premier niveau est que la réponse immuni-
taire est plus intense chez la femme qui produit plus d’interféron-alpha via une hypersensibilité du récepteur TLR7
(Toll-like receptor)
(1)
. Une surmortalité (x2) a été observée chez les filles après vaccination contre la rougeole,
en Guinée-Bissau et au Sénégal
(2)
. Pour tous les hommes dotés de ce même logiciel et depuis les débuts de
l’humanité, le risque de mortalité (surtout liée aux infections) a été stable jusqu’au siècle dernier où l’espérance
de vie a fait un grand bond. Ces progrès reflètent l’innovation : hygiène, vaccination, antibiothérapie, chirurgie.
• Le risque infectieux est surtout immunologique.
- Car au cours de l’évolution, la sélection naturelle a conservé des gènes résistants (devenus « communs »). Ces
exemples de variations génétiques « protectrices » sont nombreux
(3)
. Par exemple, le variant de l’interféron de
type III et du TLR7 protège du VHC… mais prédispose à une maladie auto-immune
(4)
.
- Et le système immunitaire inné et adaptatif, c’est 2150 gènes dont 10% sont exprimés lors de la réponse immunitaire.
• Le risque infectieux sous immunosuppresseurs - quelques éléments clés :
1 Le risque infectieux est individuel et conjoncturel, il n’est pas strictement prévisible.
2
Le risque infectieux est lié à des infections opportunistes (rares) mais surtout à des infections classiques
« compliquées ».
3 Le risque infectieux des corticoïdes (même à faible dose) est sous-évalué.
4 Le risque infectieux existe avec les molécules chimiques (surtout le cyclophosphamide).
5 Le risque infectieux est plus élevé avec les biologiques. ➤ Intérêt de l’information et de la prévention.
• Le risque infectieux chez le patient immunodéprimé :
1 Le risque infectieux dépend de nombreux facteurs intriqués.
2 Le risque infectieux peut être lié à « presque tout » : diagnostic et traitement justifient une approche
« incisive », de ne pas se reposer sur des sérologies (mais plutôt de faire une recherche directe), de prescrire
un traitement présomptif.
3 Le risque infectieux existe avec tous les immunosuppresseurs. ➤ Face à ces constats, l’immuno-stimulation
(vaccination, immunisation) protège du risque infectieux.
• Et les biologiques ?
- Avant l’ère des biomédicaments (<2007), 3 facteurs de risque majeurs pouvaient être identifiés dans la
polyarthrite rhumatoïde :
1 Corticothérapie.
2 Facteur rhumatoïde positif.
3 Tabagisme actuel.
- A l’ère des biomédicaments, les corticoïdes demeurent un facteur de risque majeur. Dans une étude rétros-
pective de cohorte sur 24.530 PR traitées, la corticothérapie affiche un RR=1,92 [1,67-2,21] et plus encore si la
dose est supérieure à 10 mg/jour (RR=2,98 [2,41-3,69])
(5)
.
• Et si l’on était provocateur, on traiterait les infections par… immunosuppresseurs ! Les liens complexes entre
immunodépression et inflammation sont dépeints et 3 questions à contre-courant émergent :
1 L’inflammation excessive induite par l’infection peut-elle gêner la réponse anti-infectieuse ?
2 L’inflammation chronique pourrait-elle favoriser « l’immune escape » d’un germe ?
3 L’inflammation induite par l’infection entraine-t-elle une réponse anti-inflammatoire lourde qui pourrait
aggraver l’immunosuppression ?
1. Wiedermann U, Garner-Spitzer E, Wagner A. Primary vaccine failure to routine vaccines: Why and what to do? Hum Vaccin Immunother.
2016;12:239-43.
2. McDermott AB, Cohen SB, Zuckerman JN, Madrigal JA. Hepatitis B third-generation vaccines: improved response and conventional vaccine
non-response--evidence for genetic basis in humans. J Viral Hepat. 1998;5 Suppl 2:9-11.
3. DiazGranados CA, Dunning AJ, Kimmel M et al. Efcacy of high-dose versus standard-dose inuenza vaccine in older adults. N Engl J Med.
2014;371:635-45.
1ère SESSION PLÉNIÈRE1ère SESSION PLÉNIÈRE
Vous avez dit vaccination ?
Mme Béhazine COMBADIÈRE, PhD, Directeur de Recherches Inserm, Paris
Immunosuppresseurs et risque infectieux
dans les maladies inflammatoires :
de l’immunologie à la clinique
Pr Jean SIBILIA, Rhumatologue, Strasbourg
1. Yue M, Feng L, Tang SD et al. Sex-specic association between X-linked Toll-like receptor 7 with the outcomes of hepatitis C virus infection.
Gene. 2014;548:244-50.
2. Benn CS, Netea MG, Selin LK, Aaby P. A small jab - a big effect: non specic immunomodulation by vaccines. Trends Immunol. 2013;34:431-9.
3. Barreiro LB, Quintana-Murci L. From evolutionary genetics to human immunology: how selection shapes host defence genes. Nat Rev Genet.
2010;11:17-30.
4. Thomas DL, Thio CL, Martin MP et al. Genetic variation in IL28B and spontaneous clearance of hepatitis C virus. Nature. 2009;461:798-801.
5. Smitten AL, Choi HK, Hochberg MC et al. The risk of hospitalized infection in patients with rheumatoid arthritis. J Rheumatol. 2008;35:387-93.

Les patients atteints de rhumatismes inflammatoires et de maladies auto-immunes systémiques ont un
risque infectieux plus élevé que les sujets sains (1, 2).
Cependant, le taux de vaccination chez les sujets atteints de rhumatismes inflammatoires est,
comme chez les autres patients ID, relativement faible (20 à 35%) (3). Cette couverture vaccinale
insuffisante est liée à la fois à la réticence de certains patients et au défaut de prescription des vaccins
par les médecins, mais peu de données sur les pratiques vaccinales et les raisons de non vaccination sont
disponibles en France (4).
Une enquête transversale multicentrique pour mieux comprendre le regard des spécialistes et
des patients ID sur la vaccination
L’objectif principal de cette enquête mise en place dans le cadre du réseau CRI IMIDIATE, est de décrire
les pratiques de vaccination en France chez les patients traités par immunosuppresseurs pour maladie
inflammatoire chronique ou auto-immune.
Cette enquête sera menée par 200 investigateurs répartis sur toute la France qui devront chacun inclure
10 à 20 patients. Elle consiste à compléter deux questionnaires :
- un questionnaire « Patient » comportant d’une part des données cliniques et d’autre part
les motivations du patient et ses freins à la vaccination.
- un auto-questionnaire « Médecin » comportant des données générales et ses pratiques vaccinales.
Les résultats de la 1ère phase pilote de cette enquête ont été présentés lors des 11èmes Ateliers de la
Vaccination.
Prévention des infections chez le patient sous immunosuppresseur Prévention des infections chez le patient sous immunosuppresseur
Regard des spécialistes : observatoire
des pratiques vaccinales chez le patient
atteint de maladie auto-immune
Pr Eric HACHULLA, Interniste, Lille
Comparaison des recommandations vaccinales
chez les patients sous immunosuppresseurs
(Monde, Europe, HCSP et sociétés savantes)
Pr Laurent PEYRIN-BIROULET, Hépato-Gastro-Entérologue, Nancy
1. Doran MF, Crowson CS, Pond GR et al. Frequency of infection in patients with rheumatoid arthritis compared with controls: a population-based
study. Arthritis Rheum. 2002;46:2287-93.
2. Ferreira I, Isenberg D. Vaccines and biologics. Ann Rheum Dis. 2014;73:1446-54.
3. Glück T. Vaccinate your immunocompromised patients! Rheumatology (Oxford). 2006;45:9-10.
4. Hua C, Morel J, Ardouin E et al. Reasons for non-vaccination in French rheumatoid arthritis and spondyloarthritis patients. Rheumatology
(Oxford). 2015;54:748-50.
Au total, plus 4 millions de patients sont immunodéprimés en France, soit environ 6% de la population :
3 millions sont atteints d’un cancer, 350 000 d’un psoriasis modéré à sévère, 350 000 d’un rhumatisme
inflammatoire chronique, 250 000 d’une asplénie, 150 000 du VIH, 100 000 d’une maladie chronique
inflammatoire intestinale, 57 000 ont été transplantés d’un organe solide, 25 000 transplantés de cellules
souches hématopoïétiques, et 3 000 sont atteints d’un déficit immunitaire congénital.
Chez ces patients, il existe un risque accru d’infection invasive à pneumocoque et ce risque
peut même être multiplié par 23 (cancer) ou 49 (infection VIH) (1). Chez l’ensemble des patients
immunodéprimés, les taux de mortalité liée à une infection invasive à pneumocoque avoisinent 25% (2)
mais peuvent atteindre 35% à 28 jours chez les patients aspléniques (3).
Pneumocoque et grippe sont souvent associés car le pneumocoque est la bactérie la plus fréquemment
en cause dans les coinfections bactériennes de la grippe.
De même, la morbi-mortalité de la grippe est plus élevée chez les patients ID (4), la vaccination est efficace
chez ces patients (5) mais moins de 20% des patients ID sont vaccinés (6).
Revue de la littérature : quels résultats ?
Une revue systématique de la littérature a analysé toutes les recommandations des sociétés savantes
consacrées aux patients ID publiées ces 10 dernières années (5). Quatorze guidelines, publiées par 18 sociétés
savantes, ont ainsi été comparées avec les conclusions suivantes :
1
les vaccins grippaux et pneumococciques sont universellement recommandés en cas
d’immunodépression (7). En France, depuis 2013, le Haut Conseil de la Santé Publique recommande
une vaccination pneumococcique séquentielle : vaccin conjugué 13-valent suivi du vaccin non conjugué
23-valent 8 semaines plus tard.
2
les vaccins vivants sont contre-indiqués en cas de traitement IS ou en cas de CD4 <200/mm3 :
- vaccins ROR et VZV parfois recommandés chez les patients séronégatifs avant une transplantation
ou en cas de VIH (7) ;
3
les autres vaccins inactivés sont recommandés chez les patients à risque :
- DTP-coqueluche acellulaire en cas de transplantation ou d’infection à VIH
- Haemophilus influenzae B en cas d’asplénie ou de transplantation de CSH
- Méningocoque en cas de transplantation, de VIH ou d’asplénie
- HPV en cas d’infection à VIH ou de maladie inflammatoire chronique (7).
1. Kyaw MH, Rose CE Jr, Fry AM et al. The inuence of chronic illnesses on the incidence of invasive pneumococcal disease in adults. J Infect
Dis. 2005;192:377-86.
2. Sangil A, Xercavins M, Rodriguez-Carballeira M et al. Impact of vaccination on invasive pneumococcal disease in adults with focus on the
immunosuppressed. J Infect. 2015;71:422-7.
3. Theilacker C, Ludewig K, Serr A et al. Overwhelming Postsplenectomy Infection: A Prospective Multicenter Cohort Study. Clin Infect Dis. 2016;62:871-8.
4.
Mauskopf J, Klesse M, Lee S et al. The burden of inuenza complications in different high-risk groups: a targeted literature review. J Med Econ. 2013;16:264-77.
5. Beck CR, McKenzie BC, Hashim AB et al. Inuenza vaccination for immunocompromised patients: summary of a systematic review and me-
ta-analysis. Inuenza Other Respir Viruses. 2013;7(Suppl 2):72-5.
6. Poeppl W, Lagler H, Raderer M et al. Inuenza vaccination perception and coverage among patients with malignant disease. Vaccine. 2015;33:1682-7.
7. Lopez A et al. Vaccination recommendations in immunosuppressed patients: a systematic review. soumis.
2ème SESSION PLÉNIÈRE 2ème SESSION PLÉNIÈRE

Prévention des infections chez le patient sous immunosuppresseur
2ème SESSION PLÉNIÈRE
La vaccination est actuellement la meilleure façon de se prémunir contre certaines maladies infectieuses,
notamment chez les patients immunodéprimés, et constitue un acte à portée collective. Elle est néanmoins,
chez ces patients comme en population générale, aujourd’hui sujette à controverses et interrogations.
Face aux différences de perception et de réalités qui entourent les questions de vaccination, 11 associations
de patients sont regroupées depuis janvier 2013 au sein du groupe de réflexion AVNIR (Associations
VacciNation Immunodéprimées Réalités) (1).
AVNIR1 : une couverture vaccinale insuffisante des patients immunodéprimés
En 2013, le groupe AVNIR a mis en place l’enquête AVNIR1 sur la vaccination des personnes immuno-
déprimées (1). Les participants répondaient à un questionnaire en ligne diffusé aux membres des associations
de patients du groupe AVNIR. La couverture vaccinale contre la grippe et les infections à pneumocoque
était seulement respectivement de 59% et 49% chez les 3 653 personnes participant (1).
De nouvelles données à venir
Une nouvelle enquête AVNIR2 a été mise en place de janvier à mars 2016 sur le site Doctissimo.
Le participants devaient répondre à 30 questions à choix multiples concernant :
• leurs données sociodémographiques ;
• leur maladie chronique et la prise en charge établie ;
• leur connaissance, leur opinion et leurs souhaits quant aux vaccinations en général, et en particulier
sur celles contre la grippe et le pneumocoque ;
• les couvertures vaccinales grippe et pneumocoque.
Le docteur Paul LOUBET présente le premiers résultats de l’enquête.
Tout médecin souhaite mobiliser ses patients pour atteindre le plus efficacement possible leur adhésion
au traitement.
Lors d’un entretien classique, le médecin va conseiller, recommander, voire diriger son patient pour le
convaincre de ce qui est bon ou nécessaire pour lui.
Lors de l’entretien motivationnel, le médecin explorera au contraire le point de vue du patient, l’écoutera,
reformulera ses réponses pour essayer de lui donner envie de prendre soin de lui tout en partageant les
décisions.
Lors de cet atelier :
• sont présentées les techniques de l’entretien motivationnel avec quelques moyens mnémotechniques
tels que les 4 E (Eviter le réflexe correcteur, Explorer le point de vue du patient, Ecouter le patient et
Encourager ses initiatives) et l’acronyme OUVER (poser des questions OUvertes, Valoriser l’expérience
et le savoir-faire du patient, Ecouter, Résumer)
• deux séquences filmées permettront d’illustrer et d’échanger sur les différences entre entretien classique
et entretien motivationnel, ceux-ci étant successivement présentés lors de chacune de ces séquences.
La couverture vaccinale reste très insuffisante chez les patients immunodéprimés avec une explication
possible : l’organisation déficiente du parcours de vaccination et les occasions manquées. Lors de cet atelier
ont été présentés et discutés 2 projets d’organisation de la vaccination de patients immunodéprimés en
milieu hospitalier :
• le 1er, mis en place à l’hôpital Bichat, avait pour objectif d’améliorer la couverture vaccinale anti-
pneumococcique indiquée chez 71,2% des patients… mais réalisée dans seulement 16,2% des cas !
Il s’est appuyé sur la formation de 2 IDE en Hôpital de Jour qui screenaient les patients, prescrivaient les
vaccins avec la validation d’un médecin, informaient le patient, effectuaient l’injection et assuraient le
suivi. Cette intervention a permis d’atteindre un taux de couverture de 85% (1).
• Le 2ème, effectif dans le centre de vaccinations internationales de l’Hôpital Bicêtre, s’appuie sur la
réalisation sur place des vaccinations prescrites par les médecins spécialistes de l’établissement (2).
A ce jour, les malades vaccinés proviennent essentiellement du service de maladies infectieuses (34%)
et de médecine interne (27%). Pour 71%, ce sont des patients immunodéprimés.
Dans les deux cas, les experts ont mis en place une consultation spécialisée pour ces malades immuno-
déprimés qui doivent se faire vacciner.
ATELIERS PRATIQUES
1. Loubet P, Kernéis S, Groh M et al. Attitude, knowledge and factors associated with inuenza and pneumococcal vaccine uptake in a large cohort
of patients with secondary immune deciency. Vaccine. 2015;33:3703-8.
1. Goulenok T, Francois C, Van Der Haegen M et al. [COL INF-05 - Amélioration de la couverture vaccinale antipneumococcique dans un service
de médecine interne grâce à un programme de vaccination mené par les inrmières.] Med Mal Infect. 2016;46(4 Suppl 1):133.
2. Bukreyeva I, Tzara L, Derradji O et al. PADS 2-08 - Comment vacciner plus de 500 malades à l’hôpital en moins de 2 ans et demi ? Utilisez
votre CVI ! Med Mal Infect. 2016;46(4 Suppl 1):94.
Comment lever les réticences à la vaccination ?
L’apport de l’entretien motivationnel
Pr Silla CONSOLI, Psychiatre, Paris - Pr Jean-Paul STAHL, Infectiologue, Grenoble.
Partage d’expériences : comment organiser la vaccination
des patients immunodéprimés en pratique ?
Dr Tiphaine GOULENOK, Interniste, Bichat - Dr Benjamin WYPLOSZ, Infectiologue, Bicêtre.
Regard des patients : premiers résultats
de l’enquête AVNIR2
1
/
4
100%