Télécharger le fichier - L2 Bichat 2016-2017

!
Ronéo!n°3!fiche!n°5!UE8!
1!sur!4!
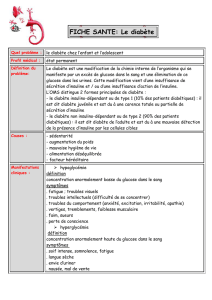
Fiche UE8 Nutrition : Régulation de la glycémie diabète-cétogénèse
!
Système digestif et régulation de la glycémie : le mode d'administration du glucose influe sur la
sécrétion d'insuline (voie orale > voie IV) chez un sujet normal = c'est l’effet incrétine
!Effet incrétine : amplification de sécrétion d’insuline induite par les hormones sécrétées par le
tractus gastro- intestinal
Cet effet est dû aux incrétines (hormones d’origine intestinale participant à la dimintion du taux de
glucose en post-prandiale).
!GLP-1 : Le cerveau et l'intestin possèdent la PC2 capable de cliver le proglucagon et donner le
GLP-1 (Glucagon-like peptide 1) qui sera sécrété par les cellules L de l’iléon.
=> GLP-1 est le principal responsable de l'effet incrétine
Cette hormone se fixe sur son récepteur à 7 domaines transmembranaires couplé à une protéine G
(comme le glucagon) et agit par ↗AMPc puis activation de la PKA.
Ce récepteur se retrouve à différents niveaux et à des effets divers :
Les incrétines ont une durée d’action très brève (2 minutes) car elles se font protéolyser rapidement
par la Dipeptidyl peptidase 4 (DPP4).
-Différentes pistes thérapeutiques sont ainsi envisagées : inhiber la DDP4 pour empêcher la
dégradation du GLP-1 ou encore utiliser des incrétines de synthèse qui auront une durée de vie moins
brève.
! Diabète sucré : maladie métabolique = surproduction du glucose par le foie + sous utilisation du
glucose par les autres organes.
=> Hyperglycémie chronique
Différents types :
" Diabète de type 1 ou insulino-dépendant (10-15% des diabètes) : déclaration dans l'enfance
et auto- immun (production d'auto-anticorps détruisant les cellules des îlots de Langherans)
" Diabète de type 2 (85-90% des cas de diabète) : insulinorésistance et baisse de la sécrétion
d'insuline. Le surpoids est un facteur déclenchant et aggravant. Se déclare plutot chez l'adulte.
Incidence de 4% en France = problème de santé publique +++

!
Ronéo!n°3!fiche!n°5!UE8!
2!sur!4!
" Diabète monogénique (1-2% des cas) : lié à une mutation d'un gêne, transmission
mendelienne. Survient souvent avant 25 ans.
" Diabète secondaire : causes iatrogènes ….
!Diabète de type 1 :
=> Surproduction de glucose + diminution de la capture du glucose par le foie = hyperglycémie.
"Les graisses ne brûlent que sous le feux des sucres" => chez un individu normal l'acétyl-coA formé
par l'oxydation des AG entre dans le cycle de Krebs via l'oxaloacétate. Cependant chez le sujet à jeun/
diabétique, cet oxaloacétate est utilisé dans la néoglucogenèse produire du glucose. Donc lors d'une
arrivée massive d'AG, l'oxaloacétate n'est pas en quantité́ suffisante pour que tous les acétyl-coA
entrent dans le cycle de Krebs. Cet acétyl-coA va donc passer par la cétogénèse et former du coA-SH.
=>L’acétyl-coA formé lors de l'oxydation des AG n'entre dans le cycle de Krebs que si la dégradation
des lipides et des glucides est équilibrée. Ce qui est le cas dans un contexte physiologique, après un
repas.
!Les corps cétoniques : il y en a 3 => l'acétoacétate, l'hydroxybutyrate et l'acétone.
Leur production n'est possible que dans le FOIE car l'enzyme qui est responsable de leur formation,
l'HMG-coA synthase, n'est présente que dans le foie. Cette production se fait à partir d'acétyl-coA.
Mais le foie n'utilise pas ces cétones, ce sont les organes périphériques qui vont l'utiliser grâce à la
conversion périphérique des corps cétoniques.

!
Ronéo!n°3!fiche!n°5!UE8!
3!sur!4!
La cétogénèse permet donc d'apporter de l'énergie de façon acceptable aux tissus périphériques dans
des conditions physiologiques leur production est faible car il existe une sécrétion basale d'insuline.
!Diabète et obésité (diabésité) : l'obésité est en grande augmentation et est souvent liée au diabète
de type 2. C'est la rencontre de facteurs géniques avec des facteurs comportementaux et
environnementaux. Le diabète de type 2 est donc, comme l'obésité, en constante progression.
!Syndrome métabolique : Syndrome depuis 1998 (OMS) . Ce n'est pas une maladie mais c'est une
série de problèmes métaboliques associés (obésité abdominale, hypertriglycéridémie..) et il est
favorisé à la sédentarité et l'obésité.
!Résistance à l'insuline (très important car problème de santé publique) : Réduction de la réponse
des tissus à des concentrations physiologiques normales d’insuline
Le diabète de type 2 a donc :
" un degré variable d’élévation de la glycémie à jeun
" des taux élevés d’insuline après une nuit à jeun
" une production hépatique excessive de glucose
Le tissu adipeux n'est pas le même entre le sujet normal et le sujet obèse. Chez le sujet obèse, on
retrouve près de 40% de macrophages dans ce tissu (contre 10% chez le sujet normal). On a donc un
état pro-inflammatoire avec une sécrétion de TNFα et de cytokines, mais aussi des AG libres. Cela va
donc accentuer la résistance du tissu adipeux à l'insuline, et va par la suite se propager aux autres
tissus comme le foie ou le muscle.
Physiologiquement, le récepteur à l'insuline est inactivé par des sérines kinases qui vont permettre le
découplage de l'IRS, et ainsi arrêter l'action de l'insuline. Une tyrosine phosphatase vient perfectionner
le système en enlevant les phosphorylations du récepteur. Seulement, les AG libres et le TNFα
peuvent interférer avec l'arrêt physiologique de l'insuline. Ils vont entrer dans la cellule et vont avoir
un rôle dans la signalisation. Les acides gras libres vont activer une autre sérine kinase qui va
phosphoryler une sérine de l'IRS et par la même occasion de l'inactiver de façon anormale. Le TNFα
se fixe sur son récepteur et bloque les sérines kinases qui agissent dans les situations physiologiques,
rendant ainsi le récepteur à l'insuline insensible.
Les acides aminés en grande quantité peuvent aussi agir sur la kinase mTor qui active des sérines
kinases. Ces dernières peuvent provoquer l'arrêt du récepteur à l'insuline de façon anormale.
=>Toutes ces interférences vont provoquer une diminution de l'efficacité de l'insuline.

!
Ronéo!n°3!fiche!n°5!UE8!
4!sur!4!
!Génétique du diabète de type 2 : il existe une susceptibilité familiale mais aussi polygénique. Pas
de transission mendélienne. C'est à dire que des facteurs environnementaux entrent en jeu dans la mise
en place d'une maladie. Les études GWAS montrent que des SNV (variants polymorphes) ont un
impact sur la maladie, ce sont des variants de susceptibilité. Le plus connu dans l'apparition du diabète
est KCNJ11 qui code pour KIR6, le canal potassique ATP-dépendant de la cellule β pancréatique.
!Complications du diabète : Le diabète sur le long terme peut provoquer des rétinopathies, des
néphropathies, des neuropathies ou des athéromes. Son association avec l'obésité augmente aussi les
risques de certains cancers. Ce risque est surtout lié aux récepteurs IGF (stimulent prolifération
cellulaire)
1
/
4
100%