bec - Optimisation de la trajectoire a? l`unite? de courte dure?

Membres de l’équipe (de gauche à droite): Nathalie Carey, Sylvie Leblanc, Marie-Josée Marcil, Isabelle Roy, Véronique Toussaint, Nathalie Allaire, Odile Boutoille, Judith Imbeault, Julie Galarneau, Christine Fortier,
Anne Pomerleau, Anne Boisvert, Luc Tailleur, Rose Rodrigue (membre de la famille), Nicole Gaulin, Adrien Vézo, Ève Daeppen, Francine Harvey, Dominique Leduc.
Contacts Leaders de projet : Nathalie Allaire, chef de l’UCDG (nathalie.allair[email protected]a) et Dr Luc Tailleur, médecin famille (lt[email protected]om) Agent Lean ceinture verte : Adrien Vézo (adrien.vez[email protected]a)
Raisons d’agir :
•La trajectoire de soins du patient manque de fluidité.
•La prise en charge à l’arrivée du patient et la préparation de son
départ sont mal coordonnées.
•La durée de séjour est trop longue pour le patient.
•Les processus ne sont pas standardisés et méconnus.
•La volonté d’une meilleure communication entre les professionnels.
Objectifs :
* La mesure a été prise sur les périodes de 1 à 9 de l’année 2012-2013.
Objectifs Initial Visé
Diminuer
la durée moyenne de séjour
de 5 %
22,9
jours*
21,8 jours
Diminuer
le temps de prise en charge
interdisciplinaire
à 48 heures
120
heures
48 heures
Atteindre
une rigueur de 80 % dans
l’application
du nouveau processus NA 80 %
Collecte de données, démarche et constats :
Démarches Constats
Collecte
de données de
base et
données de
performance.
Durée
moyenne de séjour initial : 22,9 jours.
La prise en charge par
tous les professionnels
peut
prendre jusqu’à un délai de 10 jours.
Voix
des employés :
48
sondages complétés
et 16
entrevues.
Les
rôles, les processus et les objectifs de
l’unité
ne sont pas clairs.
Préoccupation
quant à l’implication des
familles
et de l’environnement physique.
Voix
des clients
(patients
et
familles) :
6
sondages complétés.
Grande satisfaction
de la qualité des soins.
Cependant
, la durée de séjour est perçue
comme
étant trop longue.
Voix
du processus :
Mesure
de la valeur
ajoutée
(MVA),
cartographie
et
observations.
26 % de temps à
valeur ajoutée
pour le patient.
Processus
de prise en charge et de
planification
du
départ flous ou inexistants.
Analyses lors de l’atelier Kaizen :
L’exercice de la cartographie du
processus actuel puis visé a permis
de clarifier et d’optimiser les
processus de la prise en charge du
patient et de la planification du
départ.
L’exercice des 5 « Pourquoi » a
permis d’identifier certaines
causes des problèmes
d’inefficacité du processus, de la
gestion non optimale des dossiers
et des plans de soins, de la
coordination interprofessionnelle
inadéquate, etc.
Évaluation de la travailleuse sociale
dès l’urgence
L'avis de la travailleuse sociale est primordial
pour guider l'équipe dans la prise de décision
quant à l'orientation du patient. Cependant,
elle était la dernière personne à intervenir.
Un outil de collecte de données
multidisciplinaire
•Rassemble les informations nécessaires à tous
les intervenants sans redondance.
•Initié par la travailleuse sociale à l’urgence.
•Se complète au fur et à mesure des
évaluations de chacun des professionnels
dans les 48 heures.
•Se retrouve dans une place bien
définie dans le dossier pour être
accessible par tous.
Une prise en charge interdisciplinaire en 48 heures
L’équipe de soins forme
une triade
•PAB-infirmière auxiliaire-
infirmière.
•Planification et organisation du
quart de travail par la triade pour
une meilleure prise en charge du
patient.
•Temps de rencontre de la triade
afin d'améliorer la
communication.
•Balancement naturel au sein de la
triade.
•Meilleure prise en charge du
patient.
« Rencontres éclair »
Une rencontre quotidienne de 20 minutes qui
rassemble : médecins, physiothérapeutes,
ergothérapeutes, travailleuses sociales,
travailleuse sociale réseau, infirmière de liaison,
assistance-infirmière-chef, infirmières de la
triade, nutritionniste, pharmacien et chef d’unité.
Des outils optimisés
(MAF et OEMC)
•Simplification et adaptation du MAF
pour obtenir un portrait juste et
concerté du patient.
•Regard des trois quarts de travail.
•Faciliter la complétion de l'OEMC par
la travailleuse sociale.
•Harmonisation des cotes
d'autonomie pour l'ensemble des
outils.
•Gain de temps de la travailleuse
sociale par la dictée centralisée de
l'OEMC.
•PSTI.
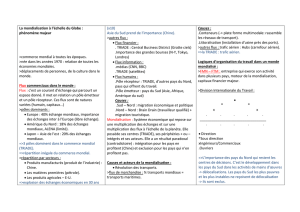
Patient
TS
Urgence
Physio
Patient
24 heures
UCDG
Ergo
48 heures
Rencontre-éclair
Plan d’action :
•Un plan d’implantation contenant 22 actions.
•20 semaines d’implantation (du 18 mars au 5 août 2013).
•Solutions développées et implantées par l’équipe de projet et le personnel de l’UCDG.
•Suivi par des rencontres hebdomadaires de l’équipe de projet.
Communication :
•Des scrums hebdomadaires pour communiquer les changements à tout le personnel.
L’équipe de projet :
Les « LeanNovateur GérontoLogique »
19
23
21
22
21
18
15
12
11
12
15
17
12
15
16
17
18
19
16
12
13
14
13
14 14
13
15
16
18
20
19
21
23 23
17 17 17
18
22
23
21
18
10
15
20
25
.DMS visée (21,8j)
.DMS
.DMS réf 2012-2013 (22,9j)
18
17
18
24
91
30
41
83
49
41
34
28
22
52
33
46
45
33 40
61
32
63
104
45
35
45
24
54
26
46
0
24
48
72
96
120
DPEC visée (48h)
DPEC
DPEC réf 2012-2013 (120h)
60%
70%
80%
90%
100%
2013-05-13
2013-05-27
2013-06-10
2013-06-24
2013-07-08
2013-07-22
2013-08-05
2013-08-19
2013-09-02
2013-09-16
2013-09-30
2013-10-14
2013-10-28
2013-11-11
2013-11-25
2013-12-09
2013-12-23
2014-01-06
2014-01-20
2014-02-03
2014-02-17
2014-03-03
2014-03-17
.Rigueur visée (80%)
.Rigueur
•La durée d’implantation initialement planifiée pour une durée de 10 semaines était trop
optimiste étant donné la nature des changements.
•Les journées de travail pour le développement des solutions se doivent d’être mieux structurées
afin d’optimiser le temps disponible (objectifs de la journée, documentation déjà produite, etc.).
•L’implication des professionnels et des médecins de l’unité est essentielle.
•Lors de changement dans les pratiques, le soutien d’une conseillère en soins spécialisés est
indispensable.
•La réussite d’un changement majeur implique un enseignement, un apprentissage et un
accompagnement.
Scrums :
•Échanges hebdomadaires de 15 minutes pour le personnel des trois quarts de travail.
•Suivi des indicateurs.
•Partage et suivi des nouvelles idées.
•Annonce des changements et des messages généraux.
Rencontres d’amélioration :
•Aux deux semaines sur l’heure du midi.
•Discussion des nouvelles idées proposées et l’impact sur le fonctionnement.
•Faire le suivi des scrums.
•Permet l’implication du personnel dans les projets de développement.
Et ça se poursuit …
Depuis septembre 2013, 50 nouvelles idées ont été implantées ou sont en cours d’implantation.
Durée moyenne
de séjour
(en jour)
Durée moyenne de
prise en charge*
(en heure)
Rigueur dans
l’application du
nouveau processus
(en %)
*On parle de prise en charge interdisciplinaire lorsque tous les intervenants suivants ont pris en charge le patient :
médecin, travailleuse sociale, infirmière, physiothérapeute et ergothérapeute.
50
Médecin
Ordonnances
pré-imprimées
C'est pourquoi l'équipe a pris la
décision de revoir l'ensemble des
processus afin de permettre à la
travailleuse sociale de voir le
patient dès l'urgence. C’est alors
elle qui débute la collecte de
données multidisciplinaire. Ainsi,
on planifie le départ dès l’arrivée.
•Adresser les problématiques du dernier 24 heures
de tous les patients.
•Interventions selon les nouvelles problématiques.
•Planification et coordination des départs.
Collecte de
données
Collecte de
données
Collecte de
données Rencontre éclair
Collecte de
données
1
/
1
100%