highest increased - Canadian Stroke Best practice

TAKING ACTION IN
STROKE PREVENTION
A QUICK RESPONSE GUIDE
pratiques optimales
Canadian Best Practice
Recommendations for
Stroke Care
Recommandations canadiennes
pour les
de soins de l’AVC
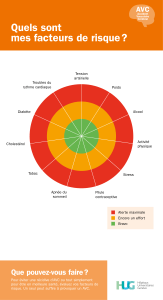
Triage PaTienT Based on Time since onseT of sTroke symPToms and clinical PresenTaTion
For patients not admitted to hospital, Telephone or Fax Referral to designated stroke preven
tion clinic (SPC) or stroke specialist for further timely investigations and management.
Note – patients presenting after 2 weeks and/or those with isolated sensory symptoms/tingling may be considered less urgent if not accompanied by other high risk symptoms.
highest
increased
Patient presents between
48 hours and 2 weeks from
symptom onset, and without
persistent or fluctuating
motor or speech symptoms
TIMING
PATIENT AT INCREASED
RISK OF STROKE
RISK
PATIENT AT HIGHEST
RISK OF STROKE
RISK
Patient presents within 48 hours
from symptom onset, or more
than 48 hours with persistent
or fluctuating motor or
speech symptoms
TIMING
EMERGENCY DEPARTMENT
MANAGEMENT
•
Immediate CT/MRI head scan;
• Immediate vascular imaging
(carotid US doppler, CT/MR
angiography) for patients
eligible for revascularization;
• Immediate 12 lead ECG to
assess for atrial fibrillation; and
• Initiate antiplatelet therapy
if no blood on CT scan.
OUT OF HOSPITAL
MANAGEMENT
Call EMS and transport
patient directly to closest
emergency department
providing stroke services
for immediate investigation
and management.
HIGH RISK – ACTIONS INCREASED RISK – ACTIONS
History and Physical Examination to Establish Diagnosis of TIA/Non-Disabling-Stroke
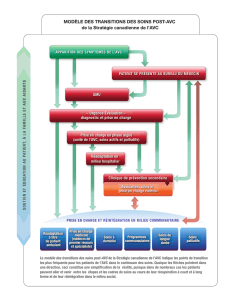
DEVELOP AN INDIVIDUALIZED MANAGEMENT PLAN
immediaTe ACUTE PREVENTION AND TREATMENT STRATEGIES longer-Term SECONDARY PREVENTION STRATEGIES
www.strokebestpractices.ca
For detailed recommendations on the
prevention of stroke, visit:
Aggressive
Risk Factor
Modification
✔
Antithrombotic
Therapy for Patients
with Atrial Fibrillation
and Stroke
✔
Antithrombotic
Therapy for Transient
Ischemic Attack and
Ischemic Stroke
✔
Initial Lab
Investigations
✔
Carotid Artery
Evaluation
✔
Sleep Apnea
✔
Blood Pressure
Management
✔
Smoking
Cessation
✔
Diabetes
Management
✔
Management
of Depression,
Anxiety and
Cognitive Changes
✔
Lipid
Management
✔
Functional
Assessment and
Management
✔
Developed by the Prevention of Stroke Task Group and the Canadian Best Practice Recommendations for Stroke Care Working Group for the Fourth Edition Update 2012. Release date: September 2012.
•
Low risk
of stroke (CHADS2= 0)
should receive ASA (81-325 mg/day);
•
Intermediate risk
of stroke (CHADS2=1]
should receive oral anticoagulation therapy;
•
High risk
of stroke (CHADS2≥ 2) should
receive oral anticoagulation therapy;
• Most patients should receive dabigatran,
rivaroxiban or apixaban (pending approval
for use in Canada) or warfarin:
– The
choice of OAC
should be based
on patient factors including age, renal
function, additional health factors,
likelihood of compliance, patient
preferences, and cost;
– Monitor patient compliance and
assess creatinine clearance annually,
or as needed; and
– For patients on warfarin, therapeutic
goal is INR between 2.0 and 3.0
(aim for an INR of 2.5).
• Expert opinion suggests initiating
anti coagulation therapy within 14 days
of stroke or TIA if no evidence of blood
on CT/MRI scan, or if the infarct appears
stable on follow-up CT, with no evidence
of hemorrhagic transformation;
• Most physicians will use ASA until
anticoagulation is initiated; and
• Most patients should not be on an
anticoagulant and an antiplatelet
agent concurrently.
• CBC, PTT and INR, electrolytes,
creatinine, CK, fasting lipid
profile, fasting blood glucose,
Hgb A1c, TSH.
• ASSESS and TREAT all vascular
risk factors, additional patient-
specific risk factors and
sub-optimal lifestyle practices,
including:
– diet; sodium intake; exercise;
weight; and alcohol intake.
• Provide referrals and links to
appropriate community-based
lifestyle modification programs
and supportive services.
• Sleep apnea screening should
be considered in patients with
stroke, especially in presence
of drug resistant hypertension
and/or atrial fibrillation. In
patients with suspected sleep
apnea, refer to sleep specialist
for further assessment
and management.
• Monitor blood pressure at
all healthcare encounters;
• Aim for gradual blood pressure
reduction over several visits
to achieve post stroke or TIA
targets of consistently lower
than <140/90 mmHg:
– for patients with diabetes target
blood pressure to consistently
lower than 130/80mmHg.
• For recommendations on specific
agents and sequence of agents
for the secondary prevention
of stroke, refer to the current
Canadian Hypertension
Education Program guidelines
www.hypertension.ca/
chep-recommendations.
• Determine smoking status.
Discuss smoking cessation
readiness and options. Make
appropriate referrals to support
smoking cessation efforts.
• Therapy must be individualized
and aimed at glycemic control; and
• Target therapy to achieve a
glycated hemoglobin (Hba1c)
level of < 7.0 %; fasting
plasma glucose (FPG) target
of 4.0 to 7.0 mmol/L.
• Patients and family members
(especially primary caregivers)
should be screened for mood
changes and changes in
cognition (executive functions,
IADLs, memory);
• Screening for mood and
cogni tion changes should occur
periodically, as changes may
manifest over a longer period
of time;
• Make appropriate referrals for
comprehensive assessment and
ongoing management of mood
and cognitive changes; and
• Continue to provide patient
and family education at all
healthcare encounters.
• Prescribe statins for most
patients with TIA or ischemic
stroke to a target LDL of
<2.0 mmol/L; and
• When drug therapy is needed,
initiate statin therapy with inten-
sive lipid-lowering effects unless
there are contraindications.
• Assess patient for post-stroke
residual functional deficits and
abilities to carry out activities
of daily living, including driving
and vocational concerns
where appropriate; and
• Make appropriate referrals
for out-patient, ambulatory
or community-based rehabilita-
tion and recovery programs.
• Refer patients with
symptomatic
ipsilateral 50 to 99 percent
internal carotid artery
stenosis to a neurosurgeon
or vascular surgeon; and
• Selected patients should be
offered revascularization as
soon as possible, with the goal
of operating within fourteen days
of the incident event once the
patient is clinically stable.
•
Start antiplatelet therapy
immediately
after ruling out
intracranial hemorrhage with
one of:
– ECASA 160 to 325mg load,
followed by dose 81mg daily;
– Clopidogrel 300mg load,
followed 75 mg daily, or
– ECASA 160-325 mg load
followed by one capsule
twice daily of ASA 25 mg/
extended-release
dipyridamole 200 mg.
• There is little evidence to sup-
port the use of ECASA 81mg
plus Clopidogrel 75mg daily
immediately following TIA or
non-disabling stroke. However,
some experts may consider
using dual antiplatelet therapy
for the first 90 days following
TIA or non-disabling stroke if the
risk of bleeding is determined
to be low.
PaT ienT and family educaTion
OUT OF HOSPITAL
MANAGEMENT
Telephone or Fax Referral
to designated stroke
prevention clinic (SPC)
or stroke specialist for
further investigations and
management, or transport
patient to
closest emergency
department providing stroke
services if SPC services
not available.
EMERGENCY DEPARTMENT
MANAGEMENT
•
CT/MRI head scan within
24 hours;
• Vascular imaging (carotid
Doppler, CT/MR angiography)
as soonas possible within
72 hours for patients eligible
for revascu larization;
• 12 lead ECG before leaving
Emergency Department to
assess for atrial fibrillation; and
• Initiate antiplatelet therapy
if no blood on CT scan.
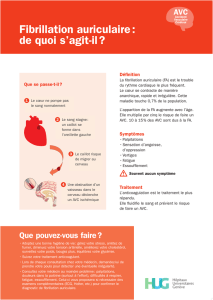
Patients Presenting with Transient Ischemic Attack or Non-Disabling Stroke
CSN Taking Action Pullout_English_French_ART.indd 1 12-10-26 9:49 AM

AGIR EN PRÉVENTION
DE L’AVC
GUIDE POUR UNE
RÉPONSE RAPIDE
pratiques optimales
Canadian Best Practice
Recommendations for
Stroke Care
Recommandations canadiennes
pour les
de soins de l’AVC
Triage du PaTienT en foncTion du TemPs écoulé dePuis l’aPPariTion des symPTômes d’aVc
Si le patient n’est pas admis à l’hôpital, renvoi par téléphone ou télécopieur à une clinique désignée de prévention ou à un spécialiste de l’AVC en vue d’une investigation
plus poussée et de la prise en charge. Nota – Les patients qui se présentent après 2 semaines ou ceux avec des symptômes sensoriels/engourdissement isolés peuvent
être considérés comme des cas moins urgents s’ils ne présentent pas d’autres symptômes indiquant qu’ils sont à haut risque.
plus
élevé
accru
Le patient se présente entre
48heures et 2semaines après
l’apparition des symptômes,
mais sans symptômes persistants
ou fluctuants au niveau de la
motricité ou de la parole
TEMPS
PATIENT À RISQUE
ACCRU D’AVC
RISQUE
PATIENT À RISQUE
LE PLUS ÉLEVÉ D’AVC
RISQUE
Le patient se présente moins de
48 heures après l’apparition des
symptômes,
ou après 48 heures
avec des symptômes persistants
ou fluctuants au niveau de la
motricité ou de la parole
TEMPS
PRISE EN CHARGE
À L’URGENCE
• Immédiatement : TDM/IRM
de la tête;
• Immédiatement : imagerie
vasculaire (Doppler carotidien,
angio-TDM/IRM) des
patients candidats à une
revascularisation;
• Immédiatement : ECG à 12
dérivations afin de dépister
la fibrillation auriculaire; et
• Amorcer une thérapie
antiplaquettaire si la TDM
exclut une hémorragie.
PRISE EN CHARGE
EXTRA-HOSPITALIÈRE
Appel aux SMU et
transport du patient
à l’urgence la plus
proche qui fournit
des services pour
l’AVC en vue d’une
investigation et
d’une prise en
charge immédiates.
RISQUE LE PLUS ÉLEVÉ – ACTION
Antécédents détaillés et examen physique en vue du diagnostic de l’AIT/AVC non invalidant
DRESSER UN PLAN PERSONNALISÉ DE PRISE EN CHARGE
PRÉVENTION IMMÉDIATE EN PHASE AIGUË ET STRATÉGIES DE SOINS sTraTégies de PréVenTion secondaire à long Terme
www.pratiquesoptimalesAVC.ca
Pour consulter les recommandations détaillées
en matière de prévention de l’AVC, visitez :
Modification
durable des
facteurs de risque
✔
Thérapie antithrombotique
pour les patients avec
fibrillation auriculaire
✔
Thérapie antithrombotique
pour l’accident ischémique
transitoire et
l’AVC ischémique
✔
Analyses
initiales en
laboratoire
✔
Évaluation
de l’artère
carotide
✔
Apnée du sommeil
✔
Prise en charge
de la tension
artérielle
✔
Désaccoutumance
au tabac
✔
Prise en charge
du diabète
✔
Prise en charge de la
dépression, de l’anxiété
et des changements au
niveau de la cognition
✔
Prise en charge
des lipides
✔
Évaluation et prise
en charge des déficits
fonctionnels
✔
Préparé par le Groupe de tâche sur la prévention et le Groupe de travail des Recommandations canadiennes pour les pratiques optimales de soins de l’AVC, 4e édition, 2012. Date de diffusion : septembre 2012.
•
Faible risque
d’AVC (CHADS2= 0), le patient
devrait recevoir de l’AAS (81-325 mg/j);
• Risque intermédiaire d’AVC (CHADS2=1), le
patient devrait recevoir des anticoagulants par
voie orale;
• Risque élevé d’AVC (CHADS2≥ 2), le patient
devrait recevoir des anticoagulants par voie orale;
• La plupart des patients devraient recevoir du
dabigatran, du rivaroxiban ou de l’apixaban (en
attente d’approbation au Canada), ou de la warfarine :
– Le choix de l’anticoagulant par voie orale
devrait être fait en fonction de l’âge, de la
fonction rénale et des autres facteurs influant
sur la santé du patient, ainsi que de la proba-
bilité que les ordonnances soient suivies, des
préférences du patient et du coût;
– Il faut surveiller le respect de la prise du
médicament et évaluer le taux de clairance
à la créatinine, chaque année ou au besoin; et
– L’objectif thérapeutique pour les patients
traités à la warfarine est un RIN de 2,0 à 3,0
(cible RIN = 2,5).
• Les spécialistent proposent d’amorcer le traitement
anticoagulant moins de 14jours post-AIT/AVC, s’il
n’y a pas d’indication d’hémorragie à la TDM/IRM
ou si l’infarctus paraît stable à la TDM de suivi,
sans indication de transformation hémorragique;
• La plupart des médecins prescriront de l’AAS jusqu’à
ce qu’un traitement aux anticoagulants soit amorçé; et
• La plupart des patients ne devraient pas suivre
un traitement combinant anticoagulants et
antiplaquettaires.
• Glycémie, formule sanguine,
PTT, HbA1c, électrolytes, CK,
profil lipique et RIN (patient
sous warfarine), fonction
rénale (candidats à
l’anticoagulothérapie).
• ÉVALUER et TRAITER tous les
facteurs de risque vasculaire,
les facteurs de risque particu-
liers du patient et les modes
de vie sous-optimaux:
– l’alimentation, le sodium,
l’exercice, le poids et l’alcool.
• Diriger le patient vers les
programmes communautaires
de modification du mode
de vie et les services de
soutien appropriés.
• Le dépistage de l’apnée du
sommeil devrait être envisagé
chez les patients avec AVC,
particulièrement en présence
d’hypertension résistante
aux antihypertenseurs et/ou
de fibrillation auriculaire.
Diriger le patient avec apnée
présumée vers un spécialiste
du sommeil pour évaluation
et prise en charge.
• Surveiller la TA à toute
visite médicale;
• Viser une baisse graduelle sur
plusieurs visites afin d’atteindre
des cibles post-AVC/AIT con-
stamment <140/90 mmHg et :
– chez les patients diabétiques
afin d’atteindre des cibles
constamment <130/80mmHg.
• Pour plus de précisions sur les
agents et la séquence d’agents
recommandés en vue de la
pré vention secondaire de l’AVC,
veuillez consulter les lignes direc-
trices du Programme éducatif
canadien sur l’hypertension
www.hypertension.ca/fr/
pech-lignes-directrices.
• Déterminer si le patient
fume. Discuter de sa prépara-
tion à abandonner le tabac
et des choix disponibles.
Diriger le patient vers des
soutiens appropriés.
• Le traitement doit être
personnalisé et viser le
contrôle de la glycémie; et
• La cible thérapeutique est un
taux d’hémoglobine glyquée
(Hba1c) de <7,0 %; cible:
une glycémie à jeun de
4,0 à 7,0 mmol/L.
• Évaluer le patient et les membres
de la famille (particulièrement les
aidants naturels) afin de dépister
les changements d’humeur
et de la cognition (fonctions
exécutives, AIVQ, mémoire);
• Le dépistage doit être périodique,
les changements pouvant se
manifester sur une longue
période de temps;
• Diriger le patient vers le spécia-
liste approprié en vue d’une
évaluation exhaustive et de la
prise en charge de l’humeur et
des changements cognitifs; et
• Poursuivre l’éducation du
patient et de la famille à
chaque visite médicale.
• La plupart des patients d’AIT/
AVC ischémique devraient
recevoir une ordonnance de
statines. La cible LDL est de
<2 mmol/L; et
• Si une pharmacothérapie
est requise, amorcer un
traitement aux statines
de réductionintensive des
lipides, sauf contre-indication.
• Évaluer les déficits fonctionnels
résiduels post-AVC et la capacité
d’accomplir les AVQ (conduite
d’une auto, compétences
professionnelles, etc.); et
• Aiguiller le patient vers les
ressources appropriées de
réadaptation et de récupération
en clinique externe ou dans
la communauté.
• Diriger le patient présentant
une sténose carotidienne
symptomatique ipsilatérale
de 50 à 99 % vers un
neurochirurgien ou un
chirurgien vasculaire; et
• Le patient admissible devrait
subir une revascularisation
dès que possible, idéalement
moins de 14 jours après
l’incident lorsque l’état
de santé du patient est
cliniquement stable.
• Amorcer immédiatement
une thérapie antiplaquet-
taire après avoir écarté une
hémorragie intracrânienne
à l’aide de:
– une dose de charge
d’AAS EC de 160 à 325mg,
suivie d’une dose quotidienne
de 81mg ou;
– une dose de charge de
Clopidogrel de 300mg,
suivie d’une dose quotidienne
de 75mg ou; et
– une dose de dipyridamole
à libération prolongée
de 200mg/AAS 25mg
bid (ou après une 1ère
dose de charge d’AAS
EC de 160 à 325 mg).
• Durant les 90premiers jours
après un AIT à haut risque
ou un AVC non invalidant,
la combinaison de 81mg
d’AAS EC et de 75mg
de Clopidogrel peut être
envisagée si le risque
d’hémorragie est faible.
enseignemenT au PaT ienT eT à la famille
PRISE EN CHARGE
EXTRA-HOSPITALIÈRE
Renvoi par téléphone ou
télécopieur à une clinique
de prévention de l’AVC
désignée ou à un spécialiste
de l’AVC en vue d’investigations
supplémentaires et d’une prise
en charge, ou transport du
patient à l’urgence la plus
proche qui fournit des services
pour l’AVC s’il n’y a pas de
clinique de prévention
de l’AVC.
PRISE EN CHARGE
À L’URGENCE
•
TDM/IRM de la tête en moins
de 24 heures;
•
Imagerie vasculaire (Doppler
carotidien, angio-TDM/IRM) des
patients candidats à une revascu-
larisation dès que possible <72 h;
•
ECG à 12 dérivations avant le
congé de l’urgence afin de
dépister la fibrillation auriculaire; et
•
Amorcer une thérapie antipla-
quettaire si la TDM exclut
une hémorragie.
Patients présentant les symptômes
d’un accident ischémique transitoire ou d’un AVC non invalidant
RISQUE ACCRU – ACTION
CSN Taking Action Pullout_English_French_ART.indd 2 12-10-26 9:49 AM
1
/
2
100%