Lire l`article complet

La Lettre du Neurologue - n° 4 - vol. IV - septembre 2000 193
MISE AU POINT
a fibromyalgie (FM), également appelée syndrome
polyalgique idiopathique diffus (SPID), se traduit
principalement par des douleurs musculosquelet-
tiques, non articulaires, diffuses et chroniques. Entité idiopa-
thique, dont la physiopathologie n’est pas élucidée à ce jour,
son diagnostic reste exclusivement clinique et repose sur
l’identification d’une symptomatologie et de signes physiques
stéréotypés.
Outre les problèmes de diagnostic différentiel, connaître et
reconnaître ce syndrome facilite la prise en charge des malades.
La fibromyalgie connaît aujourd’hui un regain d’intérêt du fait
des progrès des connaissances neurobiologiques sur la douleur
et d’une meilleure prise en compte de sa fréquence et de son
impact sur la qualité de vie.
TABLEAU CLINIQUE
Symptomatologie
La FM est une atteinte douloureuse, non articulaire, concernant
de façon prédominante les zones musculaires. C’est la cause la
plus courante de douleurs musculosquelettiques diffuses et
chroniques. Elle est typiquement associée à une fatigue persis-
tante, un sommeil non réparateur, une perception de raideur
généralisée. Les femmes en sont affectées dix à vingt fois plus
que les hommes. La FM est souvent un syndrome plus riche,
incluant maux de tête, côlon irritable ou vessie instable,
dysménorrhée, sensibilité au froid, phénomène de Raynaud,
syndrome des jambes sans repos, engourdissement et four-
millements atypiques, intolérance à l’effort et sensation de fai-
blesse. Une proportion variable (20 à 50 %) de patients fibro-
myalgiques éprouvent une dépression ou de l’anxiété ce qui
peut contribuer à la sévérité des symptômes. Typiquement, les
symptômes sont pires lorsque le climat est froid et humide, au
début et à la fin de la journée et dans les périodes de stress
émotionnel (1). L’exercice musculaire aggrave habituellement
la douleur.
Critères diagnostiques
La définition actuellement retenue de la FM répond aux cri-
tères de l’American College of Rheumatology (2). Ces critères
sont nécessaires et suffisants pour poser le diagnostic de FM,
qui est exclusivement clinique (tableau I).
Il n’existe pas d’anomalie biologique ou morphologique spéci-
fique de la FM. Les examens complémentaires sont muets, et
lorsqu’ils indiquent une anomalie banale, ils risquent plus
d’égarer vers de multiples diagnostics que de renseigner.
DONNÉES ÉPIDÉMIOLOGIQUES
On peut probablement estimer la prévalence de la FM aux
alentours de 13 % parmi les patients consultant toutes spéciali-
tés confondues (jusqu’à 20 % en rhumatologie) (3). Certaines
études retrouvent jusqu’à 10 % de prévalence dans la popula-
tion générale. Plus de 80 % des patients sont des femmes.
L’âge moyen est de 50 ans. Les symptômes débutent rarement
après 60 ans. On peut les rencontrer chez des enfants. Ils peu-
vent s’installer brutalement ou progressivement, être d’abord
localisés ou diffus d’emblée. La FM évolue souvent sur plu-
sieurs années, avec une relative stabilité des symptômes dans le
La fibromyalgie
● C. Luxereau, F. Boureau*
* Centre d’évaluation et de traitement de la douleur,
hôpital Saint-Antoine, Paris.
L
■Tableau clinique fréquent en consultation médicale.
■Douleurs chroniques diffuses et points caractéristiques
douloureux à la palpation.
■Diagnostic exclusivement clinique.
■Physiopathologie non univoque : voie finale commune
de processus variés aboutissant à une douleur chronique.
■Handicap souvent sévère, contrastant avec une absence
de déficit musculaire objectif.
■Prise en charge thérapeutique jamais univoque, axée à
la fois sur l’analgésie et la revalidation.
■Contrôle de la douleur.
POINTS FORTS
POINTS FORTS

MISE AU POINT
La Lettre du Neurologue - n° 4 - vol. IV - septembre 2000
194
temps, sans tendance spontanée à l’aggravation. Certains
patients rapportent des épisodes de rémission spontanée des
symptômes de plusieurs mois à plusieurs années. Les troubles
ont tendance à s’améliorer dans la période postménopausique.
FORMES FRONTIÈRES, FORMES LOCALISÉES
Les notions de FM dites primaires et secondaires sont aujour-
d’hui abandonnées. Il faut toutefois savoir que les symptômes
de FM s’associent fréquemment à des états pathologiques de
type et de sévérité variés : polyarthrite rhumatoïde, lupus, pseu-
dopolyarthrite rhizomélique, hypo- ou hyperthyroïdie, maladie
de Lyme, arthrose, syndrome de fatigue chronique. Le problème
pratique est alors de savoir comment démembrer, dans les
plaintes, ce qui revient à telle ou telle entité.
On doit distinguer le syndrome localisé de douleurs myofas-
ciales de la FM, qui est un tableau diffus. Dans les deux cas, il
s’agit de douleurs idiopathiques. Les tableaux localisés peuvent
en imposer pour une douleur neurologique, radiculaire ou tron-
culaire. Des douleurs trapéziennes hautes font alors évoquer
une névralgie cervico-brachiale ou une névralgie d’Arnold, et
des lombalgies à irradiation fessière une lombosciatique.
L’examen neurologique est normal, mais on localisera dans
certains muscles les points dits “gâchettes”, caractéristiques de
ce syndrome : la pression réveille la douleur spontanée, en
général projetée à distance du point gâchette. La distribution de
la douleur projetée, bien que stéréotypée pour chaque localisa-
tion, ne correspond pas à un territoire nerveux.
DIAGNOSTIC DIFFÉRENTIEL
Devant des symptômes tels que douleurs musculosquelettiques
diffuses, fatigue, raideur, troubles du sommeil, de très nom-
breuses pathologies peuvent être évoquées.
Maladies infectieuses
Maladie de Lyme (dont 8 % des cas pourraient d’ailleurs se
compliquer tardivement de FM résistant aux antibiotiques).
Rhumatismes inflammatoires et connectivites
Pseudopolyarthrite rhizomélique, maladie de Horton, polymyo-
site et dermatomyosite, syndrome de Sjögren.
Dans la polyarthrite rhumatoïde (PR) ou dans le lupus érythéma-
teux disséminé, asthénie et myalgies peuvent précéder le dia-
gnostic de plusieurs mois ou années (4), sans être associées aux
anomalies biologiques caractéristiques de ces maladies. Un suivi
régulier des patients doit permettre de redresser un diagnostic
erroné. À l’inverse, des patients affligés de douleurs diffuses et
de gonflement subjectif ont été initialement étiquetés à tort PR.
Myosites et myopathies
Myopathies à éosinophiles, myotonies héréditaires (anomalie
du canal sodium), qui peuvent être douloureuses à l’occasion
des épisodes myotoniques, maladie de MacArdle, responsable
de myalgies provoquées ou aggravées par l’exercice ; patholo-
gies liées à un déficit en phosphofructokinase ou en carnitine-
palmityl-transférase, et diverses myopathies mitochondriales.
Les douleurs sont alors associées à un déficit musculaire, ce
qui n’est pas le cas dans la FM.
Pathologies métaboliques
Hypo- et hyperthyroïdie, ostéomalacie, hyperparathyroïdie,
hyper- ou hypocalcémie, hypo- ou hyperkaliémie.
Histoire de douleurs diffuses
Définition : la douleur est considérée comme diffuse si elle
affecte à la fois :
• le squelette axial (cervical, thoracique ou lombaire) ;
• la partie haute et la partie basse du corps ;
• la partie droite et la partie gauche du corps.
Dans cette définition, les localisations scapulaires et fes-
sières droites et gauches sont considérées comme des
sites distincts, et les lombalgies comme une douleur de
l’hémicorps inférieur.
La douleur diffuse doit durer depuis au moins trois mois.
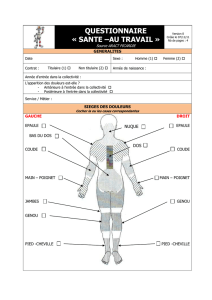
Douleur à la palpation d’au moins 11 points dans la liste
des 18 points définis ci-dessous (9 points bilatéraux) :
Point sous-occipital : insertions sous-occipitales des
muscles cervicaux.
Point cervical inférieur : bord antérieur des espaces inter-
transversaires de C5 à C7.
Point trapézien : au milieu du bord supérieur du trapèze.
Point sus-épineux : au-dessus de l’épine de l’omoplate,
près du bord interne de l’omoplate.
Point de la 2ecôte : au niveau de la 2ejonction chondrocostale.
Point épicondylien : à 2 cm distalement des épicondyles.
Point moyen fessier : dans le quadrant supérieur et exter-
ne du moyen fessier.
Point du grand trochanter : en arrière de l’éminence du
grand trochanter.
Point du genou : proximal, par rapport à l’interligne articulaire,
sur le ligament latéral interne.
Tableau I. Critères diagnostiques. Classification de l’American
College of Rheumatology (2).

La Lettre du Neurologue - n° 4 - vol. IV - septembre 2000 195
Néoplasie
Myélome multiple, métastases osseuses.
Maladies neurologiques
Les symptômes initiaux de la sclérose en plaques sont parfois
de la fatigue, des troubles émotionnels, des douleurs mal systé-
matisées et des paresthésies.
Les symptômes souvent douloureux de la maladie de Parkinson
peuvent en imposer pour un tableau de FM (5).
États psychonévrotiques purs
Manifestations hystériques, pathomimies constituent bien un
diagnostic différentiel de la FM (6). Les plaintes sont vagues,
les douleurs, difficilement localisables, décrites en des termes
excessivement riches et variables. Il n’y pas de facteurs d’in-
fluence comme dans la FM. Les patients sont intouchables,
quel que soit l’endroit palpé. Les symptômes n’ont pas la pré-
sentation caractéristique, stable, stéréotypée de la FM, même si
celle-ci s’associe souvent à des perturbations psychiques.
Stratégie diagnostique
En l’absence d’étiologie clairement identifiée à l’origine de ce
syndrome et d’examen paraclinique spécifique, la FM reste un
diagnostic d’élimination. À un interrogatoire précis et à un exa-
men physique rigoureux devraient s’associer quelques examens
paracliniques simples : une numération-formule sanguine, une
vitesse de sédimentation, un ionogramme sanguin, une calcé-
mie, une mesure des enzymes musculaires et de la fonction
thyroïdienne et, pour certains, des facteurs antinucléaires
comme enquête de débrouillage. Si un de ces tests est anormal
ou qu’il existe une forte suspicion clinique pour une maladie
sous-jacente, de plus amples investigations s’imposent.
L’émergence d’une autre pathologie rendant compte des dou-
leurs chez un patient suspect d’avoir une FM est exceptionnelle
(2 sur 148 patients suivis pendant 4 ans [7]).
RETENTISSEMENT
La FM ne retentit pas sur le pronostic vital, mais les douleurs
et l’asthénie amènent parfois une réduction notable de l’activi-
té et affectent gravement la qualité de vie et l’aptitude au tra-
vail. Ce syndrome peut conduire à un véritable handicap, dont
le degré est souvent difficile à faire admettre, car ces patients
n’ont pas “l’air malade” et n’ont pas de faiblesse musculaire
objective. Comparée à la PR, l’incapacité fonctionnelle est à
peine inférieure, les scores de douleur plus élevés, le retentis-
sement psychosocial plus sévère. Des tâches quotidiennes,
telles que courir, porter des paquets, tenir des outils, maintenir
les bras en l’air, sont difficiles ou impossibles à exécuter. De
6% à 24 % de patients sont en invalidité professionnelle.
Le nomadisme médical, avec les risques iatrogènes qui lui
sont liés, fait partie des conséquences néfastes de la FM. Une
fois le diagnostic posé et le patient correctement informé, la
consommation médicale des personnes atteintes de FM ne
semble pas être excessive.
PHYSIOPATHOLOGIE
Des nombreuses hypothèses étiopathogéniques proposées pour
expliquer la FM, aucune n’a pu être isolée comme cause pre-
mière unique à l’origine de ce syndrome.
L’hypothèse la mieux admise aujourd’hui tente de relier cette
douleur à une perturbation des mécanismes d’intégration de la
douleur, soit au niveau périphérique, soit au niveau central.
Dans cette hypothèse, des troubles neurobiologiques contribue-
raient à la création d’une hypersensibilité qui expliquerait que
des stimuli somesthésiques, habituellement non nociceptifs,
puissent être perçus comme douloureux (8). Diverses sub-
stances – neuromédiateurs ou neuromodulateurs des messages
nociceptifs mais également du sommeil ou de l’humeur – ont
été mises en cause (déficit en sérotonine, élévation de la sub-
stance P dans le liquide céphalorachidien, perturbations de
l’axe hypothalamo-hypophysaire...).
PRISE EN CHARGE THÉRAPEUTIQUE
La prise en charge idéale d’un patient atteint de FM doit être
globale d’emblée, à la fois médicamenteuse et non médicamen-
teuse. L’énoncé du diagnostic, mettant un terme à une longue
et vaine quête de reconnaissance et de compréhension, apporte
souvent un premier soulagement à ces patients.
Différentes études contrôlées démontrent l’efficacité de cer-
tains tricycliques (amitriptyline notamment) dans la fibromyal-
gie (10). La dose recommandée de 25 à 50 mg/jour est infé-
rieure à celle préconisée dans le traitement de la dépression.
Les antalgiques ou les anti-inflammatoires ont peu ou pas d’ef-
fet. Certaines équipes ont rapporté que les blocs sympathiques
régionaux semblaient être efficaces dans certains cas.
Les thérapeutiques médicamenteuses sont souvent insuffi-
santes, voire inefficaces. La prise en charge des patients doit
associer d’emblée des procédures non pharmacologiques. Des
études vont dans le sens de l’efficacité de méthodes telles que
le réentraînement à l’effort, le bio-feedback (rétrocontrôle bio-
logique) et les thérapies cognitivo-comportementales. L’organi-
sation optimale du programme thérapeutique devra être multi-
disciplinaire et comprendre des actions à la fois médicales,
psychologiques, sociales, de la kinésithérapie, un apprentissage
de la relaxation (aidée ou non de bio-feedback). À l’issue de ce
type de programme, on note en général une amélioration signi-
ficative sur le plan de la sévérité de la douleur, des troubles
affectifs et du degré d’interférence de la douleur avec les acti-
vités quotidiennes, mais pas la disparition des troubles.
Quelle que soit l’attitude thérapeutique adoptée, elle doit
prendre en compte au mieux la particularité de chaque patient,
notamment sa spécificité psychique. Il faut fixer avec lui des
objectifs raisonnables – diminuer la sévérité des symptômes,

La Lettre du Neurologue - n° 4 - vol. IV - septembre 2000
196
MISE AU POINT
apprendre à vivre avec – puis mettre en œuvre avec lui les
moyens pour y parvenir de façon progressive. Le médecin doit
se proposer comme partenaire d'une démarche dont la respon-
sabilité incombe au patient.
CONCLUSION
La question de l’existence de la FM, classée dans les “nou-
velles maladies”, a été fort débattue. Il s’agit plutôt d’un syn-
drome, réunion de symptômes et de signes fréquemment asso-
ciés, sans que le ciment d’une cause identifiée ou d’une lésion
spécifique en solidifie l’assemblage. La FM pourrait être la
voie finale commune de processus fonctionnels et peut-être
constitutionnels variés et intriqués aboutissant à une anomalie
du vécu douloureux. L’établissement d’une liste de critères
définissant la FM permet surtout de définir une entité sympto-
matique dans le champ de la douleur chronique. Car, quelle que
soit l’opinion du médecin sur la FM, le problème reste posé de
la compréhension de ces tableaux douloureux chroniques où la
douleur n’est plus un simple “symptôme”, mais plutôt une
maladie à part entière, évoluant de façon autonome, sans lien
direct avec l’événement initial qui l’a fait naître. La création de
ce cadre permet de sortir de l’uniformité une catégorie de
sujets relevant d’une prise en charge qui, à défaut d’être parfai-
tement efficace, les préserve des risques d’un nomadisme
médical inutile, coûteux, voire délétère. ■
RÉFÉRENCES BIBLIOGRAPHIQUES
1. Myopain 92. Consensus document on fibromyalgia. J Musculoskel
Pain 1993 ; 1 (3/4) : 295-312.
2. Wolfe F, Smythe HA, Yunus MB et al. The American College of
Rheumatology (1990) : Criteria for the classification of fibromyalgia.
Arthritis Rheum 1990 ; 33 (2) : 160-72.
3. Wolfe F. Fibromyalgia : The clinical syndrome. Rheum Dis Clin N Am
1989 ; 15 (1) : 1-18.
4. Harris ED. The clinical features of rheumatoid arthritis. In : Kelley
WN, Harris ED, Ruddy S, Sledge CB, eds. Textbook 1989 ; 27.
5. Hench. Evaluation and differential diagnosis of fibromyalgia. Rheum
Dis N Am 1989 ; 15 (27) : 5.
6. Boissevain MD, McCain GA. Toward an integrated understanding of
fibromyalgia syndrome II. Psychological and phenomenological aspects.
Pain 1991 ; 45 : 239-48.
7. Norregard J, Bulow PM, Prescott E et al. A 4 year follow-up study in
fibromyalgia. Relationship to chronic fatigue syndrome. Scand J Rheumatol
1993 ; 22 : 35-8.
8. Yunus MB. Toward a model of pathophysiology of fibromyalgia :
Aberrant central pain mecanisms with peripheral modulation. J Rheumatol
1992 ; 19 (6) : 846-9.
9. Jacobsen S. Chronic widespread musculoskeletal pain – the fibro-
myalgia syndrome. Dan Med Bull 1994 ; 41 (5) : 541-64.
10. Scudds RA, McCain GA, Rollman GB, Harth M. Improvement in pain
responsiveness in patients with fibrositis after successful treatment with
amitriptyline. J Rheumatol 1989 ; 16 (suppl 19) : 113-1149.
1
/
4
100%