Recherche clinique – Quel type d`étude

1
Recherche clinique – Quel type d’étude?
Michel Galinski, Patricia Cimerman - Centre National de Ressources de lutte
contre la Douleur Hôpital -Trousseau - Paris
Introduction
Avant de se demander comment faire une recherche clinique on pourrait s’interroger sur l’intérêt de
faire une recherche? La participation à une recherche clinique améliore la qualité des soins. Une
équipe qui participe à des enquêtes ou des projets de recherche s’occupe mieux des patients.
Simplement parce qu’elle est a priori concernée par l’amélioration des soins et se tient au courant de
ce qui se fait de mieux au temps présent. L’objectif d’une démarche de recherche est l’amélioration à
plus ou moins long terme de la prise en charge des patients, des soins qui leur sont proposés. Pour cela
il est nécessaire de mesurer une réalité, des faits.
Quelle pourrait être la démarche ?
Exemple:
On s’intéresse à la douleur aiguë dans une structure de soin.
La première question à se poser pourrait être :
- Quel est le taux de patients douloureux ?
La deuxième, qui découle de la réponse à cette première question :
- Quel est le taux de patients dont la douleur est traitée ?
Et la troisième :
- Quel est le taux de patients soulagés ?
Les résultats obtenus pourront alors être analysés à plusieurs niveaux :
1 – Pourquoi le taux de patients douloureux est-il celui-ci ?
2 – Pourquoi le taux de patients traités pour la douleur est-il celui-ci ?
3 – Pourquoi le taux de patients soulagés est-il celui-ci ?
Démarche de la recherche
Les réponses aux questions seront justes et interprétables si et seulement si la recherche de
l’information a été précise et rigoureuse. Dans ce cadre, la connaissance du sujet, la réalisation d’un
protocole de recherche précis et l’organisation pratique de la recherche (qui fait quoi et comment ?)
sont fondamentales pour une recherche bien conduite et efficace.
Il est important de comprendre que dans cette recherche clinique l’information recueillie ne peut se
résumer à la question principale. Dans le cadre de l’exemple d’enquête ci-dessus sur la prise en charge
de la douleur, les résultats seront intéressants et éventuellement généralisables (exportables à d’autres)
uniquement si la population analysée est correctement décrite : distribution des classes d’âge, sex
ratio, pathologies concernées, etc.
En général une question est soulevée à partir de l’observation d’une population de patients qui
fréquentent une structure de soin donnée. L’idéal serait de pouvoir analyser des données provenant de
l’ensemble de la population pour répondre à cette question. Ce n’est pas réalisable en pratique et
surtout ce n’est pas nécessaire. Cette population dite cible, sera représentée par un échantillon. Mais
lors du recueil cet échantillon devra être complet.
Toujours dans le cadre de notre enquête sur la prise en charge de la douleur, sur notre population
cible, on décide d’évaluer un échantillon représentatif de 100 personnes. Mais on ne peut finalement
en inclure que 50. Parmi ces 50 personnes, il manque dans la moitié des cas 50% des réponses.
Comment interpréter des résultats portant sur 25 sujets (25%) alors qu’il s’agit d’un échantillon et
qu’il faudrait ensuite les généraliser à la population cible ?

2
Il s’agit là d’une des difficultés majeures de la recherche clinique : obtenir tous les représentants de
l’échantillon choisi.
Exemple :
Dans une population de patients on décide de s’intéresser uniquement aux patients ayant une douleur
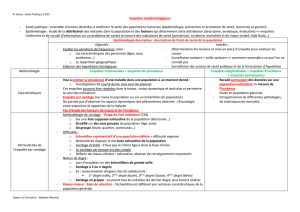
thoracique. Ci-dessous (Figure 1) est présenté le cheminement du tri des patients avec la population de
départ, la sélection des patients douloureux, puis ceux ayant une douleur thoracique et ceux ne pouvant
être analysés par manque de données.
Figure 1 : Description de la population évaluée et évolution du tri en fonction des critères d’inclusion
et des informations manquantes.
Les différents types de recherche
Il n’y a pas de bon ou de mauvais type de recherche. Il doit simplement être adapté à la question
posée. Une recherche peut-être publiée dans une grande revue médicale (critère de la qualité de la
recherche effectuée), quelle que soit sa nature (épidémiologique ou expérimentale).
On peut appeler recherche toute action qui vise à répondre à une question. Cela peut être un simple
audit, une évaluation des pratiques jusqu’à un essai randomisé contrôlé multicentrique. Le point
commun de tous c’est la qualité de la procédure.
Les différents types de recherche
Il n’y a pas de bon ou de mauvais type de recherche. Il doit simplement être adapté à la question
posée. Une recherche peut-être publiée dans une grande revue médicale (critère de la qualité de la
recherche effectuée), quelle que soit sa nature (épidémiologique ou expérimentale).
On peut appeler recherche toute action qui vise à répondre à une question. Cela peut être un simple
audit, une évaluation des pratiques jusqu’à un essai randomisé contrôlé multicentrique. Le point
commun de tous c’est la qualité de la procédure.
Patients transportés par une unité mobile hospitalière N=1364
Patient avec douleur aiguë N=659
Patients ayant une douleur thoracique et inclus N=305
Absence de rapport médical N=56
Absence de diagnostic fiable dans le rapport médical N=2
Absence de mesure de l’intensité douloureuse N = 3
Patients analysés N=244
Syndrome Coronaires Aigus (SCA) N=110 Pas de Syndrome Coronaire Aigu (NSCA) N=134
SCA avec sus décalage de ST N=50 SCA sans sus décalage de ST N=60
Population cible
N=3000
Echantillon prévu
N=100
Inclusion
N=50
Manquants
N=50
Patients analysables
N=25
Interprétation
des résultats ?

3
On distingue :
1 Etudes observationnelles
On peut placer dans ce registre les évaluations des pratiques professionnelles. En effet il s’agit de
situation où il va falloir recueillir sans intervention des informations sur une population donnée pour
répondre à une question précise et principale. Plusieurs méthodes ont été élaborées parmi lesquelles
l’audit, revue de pertinence des soins ….
Evaluation des pratiques professionnelles :
« L’objectif est l’amélioration continue de la qualité et la sécurité des soins. Il ne s’agit pas seulement
d’évaluer mais d’intégrer à la pratique clinique des modalités de prise en charge actualisées et
harmonisées» [Haute Autorité de Santé : www.has-sante.fr].
Mais concernant un thème d’étude, il y a plusieurs abords possibles. Il est donc fondamental, d’être
clair sur la question posée.
Par exemple, concernant la prise en charge de la douleur, que voulons nous savoir ?
- Qualité de prise en charge de la douleur des patients ?
ou
- Connaissance des soignants sur de la prise en charge de la douleur ?
Si on s’intéresse aux patients, il y a plusieurs possibilités:
- Evaluation prospective : les patients sont suivis pendant un temps donné et les informations sont
recueillies au fur et à mesure : il faut prévoir à l’avance les informations qu’on veut recueillir et
analyser. Toutes les informations dont on a besoin devraient être recueillies. Les inconvénients sont
qu’il faut recruter un certain nombre de patients (il faut du temps) et recruter tous les patients
concernés par l’étude, ne pas en « louper » (il faut être exhaustif).
- Evaluation rétrospective : Il s’agit là de l’étude des dossiers médicaux et de soins des patients. C’est
une modalité très fréquemment utilisée dans le cadre de ces audits. Mais les informations manquantes
ne sont pas récupérables. Son intérêt est que l’information est disponible tout de suite, il suffit d’aller
chercher dans les dossiers.
En pratique, la réponse à une question peut être dans un premier temps recherchée dans les dossiers
(rétrospectif). Le résultat de cette première recherche peut amener à aller plus loin pour le confirmer,
l’infirmer ou le comprendre.
Exemple
Nous constatons que la douleur est peu renseignée dans les dossiers de soins et que les patients
douloureux reçoivent peu d’antalgique. Ce résultat doit être consolidé par une démarche prospective
Etude observationnelle
Pas d’intervention
Aucun contrôle sur l’évènement
ex : Evaluation des pratiques
professionnelles
Etude expérimentale
Il y a une intervention
Tout est sous contrôle
ex : Essai contrôlé randomisé ou non
Choix des paramètres observés :
L’événement : une pathologie ou un symptôme
L’exposition : un facteur de risque
Choix de la population
Choix des facteurs de risque
Choix de l’intervention
Choix des paramètres observés

4
puisque les informations manquantes sont nombreuses. On ne peut pas savoir si les patients sont
réellement peu traités ou si c’est l’information sur le traitement donné qui n’est pas renseignée.
L’étape suivante sera une évaluation prospective, observationnelle lors de la prise en charge des
patients.
Concernant le soignant la démarche est identique. On peut choisir de l’interroger sur sa pratique, sur
ce qu’il connaît de la prise en charge de la douleur, par exemple. Dans ce premier cas de figure il y a
plusieurs manières de procéder :
1 - Questionnaire simple sur ses connaissances avec mises en situation théorique.
Le taux de réponse est dépendant de la bonne volonté du soignant interrogé.
Le médium utilisé est fondamental. Un contact direct, en vis à vis ou par téléphone, permettra un
meilleur taux de réponse qu’un contact indirect, par courrier postal ou électronique. Les réponses
spontanées par courrier viendront le plus souvent de soignants s’intéressant déjà au sujet traité.
D’une part le taux de répondants sera bas et d’autre part les résultats obtenus surévalueront la réalité.
2 – Enquête prospective observationnelle en situation réelle.
La qualité de l’information recueillie et sa fiabilité seront d’autant plus importantes que
l’investissement des enquêteurs sera grand.
Etude épidémiologique
Les enquêtes épidémiologiques se décomposent en enquête descriptive et enquêtes étiologiques.
Enquêtes étiologiques Il s’agit d’enquêtes « Cas témoins » ou d’enquêtes de « Cohorte ».
Elles comparent des groupes de sujets pour mettre en évidence l’association entre une exposition et
une maladie ou pour préciser cette association.
Exemples d’enquêtes étiologiques :
Enquête de cohorte : Une enquête de cohorte compare la fréquence d’une maladie chez des sujets dits
exposés (exposition au tabac (fumeurs), par exemple ) à celle des sujets dits non exposés (ne fumant
pas) pris comme témoins.
Exemple historique [1] : Enquête de cohorte de Framingham débutée en 1948. Les sujets (N=5209)
ont été suivis, avec un bilan de santé tous les 2 ans, pendant plusieurs années. Après quelques
années, les sujets qui ont eu une pathologie cardiovasculaire ont été comparés à ceux n’en n’ayant
pas eu. Ainsi un certain nombre de facteurs ont été associés au risque de survenue d’une pathologie
cardiovasculaire. Par exemple, les fumeurs avaient plus souvent une pathologie cardiovasculaire
que les non fumeurs.
Les enquêtes de cohorte doivent concerner des maladies relativement fréquentes.
Enquêtes cas témoin: Des sujets ayant une maladie définie (un type de cancer par exemple), appelés
les cas, sont comparés à des sujets n’ayant pas cette maladie (les témoins). L’interrogatoire des 2
groupes a pour objectif de retrouver dans le passé des sujets toutes les expositions potentielles.
La fréquence de ces expositions est ensuite comparée entre les deux groupes. Un facteur sera dit à
risque s’il est plus souvent présent chez les cas que chez les témoins. Les cas et les témoins doivent
être semblables ou proche notamment en terme de sexe, d’âge, d’environnement (appariement).
Exemple historique [2] : étude cas-témoin de Doll et Hill, 1950: Comparaison de patients ayant un
cancer pulmonaire avec des patients n’en ayant pas; 1465 patients malades étaient appariés (même
âge, même sexe) à 1465 patients n’ayant pas de cancer. Les patients étaient interrogés sur leurs
antécédents, leurs habitudes etc.
Les patients ayant un cancer fumaient plus que ceux n’ayant pas de cancer. L’étude concluait que
l’usage de cigarettes était le facteur le plus associé au cancer pulmonaire.
Les études cas témoins concernent des maladies plutôt peu fréquentes.

5
Enquête descriptive Il s’agit d’études de cohorte ou d’études transversales. Elles sont utilisées pour
connaître l’importance d’une pathologie et/ou d’une exposition. La fréquence d’une pathologie peut
être variable. L’objectif de ces études est de reconnaître les facteurs de risque de cette maladie à partir
de l’observation des variations de sa fréquence. Ces enquêtes se rapprochent des audits et évaluation
de pratiques professionnelles abordées plus haut.
Exemple d’enquête descriptive [3] :
Le CNRD a observé en 2010 tous les gestes pratiqués chez des personnes âgées admises dans
différents types de structures de soin. Le recueil de données a été réalisé 24 h sur 24 pendant 5 jours
de suite. Cette enquête a permis de décrire les gestes effectués chez ces personnes et de mesurer
l’intensité douloureuse associée à chacun de ces gestes. A partir de ces informations les facteurs
associés à la survenue d’une douleur peuvent être mis en évidence.
Pour réaliser cette étude incluant plusieurs centaines de patients, il a fallu informer et former tout le
personnel de chaque structure concernée sur les modalités de recueil des données et de mesure de la
douleur. Il a été nécessaire de faire appel à 3 attachés de recherche clinique.
S’il est nécessaire de se donner les moyens de réaliser une recherche, il faut aussi adapter le projet et
ses objectifs aux moyens disponibles.
Etudes expérimentales
Les études expérimentales ont pour objectifs de contrôler tous les paramètres concernant les patients
(age, sexe, pathologie, traitement…). Cela permet de contrôler le ou les paramètres à faire varier pour
en mesurer l’effet.
Essai contrôlé randomisé : Il s’agit de l’étude expérimentale de référence en recherche clinique.
L’exemple typique est la mesure de l’effet d’un médicament. Ce médicament est comparé à un
placebo ou à un médicament de référence. Les sujets sont identiques en tout sauf pour le traitement
reçu, un groupe de sujets recevant le traitement étudié et l’autre groupe le traitement de référence.
Ainsi, s’il existe une différence concernant les paramètres mesurant l’effet du médicament, cela ne
peut être du qu’au traitement. Les sujets sont répartis au hasard dans l’un des deux groupes
(Randomisation) et la mesure des différents paramètres se fait dans l’ignorance totale du groupe
d’appartenance (Aveugle).
Exemple [4]: Une étude a mesuré l’efficacité du sufentanil (morphinique) en médecine d’urgence
extrahospitalière. On le compare au morphinique de référence dans ce contexte, la morphine.
L’hypothèse de départ était que le sufentanil permettait d’obtenir une meilleure analgésie à 30
minutes de la première injection. Dès qu’un patient rencontre les critères d’inclusion de l’étude, on lui
attribue, au hasard (randomisation), un des deux traitements. Ni le soignant, ni le patient ne
connaissent le traitement reçu (double aveugle). Cette étude a montré que le sufentanil et la morphine
avaient la même efficacité dans ce contexte d’analgésie extrahospitalière.
Au total, le type d’étude choisi dépend largement de la question posée. La qualité du résultat est liée à
la qualité du recueil de l’information. Ceci est conditionné par un projet bien conçu et une
organisation pratique permettant de respecter le protocole de recherche.
Pour en savoir plus
Dubart AE, Jabre P, Ricard-Hibon A, Thys F. Guide pratique de recherche clinique:
S-editions, Milon-La-Chapelle, 2008.
Bouyer J, Hémon D, Cordier S, Derriennic F, Stücker I, Stengel B, Clavel J et al.
Epidémiologie : principes et méthodes quantitatives. Paris : Les éditions INSERM ;1995
Références
 6
6
 7
7
 8
8
1
/
8
100%