La médecine privée s`organise

Médecine privée
SEPTEMBRE/OCTOBRE 2007 SANTÉ INC.
23
son de trois jours par semaine reçoit
l’équivalent de 150 000 $ par année, nets
de dépenses. Celui ou celle qui opte pour
une semaine de quatre jours reçoit l’équi-
valent de 200 000 $ par année. Finalement,
le médecin qui choisit d’y pratiquer deux
jours par semaine reçoit l’équivalent de
100 000 $, toujours nets de dépenses.
La pratique mixte
Parmi toutes les cliniques médicales non
participantes en activité au Québec, MD-
Plus possède sans contredit l’une des
meilleures réputations. Elle est perçue par
les patients et la communauté médicale
comme intègre et non mercantile. Mais il
ne faut pas être devin pour prévoir les cri-
tiques qu’elle devra essuyer: avec un
nombre de patients limité à 15 quotidien-
nement pour ses nouveaux prestataires
de services, on se demandera notamment
si l’accessibilité globale à un médecin de
famille sera accrue par son offre de ser-
vices. Puisque tout ce qui est gratuit
entraîne un abus, les visites farfelues
seraient-elles alors limitées si la clinique
prenait une grande ampleur? La respon-
sabilisation des patients fait-elle partie des
clés du succès dans le domaine public?
Il est aussi normal de se demander si
l’étanchéité actuelle qui interdit aux
médecins participants de soigner des
patients au privé après avoir servi des
patients au public est bénéfique pour la
population. L’offre de services médicaux
ne peut être augmentée sans investisse-
ments publics considérables, ou l’apport
du privé. Il est alors inévitable de faire le
lien entre notre système de santé et celui
de la France, considéré – à tort ou à rai-
son – comme le meilleur au monde, où
les médecins ont des pratiques mixtes (à
ce sujet, la deuxième partie du présent
article vous présente le fonctionnement
du système de santé français d’un point
de vue du médecin).
La pratique mixte existe d’ailleurs en
quelque sorte au Québec. Les radiolo-
gistes, par exemple, bénéficient de
passe-droits acquis et conservés depuis
des dizaines d’années, où les patients
doivent se servir de leur carte de crédit
pour avoir accès à plusieurs services
médicaux dispensés en cabinet privé. La
plupart des assurances maladie et santé
complémentaires remboursent d’ailleurs
ces frais. Ainsi, en plus d’être les spécia-
listes les mieux rémunérés, les radiolo-
gistes reçoivent donc une portion non
négligeable de leurs revenus directement
des patients. En fait, il n’y a rien de mal à
cette situation; ce qui est plus probléma-
tique ou injuste est que ce ne soit pas
tous les médecins, notamment les
omnipraticiens, qui puissent jouir des
mêmes avantages. Il ne faut surtout pas
pénaliser ou envier les radiologistes ou
autres spécialistes d’avoir su, au fil des
années, conserver et négocier avec le
gouvernement des conditions de travail
avantageuses, mais il ne faut pas se sur-
prendre de voir qu’à défaut de permettre
la pratique mixte, la pratique hors RAMQ
deviendra de plus en plus attrayante,
surtout avec une demande grandissante
de la part des patients. Avec l’offre de la
clinique médicale MD-Plus, on vient ren-
dre presque nul le risque de se lancer en
affaires et de voir ses revenus diminuer
radicalement, la principale barrière au
désengagement des médecins. ⌧
L'Organisation mondiale de la santé
(OMS) place le système de santé français
au premier rang mondial quant à son effi-
cacité globale. Le Canada arrive 30eet les
États-Unis, 37e.1Les médecins de la
France peuvent en quelque sorte prati-
quer à la fois au privé et au public. Le
système de santé de la France est-il un
modèle à suivre? À chacun son opinion.
La réforme de l’assurance maladie
En juillet 2004, le Parlement français
adoptait la réforme de l’assurance ma-
ladie. Dès le 1er janvier 2005, les premières
mesures ont été mises en application.
Pourquoi mettre en place une énième
réforme de l’assurance maladie en
France? «Cette réforme est tout simple-
ment indispensable. Quelques chiffres
permettent d'en mesurer la nécessité : 13
milliards d'euros de déficit à la fin de la
seule année 2004, 35 milliards d'euros
de dettes de la Sécurité sociale et 23 000
euros de déficit supplémentaire par
minute», expliquait en 2005 Xavier
Bertrand, alors secrétaire d’État à
«Entre 100 et 150 nouveaux patients
ouvrent un compte à notre clinique
chaque mois», indique le Dr Luc
Bessette, cofondateur de la clinique
médicale MD-Plus, à Montréal. «Nous
en sommes même à embaucher un
directeur de la qualité et du service à la
clientèle, pour nous assurer que le
niveau de services offerts à nos patients
soit impeccable», dit-il. C’est ainsi
qu’après un peu moins de quatre ans
suivant son ouverture, la clinique MD-
Plus doit jongler avec une demande de
plus en plus forte pour ses services de
médecine familiale hors RAMQ.
Il y a quelques années pas si lointaines,
alors que les médecins non participants
à la RAMQ étaient considérés comme
des marginaux, on disait que si le gou-
vernement n’encadrait pas de façon
intelligente la médecine privée, elle se
développerait exponentiellement par
elle-même, sans cohésion ou assurance
que la population serait mieux servie.
Aujourd’hui, on est en droit de se
demander si ce n’est pas précisément ce
qui est en train de se produire. La
récente entente entre Rockland MD et
l’hôpital Sacré-Cœur, qui a pris tout le
monde par surprise, en est un exemple
éloquent. La popularité de MD-Plus et
son obligation de développer un concept
innovateur de rémunération pour
recruter des médecins en sont un autre.
L’industrie s’organise. Personne n’a de
boule de cristal pour prévoir l’impact que
tout cela aura sur l’accessibilité aux
soins, mais tout semble indiquer que les
patients sont prêts et n’attendront pas
après le gouvernement pour aller
chercher des solutions à leurs maux. Ils
sont las de poireauter 12 heures dans
une salle d’attente.
Un nouveau mode de rémunération
Les patients sont de plus en plus nom-
breux à payer de leur poche pour les soins
de santé. Étant donné l’étanchéité entre la
pratique privée et publique, les médecins
qui souhaitent se joindre à l’équipe de
MD-Plus doivent se désengager de la
RAMQ. Se basant sur le modèle de
rémunération des pharmaciens en officine
privée, la clinique MD-Plus embauche
ensuite ces médecins, qui deviennent
salariés de l’entreprise. La rémunération
offerte est basée sur une période de travail
de deux à quatre jours par semaine et un
samedi sur quatre semaines de calendrier,
selon les désirs du médecin, pour un mi-
nimum de 44 semaines par année.
Le prestataire de services s’engage à voir
un minimum de 12 patients par jour et
un maximum de 15 patients par jour. Si
moins de neuf patients ont pris rendez-
vous dans une journée et que le médecin
a néanmoins assuré une présence pen-
dant les heures normales de travail, la
rémunération prévue n’est pas affectée.
Le médecin est payé 115 $ pour cha-
cune des heures de prestation de servi-
ces, pour une durée prévue facturée de
7 heures et demie de services par
journée. Le médecin peut aussi profiter
d’une banque d’heures d’honoraires
pouvant être facturées pour tout travail
non clinique de mise à jour, de rédaction,
de formation ou de développement pro-
fessionnel, et dont l’équipe de la clinique
pourra bénéficier. Le médecin de famille
recevra un remboursement jusqu’à con-
currence de 1 500 $ des coûts annuels
de son assurance responsabilité profes-
sionnelle et a une allocation de 3 000 $
par année afin de défrayer le coût d’ins-
cription à tout programme de formation
médicale continue ou colloque afin de
parfaire sa formation professionnelle. Il
n’y a aucuns frais de bureau.
En tout et partout, un médecin qui pra-
tique au sein de la clinique MD-Plus à rai-
Médecine privée
SANTÉ INC. SEPTEMBRE/OCTOBRE 2007
22
La médecine privée s’organise
À quand la pratique mixte pour tous les médecins?
Une rémunération horaire de 115 $ pour un médecin de famille; une allocation de 3 000 $ par
année pour la formation médicale continue; un remboursement de 1 500 $ des frais d’assurance
responsabilité professionnelle; un maximum de 15 rendez-vous par jour; des congés fériés
rémunérés; aucuns frais de bureau. Trop beau pour être vrai? Sûrement pas pour la clinique
médicale non participante MD-Plus qui, pour soutenir sa croissance, met le paquet pour recruter
de nouveaux médecins. Avis aux intéressés: on parle ici de 200 000 $ nets qu’on offre aux
médecins de famille, pour 4 jours de travail.
Le gazon est-il plus vert chez
les médecins français?
Par Élizabeth Drouin
1http://drepapillon.blogomed.com/index.php/post/2006/11/27/Larret-Chaouilli

l’assurance maladie et ministre de la
Santé et des Solidarités depuis le 2 juin
2005. La réforme de l’assurance maladie
en France a donc pour objectif de dimi-
nuer les dépenses de santé tout en assu-
rant un meilleur traitement des patients et
la conservation d’un système solidaire.
Le parcours de soins coordonné
Le principal changement s’inscrit dans la
mise en place d’un médecin «traitant»
comme pivot du parcours de soins du
patient. «Il s’agit de faire en sorte que
votre histoire médicale soit mieux connue
et que votre médecin soit l’interlocuteur
médical de référence des autres profes-
sionnels de santé pour ce qui vous con-
cerne», indique le gouvernement, en
s’adressant aux patients français. La
mesure vise également à «éviter les actes
inutiles et redondants, en orientant mieux
les patients et en évitant les actes super-
flus par une information médicale mieux
organisée et plus accessible». Le choix du
médecin traitant est libre, mais il doit être
déclaré à l’assurance maladie. Le patient
peut également changer librement de
médecin traitant au besoin, et le médecin
a le droit, de son côté, de refuser d’être le
médecin traitant d’un client.
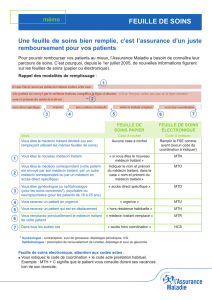
Depuis le 1er janvier 2006, le patient paie
un tarif forfaitaire de 1 €pour chaque
consultation. Cet euro symbolique est à la
charge du patient, et même s’il ne par-
ticipe pas directement à combler le
fameux «trou de la Sécu» (déficit de la
Sécurité sociale), il met en évidence que
les actes médicaux ont un coût et qu’il
faut les limiter aux actes nécessaires.
Dans le cadre du parcours de soins coor-
donné, passant par le médecin traitant, le
patient doit aussi débourser de sa poche
pour les consultations reçues, mais se
voit remboursé à 70 % par l’assurance
maladie. Les tarifs des consultations sont
fixés par décret. La partie non rem-
boursée, le ticket modérateur, corres-
pond à la partie des dépenses de santé
qui reste à la charge du patient après le
remboursement de l'assurance maladie.
En effet, la réforme a également pour but
de responsabiliser le patient.
Si le choix d’un médecin traitant et sa
déclaration à l’assurance maladie ne
sont pas obligatoires, les Français sont
néanmoins fortement incités à le faire.
«Si vous décidez de consulter un
médecin qui n’est pas votre médecin
traitant, l’assurance maladie retiendra un
pourcentage de 10 % sur votre rem-
boursement, celui-ci passant de 70 à
60 %», précise l’assurance maladie. Si la
consultation d’un spécialiste s’impose,
celle-ci doit être auparavant décidée par
le médecin traitant, sauf pour les ophtal-
mologistes, les gynécologues, les psy-
chiatres et les pédiatres.
«Les syndicats ont obtenu un certain
nombre de modifications significatives»,
se réjouit le Dr Hubert Wannepain, secré-
taire général de la Confédération des syn-
dicats médicaux français (CSMF). Les
syndicats et le conseil de l’Ordre des
médecins ont été des partenaires pri-
vilégiés du gouvernement pendant l’éla-
boration de la réforme. «Les médecins
doivent être partie prenante pour que la
réforme puisse être correctement
appliquée et qu’elle apporte des résul-
tats», insiste le Dr Wannepain. Si l’accueil
de la réforme était partagé au sein de la
communauté médicale, elle n’en était
pas moins nécessaire, s’accordent à dire
aussi bien les syndicats que l’Ordre des
médecins. Plusieurs objections ont été
formulées à l’époque par les médecins et
par les patients. Elles concernaient
notamment le surplus de travail pour les
généralistes, qui deviennent le passage
obligatoire à toute démarche médicale, la
mise à l’écart des spécialistes ainsi que la
lourdeur administrative, puisque le
médecin traitant doit maintenir à jour le
dossier médical du patient et centraliser
les avis des autres médecins consultés.
Sur ce dernier point, l’assurance maladie
s’en défend: «90 % des Français avaient
déjà un médecin de famille [avant la
réforme], qu’ils consultent fréquemment
avant d’aller voir un spécialiste.»
En décembre 2005, plus de 33 millions
de Français avaient choisi et déclaré
leur médecin traitant, soit 70 % des
assurés de plus de 16 ans. En octobre
2006, «près de 99 % des médecins
généralistes ont accepté d’être médecin
traitant», souligne le Dr Wannepain.
Pourtant, certains praticiens diront que
la réforme était tout de même fortement
incitative de la part du gouvernement.
Selon le Dr Christian Lehmann, à l’ori-
gine d’une pétition contre cette réforme,
«les généralistes n’ont pas pu refuser le
système du médecin traitant sous peine
de pénaliser leur patient d’un moindre
remboursement». Les syndicats,
notamment la CMSF, ont voulu que le
patient puisse choisir librement son
médecin traitant, qu’il soit généraliste
ou spécialiste. «C’est un succès pour
ces médecins, car 98 % des médecins
traitants sont des généralistes», con-
firme le Dr Wannepain. Les patients ont
en effet favorisé leur médecin de
famille. Confirmant les craintes
exprimées lors de l’élaboration de la
réforme, certaines spécialités ont été
lésées et ont vu leur clientèle diminuer.
Au début de la mise en place de la
réforme, le Conseil national de l’Ordre
des médecins soutenait le projet de loi,
notamment au sujet de la mise en place
d’un médecin traitant. Dans un commu-
niqué datant de janvier 2005, le Conseil
émettait néanmoins quelques réserves
concernant «la complexité du parcours
de soins et un encadrement administratif
trop tâtillon». Début 2006, le Conseil
regrettait que la réforme soit toujours
aussi complexe. «Les imprimés liés au
“parcours de soins coordonné” sont
longs à remplir et entraînent une sur-
charge administrative pour les prati-
ciens», regrette-t-il. «L’exaspération
grandit face aux rigidités d’un système
mal expliqué aux patients, où le médecin
traitant fait plus figure de distributeur de
tickets de soins que de réel coordonna-
teur de la prise en charge du patient.»
Au bout du compte, en 2007, malgré
toutes les embûches, les patients ont
accès rapidement à des soins, mais le
déficit de la Sécurité sociale est
encore présent. ⌧
Médecine privée
SANTÉ INC. SEPTEMBRE/OCTOBRE 2007
24
1
/
2
100%