Exanthèmes viraux - chu

Journal
de
pédiatrie
et
de
puériculture
(2016)
29,
158—168
Disponible
en
ligne
sur
ScienceDirect
www.sciencedirect.com
ARTICLE
EMC
Exanthèmes
viraux夽
C.
Fleuret
(Praticien
hospitalier)∗,
P.
Plantin
(Praticien
hospitalier,
chef
de
service)
Service
de
dermatologie,
Centre
hospitalier
intercommunal
de
Cornouaille
(CHIC),
14
bis,
avenue
Yves-Thépot,
BP
1757,
29107
Quimper
cedex,
France
MOTS
CLÉS
Exanthème
viral
;
Toxidermie
;
Virus
Kawasaki
;
Éruption
paravirale
Résumé
Les
infections
virales
sont
les
principales
causes
des
exanthèmes
de
l’enfant.
Parmi
les
exanthèmes
fébriles,
les
exanthèmes
maculopapuleux
sont
les
plus
fréquents.
Les
hypo-
thèses
bactériennes,
toxiniques
ou
médicamenteuses
(toxidermie)
doivent
néanmoins
être
éliminées.
Du
fait
de
la
pluralité
fréquente
des
facteurs
étiologiques,
il
est
souvent
difficile
de
porter
avec
certitude
le
diagnostic
d’exanthème
viral.
Il
est
nécessaire
d’évoquer
les
maladies
éruptives
et
surtout
de
les
confirmer
du
fait
de
la
gravité
potentielle
de
certaines
d’entre
elles
(intérêt
de
la
vaccination+++).
Il
convient
également
de
reconnaître
la
maladie
de
Kawasaki
qui
représente
une
urgence
diagnostique
et
thérapeutique
:
à
évoquer
devant
tout
exanthème
fébrile
persistant
chez
un
enfant,
sans
point
d’appel
infectieux
mais
associé
à
un
syndrome
inflammatoire
biologique.
©
2016
Publi´
e
par
Elsevier
Masson
SAS.
夽Grâce
au
partenariat
mis
en
place
en
2010
entre
le
Journal
de
pédiatrie
et
de
puériculture
et
l’EMC,
les
articles
de
cette
rubrique
sont
issus
des
traités
EMC.
Celui-ci
porte
la
mention
suivante
:
C.
Fleuret.
Exanthèmes
viraux.
EMC
—
Pédiatrie
—
Dermatologie
2015
[Article
4-108-A-20].
Nous
remercions
l’auteur
qui
a
accepté
que
son
texte,
publié
initialement
dans
les
traités
EMC,
puisse
être
repris
ici.
∗Auteur
correspondant.
Adresse
e-mail
:
(C.
Fleuret).
http://dx.doi.org/10.1016/j.jpp.2016.04.001
0987-7983/©
2016
Publi´
e
par
Elsevier
Masson
SAS.

Exanthèmes
viraux
159
Introduction
L’exanthème
est
défini
comme
une
éruption
cutanée
éry-
thémateuse
et
diffuse
d’apparition
brutale
et
transitoire
(apparaissant
en
quelques
heures
et
guérissant
en
quelques
jours),
révélatrice
d’une
affection
sous-jacente.
Souvent,
il
comporte
des
macules
érythémateuses
qui
peuvent
être
associées
à
d’autres
lésions
élémentaires
(papules,
plaques,
vésicules,
purpura,
voire
nécrose).
Les
exanthèmes
fébriles
sont
une
cause
fréquente
de
consultation
et/ou
d’hospitalisation.
Ils
s’observent
au
cours
de
nombreuses
maladies
infectieuses
principalement
d’origine
virale
mais
également
bactérienne
(éruptions
toxiniques,
septicémie
à
méningocoque,
infection
à
mycoplasmes,
etc.).
Néanmoins,
devant
tout
exanthème
fébrile,
il
faut
garder
à
l’esprit
la
possibilité
d’une
étiologie
médicamenteuse
(toxidermie),
d’un
syndrome
de
Kawasaki
ou
plus
rarement
de
maladie
auto-immune
ou
hématologique.
Dans
un
certain
nombre
de
cas,
l’exanthème
adopte
une
présentation
clinique
stéréotypée,
permettant
d’évoquer
l’agent
étiologique
responsable,
généralement
viral,
et
de
définir
le
mode
d’évolutivité
des
symptômes.
Considérés
à
tort
comme
l’apanage
des
enfants,
la
plupart
de
ces
exanthèmes
infectieux
s’observe
également,
avec
une
fré-
quence
moindre,
chez
l’adulte
et
sont
de
ce
fait
parfois
sous-diagnostiqués.
Malgré
tout,
la
liste
des
étiologies
infectieuses
virales
est
longue
et
chaque
agent
infectieux
n’est
pas
associé
à
un
tableau
clinique,
en
particulier
dermatologique,
stéréotypé.
La
démarche
diagnostique
doit
intégrer
l’ensemble
des
éléments
à
notre
disposition
:
épidémiologiques,
cliniques
(signes
dermatologiques
et
non
dermatologiques)
et
biolo-
giques.
Éléments
d’orientation
diagnostique
Démarche
diagnostique
devant
un
exanthème
L’exanthème
peut
se
définir
comme
une
éruption
érythéma-
teuse
diffuse
aiguë
généralisée.
Cette
définition
ne
préjuge
pas
de
la
lésion
élémentaire
ni
de
sa
cause.
La
démarche
diagnostique
doit
donc
s’appuyer
sur
une
description
soigneuse
de
l’éruption
cutanée
et
un
examen
clinique
complet.
L’épidémiologie
est
également
fondamen-
tale
dans
cette
démarche
diagnostique
(Tableau
1).
On
peut
aussi
s’aider
d’examens
biologiques
simples
:
numération—formule
sanguine,
plaquettes,
C
reactive
pro-
tein
(CRP),
transaminases.
Une
lymphopénie
et
un
syndrome
mononucléosique
sont
plus
en
faveur
d’une
origine
virale,
alors
que
l’hyperéosinophilie
orienterait
davantage
vers
une
étiologie
médicamenteuse
[1].
En
dehors
d’un
drug
reac-
tion
with
eosinophilia
and
systemic
symptoms
(DRESS),
l’existence
d’une
cytolyse
est
un
argument
en
faveur
d’une
éruption
virale
(rougeole,
Epstein-Barr
virus
[EBV],
cytomé-
galovirus
[CMV],
virus
de
l’immunodéficience
humaine
[VIH],
etc.).
L’interprétation
des
sérologies
virales
est
délicate.
On
peut
désormais
isoler
le
virus
en
cause
à
partir
de
prélè-
vements
cutanés
(virus
zona—varicelle
[VZV]),
ou
muqueux
(rougeole)
;
on
dispose
des
immunoglobulines
M
(IgM)
dans
certaines
maladies
virales
qui
rendent
inutile
l’attente
Tableau
1
Démarche
diagnostique
clinique
devant
un
tableau
d’exanthème.
Éléments
épidémiologiques
Âge,
vaccination,
épidémie
en
cours,
saison,
contage
potentiel,
voyage
récent
à
l’étranger,
risque
vectoriel
(variable
selon
les
zones
géographiques),
facteurs
de
risque
d’infection
sexuellement
transmissible,
antécédent
de
maladie
éruptive,
prise
de
médicament
(interrogatoire
«
policier
»)
Signes
dermatologiques
Aspect
et
couleur
de
la
lésion
élémentaire
(macule,
papule,
vésicule,
bulle,
pustule,
purpura)
Évolution
de
la
lésion
élémentaire
Modalités
d’extension
de
l’éruption
Atteinte
palmoplantaire
et
du
cuir
chevelu
Atteinte
muqueuse
Prurit
Desquamation
postéruptive
Signes
extracutanés
Organomégalie
(adénopathie,
splénomégalie,
hépatomégalie)
Arthralgies/myalgies
Atteinte
pulmonaire
ou
neurologique
Fièvre
Signes
de
gravité
(hypotension,
tachycardie,
tachypnée,
troubles
neurologiques)
d’une
séroconversion
IgG
pour
faire
le
diagnostic
;
enfin,
il
existe
des
tests
de
diagnostic
rapide
pour
certaines
maladies
(dengue
par
exemple).
La
biopsie
cutanée
est
inutile
dans
la
majorité
des
cas
car
elle
est
non
spécifique.
Les
résultats
histologiques
sont
quasi
similaires
dans
les
éruptions
d’origine
virale
ou
médi-
camenteuse.
Diagnostics
différentiels
des
exanthèmes
viraux
Les
étiologies
principales
des
exanthèmes
sont
les
infec-
tions
virales
et
les
toxidermies.
Mais
d’autres
infections
(bactériennes,
rarement
parasitaire
telle
que
la
toxoplas-
mose)
et
certaines
maladies
de
système
sont
des
causes
d’exanthème.
Chez
l’enfant,
les
causes
virales
sont
plus
fréquentes
[2,3].
Les
meilleurs
arguments
en
faveur
d’une
toxidermie
sont
:
•l’existence
d’un
prurit
;
•le
polymorphisme
lésionnel
;
•l’absence
d’énanthème
;
•l’absence
ou
la
discrétion
de
la
fièvre
;
•l’existence
d’une
hyperéosinophilie
[4].
Les
meilleurs
arguments
en
faveur
de
l’origine
virale
sont
:
•épidémiologiques
(jeune
âge,
notion
de
contage,
période
épidémique,
absence
de
vaccination)
;
•cliniques
(énanthème
associé,
conjonctivite,
absence
de
prurit,
arthralgies,
myalgies,
fièvre,
polyadénopathies,
symptômes
respiratoires
ou
digestifs)
;

160
C.
Fleuret,
P.
Plantin
•biologiques
(lymphopénie,
syndrome
mononucléosique,
thrombopénie).
Les
étiologies
des
exanthèmes
maculopapuleux
et
vési-
culobulleux
sont
dominées
par
les
infections
virales.
La
présence
d’un
purpura
doit
faire
envisager
avant
tout
certains
diagnostics
d’urgence
tels
qu’une
méningo-
coccémie
ou
une
fièvre
hémorragique
virale.
Néanmoins,
un
purpura
peut
être
banal
au
cours
d’une
éruption
maculo-
papuleuse,
notamment
au
niveau
des
membres
inférieurs.
Une
étude
italienne
publiée
en
2012
s’est
penchée
sur
le
diagnostic
étiologique,
souvent
difficile,
des
exanthèmes
atypiques
[5].
Elle
a
inclus
260
patients
présentant
ce
type
de
manifestations
cutanées
(dont
108
enfants).
Le
but
de
cette
étude
était
d’établir
une
corrélation
entre
le
tableau
clinique
et
une
origine
infectieuse
ou
médicamenteuse.
Il
est
apparu,
entre
autres,
que
la
grande
majorité
des
éruptions
à
caractère
purpurique
était
d’origine
infectieuse
(avec
une
majorité
d’étiologie
virale).
L’existence
d’un
énanthème
était
aussi
un
élément
pour
une
origine
infec-
tieuse,
et
là
encore
le
caractère
purpurique
de
ce
dernier
était
dans
80
%
des
cas
associé
à
une
étiologie
infectieuse.
On
peut
retenir
de
ce
travail
que
le
caractère
purpurique
de
l’exanthème
et/ou
de
l’énanthème
serait
vraisemblable-
ment
un
élément
en
faveur
de
l’étiologie
infectieuse.
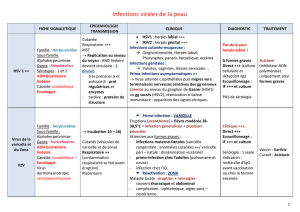
Principaux
exanthèmes
viraux
Exanthèmes
vésiculeux
d’origine
virale
Varicelle
La
varicelle
est
la
primo-infection
avec
le
VZV.
L’incidence
de
la
maladie
est
plus
élevée
au
printemps.
Neuf
enfants
sur
dix
auront
eu
la
varicelle
à
l’âge
de
10
ans.
La
varicelle
est
très
contagieuse,
sa
transmission
interhumaine
se
fait
sur-
tout
par
voie
aérienne.
La
contagiosité
s’étend
de
un
à
deux
jours
avant
le
début
de
l’éruption
et
jusqu’à
la
disparition
des
vésicules.
L’incubation
est
de
14
jours
en
moyenne.
Les
prodromes
(fièvre,
céphalées)
sont
généralement
peu
importants.
Un
exanthème
érythématomaculeux
prurigineux
intéressant
principalement
le
tronc
précède
l’apparition
des
vésicules.
Les
papules
puis
les
vésicules
apparaissent
initialement
à
la
partie
supérieure
du
corps
et
intéressent
notamment
le
cuir
chevelu.
Le
reste
du
corps
est
atteint
avec
une
pro-
gression
céphalocaudale
des
lésions.
Il
existe
un
énanthème
associé
avec
des
érosions
postvésiculeuses
retrouvées
éga-
lement
dans
la
cavité
buccale
(vésicules
le
plus
souvent
rompues
lors
de
l’examen
de
la
cavité
buccale
du
fait
de
leur
fragilité).
Les
muqueuses
génitales
peuvent
également
être
touchées.
Les
vésicules
ombiliquées
se
troublent
puis
évoluent
vers
une
croûte.
Plusieurs
poussées
se
succèdent
sur
trois
à
six
jours
précédées
et
accompagnées
inconstamment
de
fièvre
entraînant
la
coexistence
d’éléments
d’âges
différents
(il
s’agissait
autrefois
d’un
élément
de
diagnostic
différentiel
de
la
variole,
une
seule
poussée
dans
cette
dernière).
La
confirmation
diagnostique
n’est
pas
nécessaire
dans
les
formes
typiques
non
compliquées.
Elle
repose
sur
la
séro-
logie
(détection
d’IgM,
séroconversion
IgG)
et/ou
la
mise
en
évidence
par
polymerase
chain
reaction
(PCR)
du
VZV
dans
le
liquide
d’une
vésicule
(culture
de
la
ponction
d’une
vésicule
possible
également).
Complications
de
la
varicelle
La
varicelle
est
plus
profuse
et
se
complique
plus
volontiers
chez
l’adolescent
et
l’adulte
;
la
survenue
d’une
varicelle
chez
l’immunodéprimé
expose
à
des
complications
(neuro-
logiques,
hépatiques,
pulmonaires)
plus
fréquentes
et
plus
sévères.
La
varicelle
néonatale,
secondaire
à
la
survenue
d’une
varicelle
maternelle
entre
j
−
5
et
j
+
2
de
l’accouchement,
est
associée
à
une
mortalité
élevée
de
20
à
30
%,
en
raison
de
l’absence
de
transmission
d’anticorps
maternels.
À
ne
pas
confondre
avec
la
varicelle
congénitale,
qui
est
secondaire
à
la
survenue
d’une
varicelle
mater-
nelle
avant
la
quatrième
semaine
de
grossesse
:
l’infection
fœtale
par
le
VZV
est
à
l’origine
de
cicatrices
cutanées
déprimées,
achromiques
ou
pigmentées,
de
microphtal-
mie,
de
cataracte,
de
choriorétinite,
de
microcéphalie,
de
retard
mental,
d’hypoplasie
d’un
membre
et
de
décès
précoce.
Après
la
25esemaine
de
grossesse,
le
risque
est
celui
d’un
zona
dans
l’enfance
[6].
Les
complications
intrinsèques
sont
assez
rares
chez
l’enfant
(pneumonie,
méningite,
ataxie
secondaire
à
une
cérébellite),
mais
les
complications
cutanées
bactériennes
sont
au
premier
plan,
en
particulier
chez
l’enfant
de
moins
de
4
ans.
Un
enfant
ayant
une
hyperthermie
per-
sistante
au
cours
d’une
varicelle
doit
être
soigneusement
examiné
à
la
recherche
d’une
surinfection
cutanée
bacté-
rienne,
à
staphylocoque
doré
(tableau
d’impétigos
bulleux
ou
de
lésions
nécrotiques
multiples)
ou
à
streptocoque
bêtahémolytique
(tableau
de
dermohypodermite
bacté-
rienne
pouvant
évoluer
vers
l’abcédation
ou
au
pire
une
fasciite
nécrosante)
[7].
Le
rôle
des
traitements
locaux
a
été
documenté
et
plus
particulièrement
celui
du
talc
comme
facteur
des
plus
graves
complications
infectieuses
(à
proscrire
!).
Traitement
Le
traitement
chez
l’enfant
immunocompétent
est
symp-
tomatique
(soins
d’hygiène
simples
sans
recourir
de
fac¸on
systématique
et
prolongée
aux
antiseptiques
locaux,
trop
vite
irritants
;
paracétamol
et
antihistaminique).
Le
traite-
ment
fait
appel
à
l’aciclovir
chez
l’enfant
immunodéprimé
ou
dans
la
varicelle
congénitale
[8].
Enfin,
devant
un
tableau
de
dermohypodermite
bactérienne
invasive
du
petit
enfant,
un
traitement
antibiotique
intraveineux
doit
être
rapide-
ment
débuté
en
milieu
hospitalier.
L’utilisation
d’aspirine
est
totalement
contre-indiquée
pouvant
être
responsable
du
syndrome
de
Reye
(encéphalo-
pathie
aiguë
avec
atteinte
hépatique
sévère).
L’utilisation
d’anti-inflammatoires
non
stéroïdiens
(AINS)
est
aussi
à
éviter
pouvant
favoriser
les
complications
à
type
de
surin-
fections
bactériennes
cutanées.
Il
faut
garder
à
l’esprit
que
le
zona
(lié
à
la
récurrence
du
virus
VZV)
de
l’enfant
n’est
pas
une
situation
exception-
nelle
et
son
évolution
est
généralement
peu
douloureuse
et
bénigne.
Le
recours
à
des
investigations
complémentaires
et
à
un
traitement
spécifique
n’est
habituellement
pas
nécessaire,
sauf
dans
le
cas
d’un
zona
ophtalmique
ou
en

Exanthèmes
viraux
161
présence
d’atypies
cliniques
et/ou
d’extension
des
vésicules
en
dehors
du
métamère
primitivement
atteint
[7].
Syndrome
pieds—mains—bouche
Le
syndrome
pieds—mains—bouche
est
un
exanthème
vési-
culeux.
Cet
exanthème
viral
concerne
essentiellement
les
enfants
(de
moins
de
10
ans)
[9]
bien
que
des
transmissions
intrafamiliales
soient
souvent
rapportées,
et
survient
sous
la
forme
de
petites
épidémies
(crèches).
Il
s’agit
d’une
affec-
tion
très
contagieuse
avec
transmission
interhumaine
orale
ou
orofécale.
En
France,
ce
syndrome
est
lié
à
une
infection
à
cox-
sackie
A16
dans
la
grande
majorité
des
cas
(plus
rarement
aux
coxsackies
A4,
A5,
A6,
A7,
A9,
A10,
B1,
B2,
B3
ou
B5).
Des
formes
épidémiques
graves
ont
été
rapportées,
prin-
cipalement
en
Asie
et
en
Australie,
avec
l’entérovirus
71
(complications
essentiellement
neurologiques)
[10].
À
la
différence
de
la
plupart
des
exanthèmes
peu
spécifiques
associés
aux
entérovirus,
le
syndrome
pieds—mains—bouche
adopte
une
clinique
caractéris-
tique
permettant
en
règle
un
diagnostic
étiologique.
La
confirmation
du
diagnostic
par
prélèvement
viral
n’est
de
ce
fait
habituellement
pas
nécessaire
[11].
Celui-ci
peut
être
établi
par
l’isolement
du
virus
dans
les
vésicules
cutanées
surtout
et/ou
sur
le
pharynx
et
dans
les
selles
par
cultures
cellulaires
ou
inoculation
au
souriceau
et
par
l’ascension
du
taux
des
anticorps
à
deux
prélèvements
à
dix
jours
d’intervalle.
L’incubation
est
de
trois
à
six
jours
suivie
de
prodromes
inconstants
:
fièvre,
malaise
général,
anorexie,
douleurs
abdominales.
Les
vésicules
apparaissent
ensuite,
siégeant
électivement
au
niveau
de
la
cavité
buccale,
dans
la
zone
périorale,
les
paumes
et
les
plantes.
Une
atteinte
du
siège,
voire
généralisée
n’est
pas
rare
(vésicules
et/ou
exanthème
profus).
Les
vésicules
sont
caractéristiques
:
ovalaires,
remplies
d’un
liquide
clair
et
surmontées
d’un
toit
grisâtre,
cernées
d’un
liseré
érythé-
mateux.
Des
atteintes
unguéales
sont
classiquement
décrites
quelques
semaines
suivant
cet
exanthème
viral,
à
type
de
dépressions
linéaires
transversales
(lignes
de
Beau)
ou
bien
d’une
onychomadèse
(décollement
de
la
tablette
unguéale
à
départ
proximal,
mono-
ou
multidactylique,
souvent
pro-
gressif
et
indolore
;
phénomène
correspondant
à
un
arrêt
transitoire
de
la
pousse
de
l’ongle)
[12—14].
Le
lien
de
causalité
entre
l’infection
virale
et
l’onychomadèse
est
difficile
à
expliquer,
du
fait
du
diagnostic
souvent
tardif
de
l’onyxis
qui
s’exprime
clinique-
ment
entre
trois
et
dix
semaines
après
le
début
de
la
virose,
rendant
toute
documentation
virologique
difficile
à
inter-
préter
:
s’agit-il
d’un
tropisme
électif
de
certains
virus
pour
la
matrice
unguéale,
d’un
effet
systémique
du
sepsis
(fièvre
élevée
mais
inconstante)
ou
d’une
conséquence
postinflam-
matoire
des
vésicules
cutanées
périunguéales
?
Le
syndrome
pieds—mains—bouche
est
une
cause
non
rare
d’onychomadèse
multidactylique
«
épidémique
»
en
popula-
tion
pédiatrique.
II
s’agit,
dans
tous
les
cas,
d’une
forme
bénigne
d’onyxis
de
pronostic
toujours
spontanément
favorable
[12].
L’évolution
du
syndrome
pieds—mains—bouche
est
le
plus
souvent
favorable,
en
moyenne
en
sept
jours.
Point
fort
•Neuf
enfants
sur
dix
auront
eu
la
varicelle
à
l’âge
de
10
ans.
•La
confirmation
diagnostique
de
la
varicelle
n’est
pas
nécessaire
dans
les
formes
typiques
non
compliquées.
•La
varicelle
est
plus
profuse
et
se
complique
plus
volontiers
chez
l’adolescent
et
l’adulte.
Les
complications
cutanées
bactériennes
sont
au
premier
plan,
en
particulier
chez
l’enfant
de
moins
de
4
ans.
•Le
syndrome
pieds—mains—bouche
adopte
une
clinique
caractéristique
permettant
en
règle
un
diagnostic
étiologique.
La
confirmation
du
diagnostic
par
prélèvement
viral
n’est
de
ce
fait
habituellement
pas
nécessaire.
•Le
syndrome
pieds—mains—bouche
est
une
cause
non
rare
d’onychomadèse
multidactylique
«
épidémique
»
en
population
pédiatrique.
Exanthèmes
maculopapuleux
d’origine
virale
Rougeole
La
rougeole
est
une
infection
aiguë
liée
à
un
virus
à
acide
ribonucléique
(ARN)
appartenant
à
la
famille
des
Paramyxo-
viridae.
Son
incidence
en
France
avait
considérablement
diminué
depuis
la
généralisation
de
la
vaccination
par
vac-
cin
vivant
atténué,
mais
depuis
quelques
années
on
assiste
à
une
«
épidémie
»
liée
à
un
taux
de
couverture
vaccinale
insuffisant
de
la
population.
Les
deux
tranches
d’âge
les
plus
touchées
sont
les
nourrissons
(avant
1
an),
les
adolescents
et
les
jeunes
adultes
entre
10
et
30
ans
[15].
La
rougeole
survient
essentiellement
en
hiver
et
au
prin-
temps
(pic
d’incidence
en
mars
et
avril).
La
transmission
est
interhumaine
par
voie
aérienne
responsable
des
épidémies
intrafamiliales
ou
en
collectivités
telles
que
les
crèches
ou
les
écoles.
La
phase
d’incubation
est
de
dix
à
12
jours,
suivie
d’une
phase
d’invasion
associant
une
altération
variable
de
l’état
général,
une
fièvre
élevée
et
un
catarrhe
oculonasal
et
trachéobronchique
(toux
et
mal
de
gorge).
L’énanthème
apparaît
24
à
48
heures
après
le
début
du
catarrhe.
Le
signe
(ou
taches)
de
Köplik
[15],
discret
et
fugace
(macules
rouges
centrées
par
un
point
blanc
à
la
face
interne
des
joues
en
regard
des
prémolaires)
est
inconstant
(un
quart
des
cas)
et
non
pathognomonique,
pouvant
s’observer
au
cours
d’autres
infections,
notamment
à
parvovirus
B19.
Après
une
période
d’incubation
en
règle
de
14
jours,
l’exanthème
morbilliforme
(macules
et
papules
confluentes
avec
des
intervalles
de
peau
saine)
débute
classiquement
en
région
rétroauriculaire
et
à
la
racine
des
cheveux
puis
a
une
évolution
descendante,
sans
épargner
les
paumes
et
les
plantes.
Cet
exanthème
généralisé
peut
prendre
un
caractère
pur-
purique
avec
une
desquamation
inconstante
après
quelques
jours.
La
personne
atteinte
est
contagieuse
depuis
les
pro-
dromes
jusqu’à
quatre
jours
environ
après
le
début
de
l’éruption.

162
C.
Fleuret,
P.
Plantin
La
confirmation
du
diagnostic
repose
sur
la
sérologie
rougeole
(présence
d’IgM
spécifiques)
ou
le
prélèvement
salivaire
(détection
du
virus
par
PCR
ou
là
encore
d’IgM
spécifiques).
La
détection
du
virus
de
la
rougeole
peut
éga-
lement
se
faire
par
PCR
dans
le
sang,
sur
prélèvements
rhinopharyngés
ou
urinaires.
Il
est
important
de
rappeler
que
la
rougeole
n’est
pas
seulement
une
dermatose
!
Une
étude
rétrospective
franc¸aise
incluant
plus
de
500
adultes
hospitalisés
pour
rougeole
en
2010
et
2011
rapporte
des
complications
dans
68
%
des
cas
dont
un
décès
(secondaire
à
une
pneumonie
virale
sévère)
[16].
La
rougeole
est
habituellement
bénigne
en
Europe,
mais
des
complications
bénignes
pour
la
plu-
part
sont
néanmoins
observées
chez
le
nourrisson
(avant
1
an)
et
chez
l’adulte
(diarrhées,
otites
purulentes).
Les
complications
plus
sévères
sont
plus
rares
(pneumonies
virales
ou
bactériennes),
voire
exceptionnelles
(neurolo-
giques
ou
oculaires).
La
rougeole
durant
la
grossesse
expose
à
un
risque
maternel
de
complications
pulmonaires.
Le
virus
n’a
pas
d’effet
malformatif
pour
le
fœtus,
mais
la
rougeole
peut
entraîner
une
mort
fœtale
ainsi
que
des
accouchements
prématurés.
Les
rougeoles
congénitales
et
néonatales
(nais-
sance
+
dix
jours)
sont
de
gravité
très
variable.
Point
fort
•La
rougeole
fait
partie
des
maladies
à
déclaration
obligatoire.
Chez
les
sujets
contacts,
un
rattrapage
vaccinal
est
possible
et
indiqué
dans
les
72
heures
suivant
le
contage,
pouvant
ainsi
éviter
la
survenue
de
la
maladie
[15].
Rubéole
La
rubéole
est
une
infection
liée
à
un
virus
à
ARN
de
la
famille
des
Togaviridae.
Comme
pour
la
rougeole,
des
épi-
démies
de
rubéole
ont
été
rapportées
en
Europe
depuis
quelques
années
(tranche
d’âge
des
15—25
ans)
[17].
La
rubéole
se
transmet
par
voie
respiratoire
ou
par
voie
transplacentaire
(exposant
au
risque
de
mort
fœtale
in
utero
ou
de
rubéole
congénitale).
La
période
d’incubation
varie
de
14
à
21
jours.
Contrai-
rement
à
la
rougeole,
les
prodromes
sont
discrets,
avec
entre
autres
une
fièvre
modérée,
et
l’état
général
est
en
règle
conservé.
L’exanthème
est
inconstant,
dure
quatre
à
cinq
jours
lorsqu’il
est
présent
et
est
peu
caractéristique.
Une
polyadénopathie
est
le
plus
souvent
objectivée,
sié-
geant
principalement
dans
les
régions
rétroauriculaires
et
occipitales.
Celles-ci
peuvent
persister
plusieurs
semaines.
Le
diagnostic
de
certitude
repose
sur
la
sérologie
(pré-
sence
d’IgM
spécifiques).
Il
s’agit
d’une
maladie
infectieuse
bénigne.
La
principale
complication
est
la
rubéole
congénitale
(rare
en
France),
responsable
d’un
syndrome
polymalformatif.
Sur
le
plan
dermatologique,
elle
peut
se
manifester
par
un
tableau
de
blueberry
muffin
baby,
syndrome
cutané
rare
observé
en
période
néonatale.
Il
est
caractérisé
par
des
papulo-
nodules
disséminés
inflammatoires
traduisant
des
réactions
d’hématopoïèse
dermique.
Plusieurs
causes
doivent
être
recherchées,
notamment
les
infections
congénitales
dont
la
rubéole,
une
hémolyse
sévère
et
les
pathologies
tumorales.
Roséole
infantile
ou
exanthème
subit
du
nourrisson
L’exanthème
subit
ou
roséole
infantile
(sixième
maladie)
est
une
des
principales
étiologies
d’exanthème
chez
l’enfant
de
moins
de
2
ans
(tranche
d’âge
de
6
mois
à
2
ans).
La
human
herpesvirus
6
(HHV6)
en
est
le
principal
agent
étiologique
responsable,
bien
que
d’autres
virus
aient
été
identifiés
comme
agents
étiologiques
potentiels
(HHV7
et
autres
enté-
rovirus).
Ceux-ci
peuvent
expliquer
des
épisodes
successifs
d’exanthème
subit
chez
un
nourrisson
[18].
L’incubation
varie
entre
cinq
et
15
jours,
suivie
d’une
fièvre
brutalement
élevée
(39—40 ◦C)
en
règle
bien
tolérée.
Dans
moins
d’un
quart
des
cas
(20
%),
la
primo-infection
à
HHV6
s’accompagne
d’un
exanthème
qui
survient
classi-
quement
au
troisième
jour
de
fièvre.
Cet
exanthème
est
maculopapuleux,
discret
et
fugace,
et
prédomine
au
tronc.
Des
formes
atypiques
vésiculeuses
d’exanthème
subit
ont
cependant
été
rapportées
[19].
Dans
la
roséole
infantile,
il
est
classiquement
constaté
que
l’exanthème
apparaît
alors
que
la
fièvre
disparaît
contrairement
à
la
rougeole
et
la
rubéole.
Une
leuconeutropénie
est
fréquente.
La
confirmation
diagnostique
n’est
habituellement
pas
justifiée.
À
noter
qu’une
PCR
sanguine
ne
permet
pas
d’affirmer
le
dia-
gnostic
de
primo-infection
à
HHV6,
puisque
celle-ci
peut
être
positive
lors
d’une
réactivation
virale
(dans
le
cadre
de
toxidermie
[20]
ou
lors
d’infections
sévères
notamment
en
réanimation).
La
principale
complication
de
la
roséole
est
la
convulsion
fébrile.
Mégalérythème
épidémique
Le
mégalérythème
(cinquième
maladie)
touche
l’enfant
entre
5
et
10
ans,
par
petites
épidémies
printanières
(fin
de
l’hiver
au
début
de
l’été).
Le
parvovirus
B19
en
est
l’agent
étiologique
responsable
(virus
à
acide
désoxyribonucléique
[ADN])
et
sa
transmission
se
fait
classiquement
par
les
sécré-
tions
respiratoires.
L’incubation
est
de
14
jours
en
moyenne
(6—14
j).
Après
des
prodromes
en
règle
discrets
(fièvre,
céphalée,
rhinite),
l’exanthème
évolue
en
trois
phases
:
•érythème
«
souffleté
»
des
joues
(érythème
bilatéral
et
symétrique)
épargnant
la
zone
périorale
;
•apparition
secondaire,
24
à
48
heures
après,
d’un
éry-
thème
maculopapuleux
des
membres
et
des
fesses
prenant
un
aspect
figuré
en
«
guirlande
»
ou
en
«
carte
de
géographie
»,
d’une
durée
de
une
à
trois
semaines
;
•exanthème
fluctuant
avec
variabilité
de
l’éruption
selon
la
lumière
ou
la
température,
parfois
même
selon
les
émotions
[21,22].
Cet
exanthème
peut
récidiver
pendant
les
quelques
semaines
à
mois
suivants
lors
d’efforts
ou
d’exposition
au
soleil.
À
noter
que
des
arthralgies
sont
souvent
associées
chez
le
grand
enfant.
Le
diagnostic
peut
être
confirmé
par
la
sérologie
virale
spécifique
(présence
d’IgM)
ou
la
détection
du
virus
par
PCR.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
1
/
11
100%