I-Actualité

I-Actualité
A- Les lois
L’historique des bébés médicaments dans le monde.
. 2000. Naissance du premier bébé-médicament au monde, aux Etats-Unis. Il s’appelle Adam et sauve la vie de
sa grande sœur, alors âgée de 6 ans, souffrant d’une anémie de Fanconi.
. 2005. La Belgique annonce la naissance de deux bébés-médicaments.
. 2008. Le premier bébé-médicament espagnol voit le jour. Le sang du cordon ombilical du petit Javier permet
de soigner son aîné, Andrés, atteint lui aussi d’une bêta-thalassémie
. 2011 : le premier bebe medicament francais, né le 26janvier dans les hautes seines, se nomme Umut talma,
sauvant ainsi son frere atteint de la bêta-thalassémie, dont il existe des variantes plus ou moins sévères, est
une maladie due à un gène commandant la production d'un composant essentiel de l'hémoglobine qui
transporte l'oxygène dans les globules rouges.
Loi
cette pratique n'est autorisée en France que depuis 2006, grâce à un décret encadrant les dispositions de la loi
de bioéthique du 6 août 2004.
Bioéthique
La bioéthique est une partie de l'éthique qui est apparue, en tant que « champ » ou « discipline » nouvelle,
dans le courant des années 1960 et des interrogations au sujet du développement de la biomédecine et des
technosciences1.
, la bioéthique se distingue de la déontologie médicale classique,elle fait intervenir une pluralité d'acteurs et de
disciplines (outre les médecins, biologistes et généticiens, les philosophes, juristes, sociologues, théologiens,
etc)1
On peut distinguer deux orientations principales de la bioéthique1: l'une, davantage descriptive; l'autre est
davantage prescriptive
L'éthique médicale, qui remonte au serment d'Hippocrate, fait partie intégrante de l'exercice de la médecine.
La bioéthique et l’homme
La bioéthique est devenue un sujet d'actualité,. Historiquement, elle est apparue au moment où le pouvoir
fourni par la médecine est devenu plus important (maîtrise de la fécondité par les femmes grâce à la pilule
contraceptive, apparition des premiers services de soins intensifs avec la possibilité, inconnue jusqu'alors, de
l'acharnement thérapeutique et la difficulté inédite qu'il y avait à prendre la décision d'arrêter un traitement
devenu futile).
« agis de telle façon que tu traites l’humanité, aussi bien dans ta personne que dans tout autres, toujours en
même temps comme fin, jamais simplement comme moyen ». Kant

Cette maxime constituerait pour certains le fondement même de la bioéthique : le principe de respect de la
dignité humaine comme « principe matriciel » de la bioéthique.
Code de Nuremberg
1. Le consentement volontaire du sujet humain est absolument essentiel. Cela veut dire que la personne
concernée doit avoir la capacité légale de consentir ; qu’elle doit être placée en situation d’exercer un
libre pouvoir de choix, sans intervention de quelque élément de force, de fraude, de contrainte, de
supercherie, de duperie ou d’autres formes sournoises de contrainte ou de coercition ; et qu’elle doit
avoir une connaissance et une compréhension suffisantes de ce que cela implique, de façon à lui
permettre de prendre une décision éclairée. Ce dernier point demande que, avant d’accepter une
décision positive par le sujet d’expérience, il lui soit fait connaître : la nature, la durée, et le but de
l’expérience ; les méthodes et moyens par lesquels elle sera conduite ; tous les désagréments et
risques qui peuvent être raisonnablement envisagés ; et les conséquences pour sa santé ou sa
personne, qui pourraient possiblement advenir du fait de sa participation à l’expérience. L’obligation
et la responsabilité d’apprécier la qualité du consentement incombent à chaque personne qui prend
l’initiative de, dirige ou travaille à, l’expérience. Il s’agit d’une obligation et d’une responsabilité
personnelles qui ne peuvent pas être déléguées impunément.
2. L’expérience doit être telle qu’elle produise des résultats avantageux pour le bien de la société,
impossibles à obtenir par d’autres méthodes ou moyens d’étude, et pas aléatoires ou superflus par
nature.
3. L’expérience doit être construite et fondée de façon telle sur les résultats de l’expérimentation
animale et de la connaissance de l’histoire naturelle de la maladie ou autre problème à l’étude, que les
résultats attendus justifient la réalisation de l’expérience.
4. L’expérience doit être conduite de façon telle que soient évitées toute souffrance et toute atteinte,
physiques et mentales, non nécessaires.
5. Aucune expérience ne doit être conduite lorsqu’il y a une raison a priori de croire que la mort ou des
blessures invalidantes surviendront ; sauf, peut-être, dans ces expériences où les médecins
expérimentateurs servent aussi de sujets.
6. Le niveau des risques devant être pris ne doit jamais excéder celui de l’importance humanitaire du
problème que doit résoudre l’expérience.
7. Les dispositions doivent être prises et les moyens fournis pour protéger le sujet d’expérience contre
les éventualités, même ténues, de blessure, infirmité ou décès.
8. Les expériences ne doivent être pratiquées que par des personnes scientifiquement qualifiées. Le plus
haut degré de compétence professionnelle doit être exigé tout au long de l’expérience, de tous ceux
qui la dirigent ou y participent.
9. Dans le déroulement de l’expérience, le sujet humain doit être libre de mettre un terme à l’expérience
s’il a atteint l’état physique ou mental où la continuation de l’expérience lui semble impossible.
10. Dans le déroulement de l’expérience, le scientifique qui en a la charge doit être prêt à l’interrompre à
tout moment, s’il a été conduit à croire — dans l’exercice de la bonne foi, de la compétence du plus
haut niveau et du jugement prudent qui sont requis de lui — qu’une continuation de l’expérience
pourrait entraîner des blessures, l’invalidité ou la mort pour le sujet d’expérience.
Rapport Belmont
Rédigé en autre suite a l’étude de Tuskegee sur la syphillis qui fut une étude clinique menée par des
médecins américains pour étudier l'évolution de la maladie lorsqu'elle n'est pas traitée. Les
participants à cette étude étaient des métayers afro-américains pauvres qui se sont vu refuser le
traitement de cette maladie, pourtant disponible dès 1943 avec l'usage de la pénicilline. Il date de
1979.
La bioéthique et la philosophie

Le défi que posent les progrès actuels des sciences et des techniques à la philosophie contemporaine
est de réfléchir aux valeurs propres à l’humain et à son rapport au corps, voire au vivant en général
(animaux, environnement).
B-Sondage
I- Risques et avantages
A- Les techniques
Risques et Avantages
Avantages
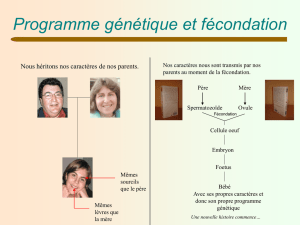
Certaines personnes vont penser que l'on ne détruit pas un humain mais juste un amas de cellules.
Mais nous, en tant qu'êtres humains, certes plus développés, nous sommes nous aussi un amas de
cellules. L’enfant est créé pour bénéficier à un tiers avant tout. Cette technique de procréation est
une discrimination positive à partir du moment ou l’on sélectionne l’embryon pour ces
caractéristiques génétiques. La Convention d’Oviedo et la Déclaration universelle sur le Génome
humain de l’UNESCO rappellent que nul ne doit faire l’objet de discriminations fondées sur ses
caractéristiques génétiques étant donné que la fabrication de « l’enfant médicament » dépend de
son génotype. La fabrication de « l’enfant médicament » est un délit.
Risques
1) Qu’est ce que la FIVETTE
« Umut » est un bébé conçu in vitro (FIVETE : fécondation in vitro et transfert d'embryon) par ICSI
(injection intracytoplasmique du spermatozoïde) ayant passé très précocément un double DPI
(diagnostic pré-implantatoire). Un bébé « médicament », appelé aussi bébé du double espoir est un
enfant conçu en deuxième couche dans le but de sauver un frère ou une soeur aîné(e) souffrant
d’une maladie grave. La conception est assistée grâce au DPI d’une sélection d’un embryon sain et
génétiquement compatible avec son aîné atteint d’une maladie grave, afin de permettre, par
exemple, après sa naissance, une greffe de sang du cordon ombilical ou de moelle osseuse.Le
premier bébé « médicament » est né aux Etats-Unis en 2000.
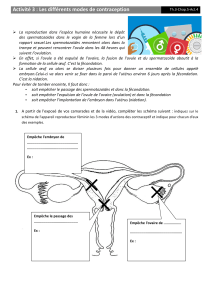
FIVETTE signifie fécondation in vitro et transfert d’embryon . Depuis Louise Brown en Angleterre en
1978 et Amandine en 1982 en France, que des "bébés éprouvettes"sont nés ! Ils représentent
actuellement 1 naissance sur 50 bébés (dans les pays riches). En effet dans la fécondation in vitro

classique, après avoir recueilli les ovules et les spermatozoïdes le médecin biologiste les met
ensemble en contact dans une éprouvette, un des spermatozoïdes doit, de lui même, pénétrer
l'ovule pour le féconder, mais dans certains cas le médecin, peut choisir d'introduire lui même, par
une micro-injection sous contrôle microscopique, un spermatozoïde à l'intérieur (dans le cytoplsme)
de chaque ovocyte pour le féconder, cette technique est connue sous le nom de la fécondation in
vitro avec ICSI (Intra Cytoplasmic Sperm Injection)
. Shéma de la fécondation in vitro avec ICSI
2)DPI : Diagnostique pré implantatoire
Le DPI est un ensemble de techniques permettant de connaître précocement les
caractéristiques génétiques d'un embryon après une FIV. Il permet de
sélectionner un embryon pour qu'il soit implanté dans le corps de la mère tout en
s'assurant qu'il soit exempt d'une affection ou anomalie génétique. Il est aussi
possible d'étendre cette technique au typage tissulaire (histocompatibilité).
Le diagnostic préimplantatoire peut être par exemple utilisé lorsque l'un des
parents est atteint d'une maladie telle qu'une myopathie ou la mucoviscidose.
Grâce au prélèvement de deux cellules, on a vérifié avant d'implanter l'embryon
1 : qu'il ne portait pas la même maladie génétique que ses deux frère et soeur aînés
2 : qu'il était totalement HLA compatible avec sa soeur (on rappelle qu'il y a une chance sur
quatre entre frère et soeur d'être 100% compatible). A sa naissance, ces cellules souches
sanguines ont été prélevées dans le cordon ombilical et seront injectées prochainement à sa
petite soeur qui devrait totalement guérir ainsi de sa maladie.
D'où la préférence du monde médical pour l'appellation de bébé "double espoir" car non
touché par la maladie de son aîné et capable de le guérir alors qu'il est atteint d'une
maladie génétique incurable.
PS Pour augmenter la probabilité d'une grossesse, deux embryons en fait avaient été
implantés, tous deux exempts de maladie génétique, un HLA compatible et un autre non HLA
compatible mais un seul s'est implanté et développé et, par chance, ce fut le premier.

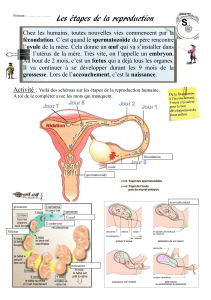
3)Fécondation in vitro
Les testicules d'un homme adulte produisent environ un demi-milliard de spermatozoïdes chaque
jour. Les ovaires de la femme ne produisent quant à eux que quelques ovules chaque mois. En
général, un seul de ces ovules va atteindre la maturité nécessaire à une fécondation. La fécondation
n'est possible qu'au moment de la période d'ovulation, c'est-à-dire la période du cycle menstruel de
la femme où l'ovule mature va être libéré de l'ovaire et migrer le long des trompes de Fallope. Pour
qu'il y ait conception, un spermatozoïde doit féconder l'ovule mature lorsqu'il se trouve encore dans
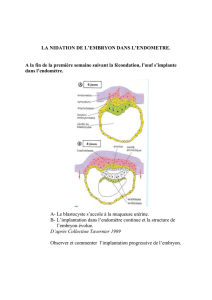
la trompe de Fallope. L'ovule fécondé va ensuite s'enfouir dans la muqueuse de l'utérus et former un
embryon.
La stérilité désigne l'incapacité de concevoir naturellement un embryon malgré des tentatives
répétées sur au moins un an. Il peut s'agir soit d'une stérilité masculine, soit d'une stérilité féminine.
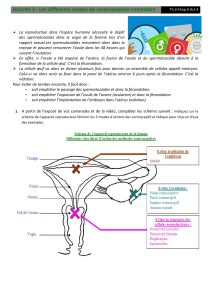
La fécondation in vitro, ou FIV, est une technique qui permet d'aider les couples stériles à avoir un
enfant. Au cours d'une FIV classique, on administre en premier à la femme des traitements qui
stimule la production d'ovules matures en quantité. Une fois que les ovules arrivent à maturité, on
les récupère à l'aide d'une aiguille placée dans le vagin. Les ovules sont ensuite placés dans une boîte
de Pétri spéciale.
Ensuite, on « lave le sperme », ensuite, on injecte les spermatozoides dans les ovules recupérés avec
une micropipette. Il est également possible de simplement laisser les spermatozoïdes en compagnie
des ovocytes dans une boîte stérile spéciale. Lorsque la fécondation a lieu, l'œuf commence à se
scinder, à se diviser et à former une multitude de cellules. On remets alors les embryons dans le
vagin 72h apres l’operation.
La procédure de transfert de l'embryon consiste à introduire un tube flexible appelé cathéter qui
passe par le vagin, le col de l'utérus jusqu'à atteindre l'utérus. Afin d'augmenter les chances de
grossesse, on transfère en général plusieurs embryons à chaque fois. C'est pourquoi les FIV donnent
parfois naissance à plusieurs bébés à la fois.
Derives & aspects négatifs
D’un pointde vue moral, cette technique pose beaucoup de problèmes, a savoir, par exemple l’attitude
des parents part rapport a l’enfant, la culpabilité du donneur en cas d’echec, la dette morale des
 6
6
 7
7
1
/
7
100%