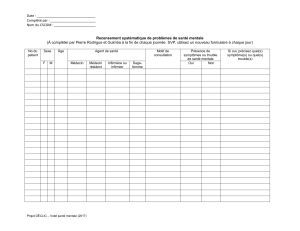
Améliorer le continuum de soins pour les personnes présentant un

l’accès au savoir en santé mentale populationnelle
vivre en bonne santé mentale
Volume 7, Numéro 3, novembre 2015
Améliorer le continuum de soins pour les personnes
présentant un trouble mental courant au Nunavik
Lily Lessard, inf. Ph. D., professeure, Département des sciences infirmières,
Université du Québec à Rimouski
Louise Fournier, Ph. D., professeure titulaire, Département de médecine sociale et préventive,
Université de Montréal
Contexte
Pour les communautés inuites du Canada, l’essentiel des services de santé et sociaux consiste
en des services de première ligne (SPL) offerts par des intervenants adoptant souvent un rôle
élargi afin de répondre aux besoins des populations. L’accès aux ressources spécialisées repose
généralement sur des ententes de services avec des établissements éloignés.
Dans ces milieux, comme ailleurs, pour que les SPL contribuent efficacement au rétablissement
des personnes ayant des troubles mentaux courants (TMC), comme la dépression ou les troubles
anxieux, sur les plans psychosocial, affectif et communautaire, il est attendu :
1. qu’ils soient faciles d’accès;
2. que ces troubles y soient rapidement détectés et adéquatement évalués;
3. que les interventions soient précoces pour limiter les atteintes fonctionnelles et qu’elles
tiennent compte de la condition de la personne, de ses antécédents en matière de traitement
et de maladie, des facteurs de risque et de ses préférences;
4. que les suivis soient soutenus dans le temps1.
Ces suivis permettent de monitorer l’état des personnes, afin d’ajuster les interventions et de favoriser
leur adhésion au plan de traitement.
La recherche
Cette recherche, issue du Projet Trajectoires et réalisée notamment au Nunavik, a examiné les continuums de soins
des utilisateurs des SPL de 14 ans et plus ayant vécu au moins un épisode de soins pour un TMC au cours d’une période
d’observation de deux ans (2006-2008)2. Le Nunavik est une vaste région située au nord du 55e parallèle du Québec qui compte
près de 11 000 habitants répartis dans 14 communautés situées le long des baies d’Hudson et d’Ungava. Aucune route ne relie
ces communautés entre elles ni au reste du réseau routier québécois. En 2006, 91 % des habitants du Nunavik s’identifiaient
comme des Inuits3.
Les dossiers cliniques ont été utilisés comme source de données en raison des difficultés de recrutement des participants
présentant des troubles mentaux dans ces petits milieux de vie, du désir de préserver leur anonymat et de l’insuffisance des
données administratives dans cette région. En tout, 155 épisodes de soins associés à des TMC incident ou récidivant ont
été documentés pour 79 dossiers. La présence d’un TMC était confirmée par un diagnostic formulé par un médecin ou un
psychologue ou, en l’absence d’un diagnostic, un diagnostic de recherche était établi à partir des signes et symptômes présentés
par la personne au cours de cette période. L’examen séquentiel des étapes des épisodes de soins (détection, évaluation,
interventions, planification et réalisation des deux premières visites de suivis) a permis d’évaluer les délais entre ces étapes et
d’identifier les moments où surviennent les ruptures dans les continuums de soins.
155 épisodes
de soins associés
à des TMC
incident ou
récidivant ont
été documentés
pour 79 dossiers.

Résultats
Des 155 épisodes, 48 ont passé le cap de la réalisation d’un deuxième suivi. Pour les 107 autres, 11 se sont interrompus
en raison de conditions qui ne nécessitaient pas d’intervention ou de suivi, ou du respect des préférences des personnes qui
ne souhaitaient pas être traitées ou suivies. Ainsi, la majorité (62 %) des 155 épisodes de soins ont présenté des ruptures à
des stades précoces du continuum de soins. Celles-ci sont survenues principalement au moment de planifier un premier suivi
(42 %) et au moment de réaliser un premier suivi (22 %). Des analyses comparatives ont permis d’établir que les épisodes de
soins à prédominance anxieuse étaient près de 7 fois plus susceptibles de connaître une rupture prématurée du continuum de
soins que ceux à prédominance dépressive.
Pour les délais, les étapes de la détection et de la mise en place des premières interventions suivant l’évaluation se sont
effectuées sans attente pour la majorité des épisodes de soins. Plus du tiers des épisodes a toutefois nécessité plus d’une
visite pour réaliser l’évaluation initiale. Les temps médians pour la réalisation du premier et du deuxième suivis étaient
respectivement de 30,0 jours et de 34,0 jours.
L’absence de planification d’un premier suivi suggère aux personnes de ne revenir qu’au moment de la réapparition ou
de l’exacerbation des symptômes. Les équipes semblent ainsi prêtes à réagir aux situations de crise, mais moins à en faire
la prévention auprès des personnes présentant des TMC, surtout celles avec des troubles anxieux. Quant aux délais à la
réalisation des suivis, ils dépassent largement les recommandations établies par les lignes directrices qui suggèrent plutôt
que la personne soit revue dans les 7 à 14 jours après l’évaluation initiale et qu’un suivi rapproché soit mis en place par la
suite1. Ces délais et les ruptures observés à la réalisation d’un premier suivi pourraient être la conséquence combinée des
actions des intervenants et du comportement des personnes. D’une part, ils peuvent traduire des défaillances du système
de soins et témoigner, par exemple, du manque d’intégration des services en santé mentale. De l’autre, ils peuvent être liés
au manque d’engagement des personnes dans leur plan de traitement s’expliquant par la conception qu’ont les Inuits du
Nunavik de la dépression, dépeinte comme un problème de santé mentale qui, en l’absence d’hallucinations, ne nécessite
pas d’aide médicale ou professionnelle et celle de l’anxiété, qu’ils considèrent comme une situation transitoire associée aux
préoccupations liées à des expériences difficiles de la vie4.
Conclusion et recommandations
L’établissement de continuums de soins coordonnés constitue une priorité des plans d’action nationaux en santé mentale
visant à combler les lacunes critiques dans l’offre de services aux Inuits du Canada5,6. Pour ce faire, les approches cliniques
doivent être soutenues dans le temps, entre les intervenants et entre les niveaux de services1. Or, dans le cadre de cette étude
réalisée au Nunavik, les approches observées pour les TMC étaient plus réactives que préventives. Les résultats de cette étude
peuvent constituer le reflet des contraintes géographiques, organisationnelles et culturelles des SPL dans les régions isolées
ainsi que du roulement chronique de personnel qui y est observé5,6,7. Pour qu’elles puissent contribuer significativement au
rétablissement des personnes présentant un TMC dans les communautés du Nord, les équipes de première ligne doivent
fonder leurs approches en santé mentale sur des modes de gestion des maladies chroniques6,7. Des moyens comme la
télépsychologie, les interventions éducatives et préventives, la formation des intervenants inuits et non inuits aux TMC
et l’adaptation d’outils d’autogestion de la maladie pourraient aussi accroître la continuité des soins pour les personnes
présentant un TMC, tout en favorisant l’engagement des personnes et des communautés.
La majorité des
155 épisodes
de soins ont
présenté des
ruptures à des
stades précoces
du continuum
de soins.
Bibliographie
1. Fournier, L., Roberge, P. et Brouillet, H. (2012).
Faire face à la dépression au Québec : Protocole de soins à l’intention des intervenants
de première ligne.
Montréal : Centre de recherche du CHUM.
2. Lessard, L., Fournier, L., Gauthier, J. et Morin, D. (2015). Continuum of care for persons with common mental health disorders
in Nunavik: a descriptive study.
International Journal of Circumpolar Health,
74:27186.
3. Statistique Canada. (2006). Recensement de 2006. Ottawa : Statistique Canada.
4. Kirmayer, L., Fletcher, C., Corin, E. et Boothroyd, L. (1994).
Inuit Concepts of Mental Health and Illness: An Ethnographic Study.
Montréal : Culture & Mental Health Research Unit.
5. Commission de la santé mentale du Canada. (2012).
Changer les orientations, changer des vies : Stratégies en matière de santé mentale
pour le Canada.
Calgary : Auteur.
6. Inuit Tapiriit Kanatami: (2012).
Alianait Inuit Mental Wellness Action Plan Update.
Ottawa : ITK.
7. Lessard, L., Bergeron, O., Bruneau, S. et Fournier, L. (2008).
Étude contextuelle sur les services de santé mentale au Nunavik.
Québec : INSPQ.
1
/
2
100%