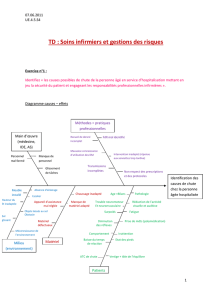
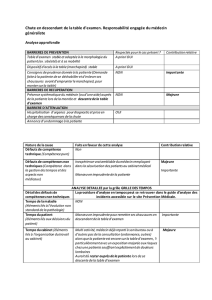
Objet - CILEC

Julie GOUTTE
17 rue César Bertholon
42100 SAINT ETIENNE
Objet : Lettre de motivation Master 2 Sciences Sociales et Médecine
Madame, Monsieur,
Je souhaiterais intégrer ce Master car cela me permettrait d’élargir mes connaissances
sur le versant sociologique et anthropologique, étant actuellement interne en deuxième
année de Médecine Interne.
J’ai effectué ma scolarité à Montbrison, au collège Mario Meunier puis au lycée de
Beauregard, époque à l’époque à laquelle je me destinais au métier d’archéologue.
J’étais alors passionnée par les civilisations anciennes, notamment grecque et romaine,
et par l’étude de leur mode de vie, de leur croyances, et de la manière dont ces peuples
avaient bâti des sociétés durables et bien organisées au regard du peu de moyens dont
ils disposaient. L’étude du latin puis du grec m’a permis, avec l’aide de professeurs
passionnants, d’entrevoir à travers les écrits de l’époque l’organisation de de ces
différentes sociétés, et ce qu’étaient les rapports entre êtres humains en ce temps-là. Par
la suite, la conseillère d’orientation m’ayant détourné de cette idée première par manque
de débouchés, je me suis tourné vers la médecine.
J’ai tout d’abord dû travailler, comme beaucoup, pour financer mes études. J’ai postulé
en premier lieu, dès mon diplôme de première année obtenu, dans un foyer logement
de Saint Etienne, Les Jardins d’Arcadie, établissement où j’ai finalement travaillé 3
ans. Il s’agissait d’effectuer un travail de « surveillance » et d’aide à la personne les
week-ends, la résidence offrant aux personnes âgées l’assurance d’une présence 24h/24
en cas de besoin. Les Jardins d’Arcadie est un foyer logement situé en plein centre de
Saint Etienne, d’une capacité d’accueil d’environ 90 résidents, où les personnes
disposent de leur propre appartement (superficie variable en fonction des moyens
financiers) entièrement équipé quelque soit sa taille, et doté d’un système de télé-alarme
interne à l’établissement (payant lui aussi). Ce dernier comporte un restaurant au rez-
de-chaussée, où les résidents peuvent prendre leur repas midi et/ou soir, avec
éventuellement livraison des petits-déjeuners dans les chambres. On peut donc observer
un échantillon disparate de la population gériatrique car, même si le public visé est le
sujet âgé en perte d’autonomie légère, il se côtoie des situations très différentes : la
vieille dame encore en bonne santé physique mais qui présente un début de troubles

cognitifs, le monsieur qui a chuté à plusieurs reprises et a peur de tomber à nouveau, la
personne entrée en bonne santé physique et mentale mais qui, après plusieurs années,
se dégrade progressivement au sein de l’établissement et a besoin maintenant d‘un
fauteuil roulant pour se déplacer, et de nombreux résidents entrés parce qu’isolés ou
angoissés, et qui préfèrent « prendre les devants » et se sentent plus rassurés par la
sécurité d’une présence constante. J’ai donc côtoyé pendant 3 ans des personnes dans
des situations très différentes, qui ne vivaient pas forcément leur présence ici de la
même manière (certains comme une punition, d’autres comme une étape inéluctable de
la vie, et d’autres enfin comme un réconfort, le personnel de la résidence prenant la
place de leur famille, éloignée géographiquement ou disparue). J’ai donc pu observer
différents types de réactions au vieillissement et à la perte d‘autonomie, ainsi que
différents types d’interactions avec leurs proches. Toutes ces personnes étaient par
ailleurs issues de milieux très divers, avec des vies complètement différentes, et j’ai
passé de nombreuses heures à écouter leurs souvenirs et à les faire parler de leurs
passions. Ce fut une expérience très enrichissante. J’ai, par la même occasion, pu avoir
une vision de la médecine « du côté du malade » si j’ose dire, en recueillant les ressentis
des personnes sur leurs passages aux urgences, leurs rapports aux soins et aux soignants,
leur compréhension quant aux explications médicales… Et recueillir de même les
impressions des soignants extra-hospitaliers, par l’intermédiaire des infirmiers libéraux
intervenants à la résidence, en passant par le kinésithérapeute et l’aide-soignante
présente en semaine.
En parallèle, j’ai travaillé à l’hôpital, d’abord comme ASH (Agents des Services
Hospitaliers, équivalent de femme de ménage), puis comme aide-soignante, dans des
services aussi variés que la néphrologie, la psychiatrie ou la maternité. J’ai à ce
moment-là commencé à apercevoir le monde hospitalier, mais toujours plus proche du
patient que du médecin. Cela m’a beaucoup touché, et il y a beaucoup de situations que
je garde en mémoire, notamment la suivante. J’étais à l’époque ASH dans un service
quelconque de l’hôpital et j’étais en train de faire le ménage dans la chambre d’une
patiente d’un certain âge, lorsque la porte s’ouvre sur le Professeur du service
accompagné d’une dizaine de personnes, partagés entre internes, étudiants et
infirmières. J’étais dans un coin de la pièce, trop loin de la porte pour pouvoir sortir
discrètement. Ils sont restés environ 5 minutes autour du lit, à discuter entre eux dans
un charabia qu’à l’époque je ne comprenais pas, puis le Professeur a expliqué en
quelques phrases son état de santé à la patiente et lui a demandé si elle avait des
questions. La vieille dame a alors répondu non, ils l’ont donc salué et sont sortis. Une
fois la porte refermée, la patiente se tourne vers moi et me demande: « Vous pourriez
m’expliquer ce qu’ils ont dit j’ai rien compris! ». Cet exemple m’a marqué et je pense
(et j’espère) que je ne l’oublierais jamais, car il m’a poussé à réfléchir et à essayer
d’envisager les différents facteurs ayant conduit à cette situation dramatique. Tout
d’abord, on peut probablement voir transparaitre les restes de l’époque paternaliste de
la médecine, où le médecin était considéré comme détenteur d’un savoir impénétrable,
à qui il ne fallait pas poser trop de questions et dont il fallait suivre les prescriptions à
la lettre. C’est à mon avis le pourquoi de la réponse négative de la patiente, originaire
d’une petite commune des alentours de Saint Etienne, et qui n’a pas osé déranger le
professeur alors qu’il « avait déjà bien pris la peine de venir la voir ». Il y a ensuite le
lexique médical, véritable jargon incompréhensible, que l’on nous inculque dès la
deuxième année des études médicales, et qui devient naturellement une deuxième
langue. On se retrouve donc sans s’en rendre compte à parler de « céphalées » au lieu

de maux de tête, d’ « étiologie » au lieu de cause, sans parler des autres
hémocultures/ECBU (Examen Cyto-Bactériologique des Urines) ou encore PET-
scanner… Ce langage, approprié sur les bancs de la faculté, ne l’est certainement plus
au lit du malade (si ce n’est pour paraitre plus sûr de soi -volontairement ou non- lorsque
survient une question à laquelle on ne sait répondre), mais il est presque aussi difficile
de s’en défaire que de l’apprendre. Voilà déjà deux facteurs évidents à
l’incompréhension entre patiente et professeur, et l’on pourrait certainement en trouver
d’autres. Cet exemple servait simplement à illustrer le fait que je me suis toujours posé
beaucoup de questions, notamment sur les différents facteurs impliqués dans les
relations entre individus (principalement médecin-patient mais pas uniquement), et il
me parait donc très intéressant de pouvoir intégrer un enseignement de sociologie et
d’anthropologie.
La relation médecin-patient s’inscrit par ailleurs dans un tableau plus général avec en
toile de fond le système de santé et les méandres de son organisation, le versant médico-
économique (au premier plan en ces temps de crise financière), et bien sûr les
caractéristiques propres au patient, notamment de conduites de maladie apprises dans
l’enfance et autres spécificités liés au niveau socioculturel et aux origines de la
personne. On ne peut donc pour moi bien prendre en charge un malade sans envisager
ces différents paramètres, et c’est ce pourquoi je souhaiterais compléter ma formation.
J’ai trouvé au décours de mes lectures nombre d’informations utiles, par exemple dans
les écrits de Patrick Pelloux (Urgences… Si vous saviez, initialement publiés dans
Charlie Hebdo), urgentiste parisien qui décrypte le monde médical au travers d’histoires
brèves du quotidien, abordant à la fois des histoires singulières, mais aussi des grandes
thématiques telles que misère, isolement social, vie des banlieues… Toutes ces
situations ainsi que les problématiques médicosociales s’inscrivent dans un contexte
plus large de modification de la société, avec une part de plus en plus grande
d’individualisme, un besoin de réussite accru, notamment financière, et peut-être un
plus grand sens des droits que des devoirs… comme développé concernant la situation
américaine dans l’essai de l’économiste Daniel Cohen (Homo Economicus, 2012). La
Sécurité Sociale devient ainsi un grand sujet de discorde, tout le monde étant bien
informé qu’elle est en déficit mais les patients réclamant parfois sans vergogne un bon
de transport peu justifié, sous prétexte « qu’ils cotisent ».
Dans ce contexte, je me suis orientée vers la médecine interne, discipline un peu touche-
à-tout dans laquelle on essaie de prendre en charge le malade dans sa globalité, en
s’occupant de l’ensemble de ses problèmes médicaux mais aussi en s’intéressant à son
mode de vie, ses croyances et en respectant sa singularité. Dans le service du Pr
Cathébras, je me suis rapidement intéressée aux problématiques psychosomatiques et
j’ai effectué un stage de 6 mois au Centre de la Douleur du CHU de Saint Etienne. On
est là-bas très rapidement confronté à des situations dépassant le cadre de la médecine,
avec à la fois une dimension psychologique mais aussi sociale et professionnelle. La
notion de travail est ici centrale, avec des patients jeunes ayant perdu leur emploi du
fait de douleurs, et qui amènent la question informulée suivante « Que vais-je devenir
si je ne peux plus travailler ? ». Pour certains, l’impossibilité d’être reconnus comme
travailleur entraine une souffrance terrible. Pour d’autres, ce sentiment est aussi mêlé à
un certain soulagement (souvent vécu avec culpabilité d’ailleurs), le travail étant lui
devenu trop difficile et le changement de poste inenvisageable… Là aussi des situations

très diverses sont rencontrées, avec certaines similitudes mais aussi leurs spécificités,
et il s’agit pour le médecin d’être à l’écoute des plaintes émises mais aussi de celles qui
sont tues (AF Allaz, Le Messager Boiteux, 2003).
Toutes ces situations rencontrées font émerger beaucoup de questions de société que
j’aimerais approfondir, le Master 2 Sciences Sociales et Médecine me parait donc tout
indiqué dans mon cursus.
En vous remerciant par avance de l’attention portée à cette candidature,
Veuillez agréer, Madame, Monsieur, mes respectueuses salutations.
Julie GOUTTE
1
/
4
100%