TAVI 2K11

Le remplacement valvulaire aortique par voie percutanée.
GARAPON C, IADE & DEPOIX JP, MAR.
C.H.U - Bichat. Département d’anesthésie-réanimation, 75018, Paris. France.
Plan :1) Qu’est ce que le rétrécissement aortique ?
2) Traitement habituel
3) Quelques chiffres
4) cardiologie interventionnelle
a) personnel, lieu de la prise en charge
b) indications
c) les patients
5) Voies d’implantation
a) description
b) prothèses valvulaires
6) Anesthésie et surveillance : TAVI fémoral, apical, sous clavier.
a) anesthésie générale ou ALR ?
b) Monitorage,
c) procédure cardiologique
d) Gestion de l’instabilité hémodynamique
7) Complications
8) Conclusion
Glossaire
TAVI : Transcatheter Aortic Valve Implantation
F.TAVI : Femoral TAVI
A.TAVI : Apical TAVI
ALR : anesthésie locorégionale
RAo : rétrécissement aortique
CEC :circulation extra corporelle
HTAP : hypertension tension de l’artère pulmonaire.
20e Journée d’enseignement d’anesthésie et de réanimation. Infirmiers. Infirmier(e)s anesthésistes diplômé(e)s d’état (IADE) 2011
© 2011 AFISAR. Tous droits réservés
1

A.TAVI
1) Qu’est ce que le rétrécissement aortique ?
Le rétrécissement aortique (RAo) est la valvulopathie la plus fréquemment
rencontrée dans les pays occidentaux puisqu’elle concerne 2 à 4 % des patients âgés de
plus de 65 ans. Dans 40 ans, une personne sur six aura plus de 75 ans.
Le RAo est une dégénérescence de la valve aortique causée par un processus
biopathologique actif comprenant une inflammation chronique avec dépôt de
lipoprotéines, une activation des ostéoblastes et une calcification extracellulaire avec
formation osseuse.
On parle alors de RAo calcifié. Le RAo congénital ou rhumatismal est beaucoup plus rare.
L’obstruction progressive de la valve aortique due à l’immobilité des cusps sigmoïdes (au
nombre de 3) va entraîner une augmentation de pression dans le ventricule gauche avec
hypertrophie, ischémie myocardique, puis dysfonction ventriculaire.
Le RAo est considéré comme sévère quand la surface aortique est inférieure à 1 cm², le
gradient moyen supérieur à 40 mmHg ou la vitesse du sang à travers la valve supérieure à
4 m/sec.
En France 11000 remplacements valvulaires aortiques sont effectués chaque année et
31,8% des RAo diagnostiqués ne sont pas opérés.
5000 sont contre indiqués à la chirurgie avec circulation extra corporelle (CEC)
2) traitement habituel
En l’absence d’un remplacement de la valve aortique l’espérance de vie de ces patients ne
dépasse pas 2 à 3 ans.
Le traitement de référence est encore aujourd’hui la chirurgie de remplacement valvulaire
aortique avec circulation extracorporelle, indiquée quand le patient devient symptomatique
ou lorsque que la fonction ventriculaire gauche se dégrade. Ce risque opératoire peut
avoisiner 25% en cas d’altération sévère de la fonction ventriculaire gauche, de
comorbidités importantes, insuffisance rénale, pathologie respiratoire chronique ou de
réintervention chirurgicale. C’est pourquoi, prés d’un tiers des patients ayant un RAo n’ est
20e Journée d’enseignement d’anesthésie et de réanimation. Infirmiers. Infirmier(e)s anesthésistes diplômé(e)s d’état (IADE) 2011
© 2011 AFISAR. Tous droits réservés
2

pas proposé à la chirurgie de remplacement valvulaire aortique. C’est dans ce contexte
que la cardiologie interventionnelle a développé des techniques alternatives.
Tout d’abord, la dilatation isolée du RAo, mais les gains obtenus et surtout la re-sténose
rapide font réserver cette technique à l’urgence, ou pour permettre une chirurgie non
cardiaque urgente. Plus récemment l’implantation percutanée de prothèse biologique a été
proposée comme traitement du RAo
3) Quelques chiffres
Chez l’homme, la première implantation d’une prothèse biologique aortique, par voie
artérielle fémorale rétrograde (TAVI) a été réalisée en 2002 à Rouen.
La technique ayant beaucoup progressé, permet à présent de proposer le TAVI comme
une alternative thérapeutique pour les patients chez qui le risque de chirurgie avec CEC
paraît excessif. C’est toujours une décision impliquant cardiologue, chirurgien et
anesthésiste. L’accord du patient est requis.
En 2009, 20000 implantations mondiales par TAVI
¾ par voie fémorale et ¼ par voie apicale
En 2010 ,1500 implantations percutanées en France
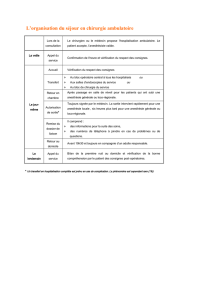
4) Cardiologie interventionnelle
a)personnel
2 cardiologues interventionnels
1 cardio anesthésiste
1 échographiste
1 chirurgien cardiaque
1 perfusionniste disponible pour les A.TAVI avec console d’assistance circulatoire
percutanée prête
3 infirmiers de cardiologie interventionnelle
1IADE
L’implantation valvulaire aortique se déroule le plus souvent dans une salle de cardiologie
interventionnelle, (66,4%, comme à l’hôpital Bichat) parfois en salle d’opération de
chirurgie cardiaque. (21,3%). L’impératif est de pouvoir disposer d’une « ambiance salle
d’opération » avec un matériel de radiologie performant. C’est le concept de salle hybride
(12,3%) développé pour les procédures d’implantation percutanée de prothèses
cardiaque ou vasculaire.
b) Indications
Le TAVI a pour but essentiel de traiter le rétrécissement aortique isolé. Néanmoins,
quelques patients avaient déjà bénéficié d’un remplacement valvulaire aortique par
bioprothése et l’indication de l’implantation « valve in valve » a été posée en raison d’une
20e Journée d’enseignement d’anesthésie et de réanimation. Infirmiers. Infirmier(e)s anesthésistes diplômé(e)s d’état (IADE) 2011
© 2011 AFISAR. Tous droits réservés
3

dysfonction de la bioprothése qui est devenue fuyante ou sténosante. Ces patients sont à
haut risque de mortalité au cours d’une réintervention avec CEC. (Euroscore à 24.5).
En fait les indications de TAVi sont les contre indications à la chirurgie avec
CEC :haut risque de mortalité, antécédents de radiothérapie du thorax, de pontage
coronarien, aorte calcifiée, cirrhose.Le refus de chirurgie n’est pas une indication au TAVI
Il existe néanmoins des contre- indications. Elles sont soit d’ordre anatomique
cardiaque : bicuspidie, taille de l’anneau aortique, implantation basse des coronaires ; ou
liées à l’état clinique du patient : insuffisance mitrale organique, thrombus du VG,
comorbidités, lésions coronaires associées.
Le jugement clinique reste important
c) patients
La population est âgée (81+/-8ans) ,66% ont une pathologie coronarienne, 48%
une insuffisance rénale, 34% une maladie pulmonaire sévère. La fonction ventriculaire
gauche est souvent altérée avec une fraction d’éjection ventriculaire inférieure à 30%.
Euroscore à 24%.
5) Voies d’implantations
a) description
Deux voies d’abord sont régulièrement employées : la voie artérielle fémorale rétrograde
(66%) et la voie antérograde transapicale ventriculaire gauche. (29%) Une troisième voie
d’abord sous clavière peut être utilisée.(5%) Le choix de la voie d’abord dépend de la taille
et de la morphologie des artères ilio-fémorales et de l’aorte ainsi que de la présence de
pathologies thoraciques, comme un antécédent de radiothérapie, de chirurgie cardiaque,
une maladie péricardique, un anévrysme de l’apex ventriculaire gauche, ou une aorte
porcelaine. En l’absence de contre-indications, l’abord artériel fémoral rétrograde est utilisé
en première intention.
L’abord fémoral peut être chirurgical ou réalisé 2 à 3 cm au dessus de l’arcade fémorale
par voie percutanée. Dans l’abord transapical, le chirurgien cardiaque aborde la valve
aortique de façon antérograde après une mini thoracotomie antérolatérale gauche. L’abord
sous clavier est réalisé chirurgicalement, il est le plus souvent gauche.
Il existe des contre indications à la voie fémorale : diamètre iliaque trop petit, aorte
tortueuse, calcification majeure ; pour la voie apicale : patch au niveau du VG, péricardite
calcifiée, BPCO sévère ;
L’existence d’un pontage aorto-coronarien mammaire interne contre indique l’abord sous
clavier.
20e Journée d’enseignement d’anesthésie et de réanimation. Infirmiers. Infirmier(e)s anesthésistes diplômé(e)s d’état (IADE) 2011
© 2011 AFISAR. Tous droits réservés
4

b) prothèses valvulaires
Deux prothèses valvulaires sont disponibles :
La prothèse Edwards-Sapien® constituée de trois feuillets en péricarde bovin suturés sur
un stent métallique. La prothèse est sertie sur un cathéter à ballonnet. Le déploiement est
assuré par gonflage du ballonnet. Tailles de prothèses disponibles : 23 et 26 mm
20e Journée d’enseignement d’anesthésie et de réanimation. Infirmiers. Infirmier(e)s anesthésistes diplômé(e)s d’état (IADE) 2011
© 2011 AFISAR. Tous droits réservés
5
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
1
/
13
100%