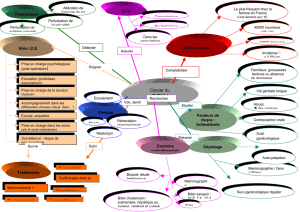
LES EXAMENS (Gynécologique)

LES EXAMENS (Gynécologique)
La consultation gynécologique
Son but est d’explorer les organes génitaux internes et externes et d’évaluer leur fonctionnement.
Interrogatoire
Identification : âge (pour déterminer sa situation), profession, situation familiale.
Etude de la situation : motif de la consultation, date des dernières règles, durée et rythme du
cycle, quantité et durée des règles, leucorrhées…
Etude de la douleur : rythme, irradiante ou non, localisation…
Antécédents familiaux : HTA, diabète, problèmes rénaux, cancer de la sphère génitale…
Antécédents gynécologiques : date de la puberté, troubles sexuels, contraception
Antécédents obstétricaux : grossesses, avortements, IVG, poids de naissance des enfants,
allaitement…
Antécédents généraux : phlébite, HTA, diabète, tabagisme, poids
Examen clinique général
Poids actuel, taille, pilosité, fatigue, TA, pouls
Examen gynécologique
Conditions : période post-menstruelle (muqueuse vaginale) table d’examen gynécologique,
vessie et rectum vide.
Palper abdominal : recherche d’une douleur ou d’une tumeur
Examen des organes génitaux externes :
Examen au spéculum : spéculum à valves solidaires de Cusco ou à valves indépendantes de
Collin. Vérification de l’état des muqueuses du vagin et du col. Pince de Pozzi, permet de
nettoyer le col en présence de sécrétion.
l’ectropion : maladie gynécologique visible à l’œil nu (dépassement de la
muqueuse de l’endocol sur exocol = anomalie de positionnement de la muqueuse de
l’endocol)
le Kyste de Néboth : poussée de la muqueuse de l’exocol sur celle de l’endocol
en cas d’ectropion qui bouche alors les glandes, ce qui forme un Kyste (ré-
épithélialisation de l’ectropion)
Le toucher vaginal : associé à un palper abdominal, il permet d’explorer le col (ferme et
régulier), l’utérus, et les ovaires.
L’examen des seins : symétrie, déformation, irrégularité, anomalie de l’aréole. Palpation quart
par quart. Recherche des ganglions du creux axillaire.
Les examens complémentaires
L’équilibre hormonal
La courbe thermique : (3 mois minimum) indiquée lors des troubles du cycle et permet de guider
les dosages hormonaux (bilan de stérilité). C’est la prise de température par voie rectale ou
vaginale, à la même heure, avant de se lever, avec le même thermomètre. Le résultat doit être
écrit sur une courbe accompagnée de tous les éléments (glaire, seins, sentiment d’infection locale
autre).
Les dosages hormonaux :
-Dosage plasmatique des hormones ovariennes et hypophysaires
-Test au GnRH : injection de l’hormone et dosage de FSH et LH
-Test au citrate de Clonifène : produit qui induit des ovulations (2cpr/j pdt 5j au début du cycle)
puis dosage de FSH, LH, œstrogène et progestérone pendant le cycle.
Les taux d’hormones sont augmentés par rapport au résultat avant stimulation.
-Dosage de la prolactinémie : hormone responsable de la production de lait après l’accouchement.

Les examens de dépistage
Le frottis cervico-vaginal : prélèvement des cellules desquamées au niveau du col en vue
d’une étude histologique à la recherche d’un cancer en évolution. C’est un examen
d’orientation qui s’effectue tous les deux ans pour une femme en période d’activité sexuelle
jusqu’à 65 ans et tous les ans s’il y a signes de lésions pré-cancéreuses, si les rapports sexuels
sont fréquents, si les partenaires sont multiples ou s’il y a des affections génitales à répétition.
Il est réalisé à l’aide d’une spatule ou d’un écouvillon, disposé sur une lame et fixé ou dans un
liquide. Il est réalisé dans une période d’un mois après tout traitement et il est préférable
d’éviter les rapports sexuels dans une période de 24h avant le prélèvement. Les résultats sont
obtenus 10 jours après :
Grade1 : ttt par ovule anti-infectieux pdt 1 mois puis 2ème frottis
Grade 2 et 3 : recherche plus approfondit avec d’autres examens :
-Test au lugol de Lam Schiller qui recherche la présence de glycogène (coloration
jaune +tive ou –tive) Si on observe des zones lugol –tives on pratiquera une Colcoscopie
-Colcoscopie : loupe permettant la visualisation du col et la localisation d’une lésion et
de décider la réalisation ou non d’une biopsie. Observation de tâche rose framboisée brillante
(éctropion) tâches jaunâtre, blanchâtre (manque d’imprégnation oestrogénique) mosaïque
avec zones blanchâtres à contours nets avec point rouge (base de leucoplasie= zones pré-
cancéreuses) aspect franchement anormal avec zones congestionnées avec relief et
vascularisation anarchique saignant au contact (signe de gravité)
Les examens diagnostic
-Les prélèvements pour diagnostic de tumeur gynécologique
-La biopsie du col de l’utérus (la biopsie localisée à la pince/le curetage biopsique de
l’endocol/ l’éléctro-résection à l’anse diathermique/la cônisation sous AG)
-Le curetage biopsique endométrial (ttt pour ouverture du col)(complications :
synéchies)
- Les prélèvements pour rechercher des infections vaginales
Indications : prurit, leucorrhées, g de MST chez le partenaire
Germe recherchés : chlamydiae, papilloma virus, herpès, mycoplasme.
Les résultats guideront le traitement.
-Etude de la morphologie de l’appareil génital
-L’échographie utérine : elle permet de visualiser l’appareil génital grâce aux ultra-
sons par voie abdominale ou par voie endovaginale. Elle peut être associée à un doppler pour
observer la vascularisation.
Conditions : fenêtre échographique (vessie pleine), graisse gênante, fausses image en cas de
gaz intestinaux. Pour remplir la vessie il faut boire 1 litre d’eau dans l’heure précédent
l’examen.
Indications : g des tumeurs pelviennes, exploration de la cavité utérine dans le cas de
métrorragie et surveillance des ovaires.
-L’hystéroscopie : observation de la cavité utérine grâce à l’injection d’un gaz (CO2)
ou de liquide (glycocol) pour distendre la cavité sous AG.
Indications : g et localisation d’une tumeur de l’endomètre, permet de visualiser les polypes
ou myomes sous muqueux.
Contre-indications : grossesse et infections
Préparation à l’examen : ttt pour l’ouverture du col et antispasmodique, toilette génitale
(bétadine gynécologique)
Si un geste est fait pendant cet examen on parle d’hystéroscopie de contact
-L’hystérosalpingographie : radiographie des trompes et de l’utérus avec injection à
travers du col d’un produit de contraste hydrosoluble. Cet examen est réalisé entre le 6ème et le
10ème jour du cycle.

Indications : *bilan de stérilité pour préciser s’il y a des malformations utérines et des
lésions tubaires.
*bilan des hémorragies utérines (fibromes, cancers, polypes)
*en cas d’avortement à répétition
Contre-indications : grossesse et infections, allergie à l’iode, risques de complications
infectieuses.
Préparation de la personne : prise de RDV le premier jour des règles, explication de l’examen
(éviter les malaises vagaux) antalgiques et antispasmodique la veille et avant l’examen, vessie
et rectum vidés.
Surveillance : apparition des douleurs (liquide injecté trop vite ou en trop grande quantité)
surveiller les signes annonçant un malaise et les signes d’allergies
-La sono-hystérographie : se pratique en injectant un liquide stérile dans l’utérus et en
réalisant une échographie vaginale (Cf : l’hystérosalpingographie)
-La cœlioscopie : endoscopie de la cavité pelvienne préalablement distendue par un
pneumo-péritoine au CO2 . Sous AG, qui permet de voir tous les organes du petit bassin
(ovaires, trompes, utérus…)
Indications : *visée g : douleur pelvienne inexpliquée (endométriose, grossesse extra-
utérine…), malformations, tumeurs pelviennes de nature indéterminée, bilan de stérilité.
*visée thérapeutique : insufflation tubaire, injection d’antibiotique, ponction
des kystes de l’ovaire, ttt d’une GEU, ligaturation des trompes.
Contre-indications : Antcd de péritonite, insuffisance respiratoire ou période d’infection
pulmonaire, problèmes cardiaques, grossesse.
Risques : passage du CO2 dans la circulation (ttt par caisson hyperbare) dépression
respiratoire ou cardiaque, embolie gazeuse, hémorragie lors de la lésion d’un vaisseau à
l’occasion d’un geste thérapeutique.
Préparation de la personne : 48h d’hospitalisation, explication, bilan pré-opératoire (RP, ECG,
bilan de coagulation, NFS, groupage), bilan clinique (constantes, sat…), asepsie de la peau
(douche pré-opératoire + cycle bétadiné au niveau de l’ombilic, tonte et toilette génitale
antiseptique)
Déroulement : position de Trendelenburg (tête en bas) => douleur aux épaules.
Surveillance post-opératoire :*risques liés à l’anesthésie
*risque cardio-respiratoire
*risque de douleurs
*risque hémorragique
*risque infectieux
Le premier levé est effectué le soir même ou le lendemain matin, sortie dans les 24 à 72
heures, ablation des fils le 4ème jour, éviter les bains pendant 15 jours.
1
/
3
100%