Modèle de charte de fonctionnement intervention ML en

1
Logo établissement
Charte portant sur les conditions d’intervention des
Médecins Libéraux en secteur sanitaire
(médecine/SSR/LISP)
Centre Hospitalier
adresse
MODELE

2
PREAMBULE
Cette charte a pour but de préciser les fonctions du médecin généraliste dans le cadre du
centre hospitalier XXXXXXXX.
Les fonctions du médecin généraliste sont le premier recours, la prise en charge globale, la
continuité des soins, la coordination des soins et le rôle de la santé publique.
La charte de fonctionnement d’une structure hospitalière est un document qui décrit son
organisation interne, son fonctionnement et qui a valeur de règlement intérieur.
La charte de fonctionnement d’une structure hospitalière a un double intérêt :
C’est une référence des droits et des devoirs de chacun. A ce titre, elle a valeur de
règlement intérieur. En ce sens, les règles qu’elle fixe constituent un cadre de travail
sécurisant et équitable pour tous.
C’est un document d’appui pour les responsables de la structure chargés de faire
respecter les règles communes de fonctionnement
REGLEMENT PROPRE AU CENTRE HOSPITALIER XXXXXXXX
1 – Engagement du Centre Hospitalier
L’établissement s‘engage à présenter au médecin traitant :
- le projet d'établissement et, en lien avec les médecins coordonnateurs, le projet
de soins et les protocoles de soins qui s'y rapportent ;
- le rôle et les missions du pharmacien chargé de la gérance de la pharmacie à
usage intérieur (PUI);
- toutes notes ou directives adressées par les autorités sanitaires et publiques
intéressant le médecin traitant.
L’établissement s'engage à faciliter l'accès et l'intervention du médecin traitant en :
- assurant la conservation des dossiers médicaux et de soins des patients et leur
accessibilité, y compris en cas d'urgence, dans des conditions propres à assurer leur
confidentialité par des modalités pratiques dont il donne la description.

3
- mettant à disposition du médecin traitant les informations nécessaires au suivi
médical du patient par une transmission ou un contact avec le médecin
coordonnateur ou un membre de l'équipe soignante.
- lui transmettant la liste des médicaments et dispositifs médicaux ou produits
diététiques dans chaque classe pharmaco-thérapeutique à utiliser
préférentiellement (livret thérapeutique).
2 – Engagement du médecin libéral en médecine/SSR/LISP
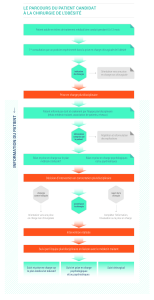
Toute admission de patients hospitalisés en médecine/SSR/LISP sera validée par le médecin
coordonnateur de l’établissement soit directement soit par un appel sur le portable 06
a – L’admission et le projet de soins en service de médecine/LISP
Le patient arrivera avec son courrier d’admission (Annexe n°1) comportant :
- Le motif d’admission
- Les antécédents et les diagnostics associés
- La conduite à tenir (traitement/bilans/examens/surveillance….)
La validation de l’entrée en service de médecine sera effectuée, sauf cas exceptionnel,
dans la journée suivant l’admission par le médecin coordonnateur.
L’entrée comportera un projet de soins dont le suivi sera réévalué dans les 3 jours et le
projet revu lors de la visite du lundi avec l’IDE dédiée à la visite, en lien avec le médecin
coordonnateur qui validera les orientations de la prise en charge du patient.
b-l ‘admission et le projet thérapeutique en SSR
le patient arrivera avec son courrier d’admission ou compte rendu d’hospitalisation
comportant :
- Le motif d’admission
- Les antécédents et les diagnostics associés
- Le traitement
- L’examen clinique
- Les bilans réalisés
La validation de l’entrée en SSR sera effectuée, sauf cas exceptionnel, dans la journée de
l’admission, l’entrée comportera un projet thérapeutique qui posera les orientations de la
prise en charge du patient.
Le projet thérapeutique est élaboré et formalisé par l’équipe pluridisciplinaire
(médecin, paramédicaux, équipe soignante) dans les premiers jours de l’hospitalisation,

4
délai qui est variable selon les pathologies, et dans tous les cas au moins dans les 4
premiers jours de l’hospitalisation.
Il contient les éléments suivants :
- Un bilan médical d’entrée
- Un bilan d’autonomie dans les 72 heures
- Un bilan rééducatif dans les 72 heures
- Un bilan sur l’état psychologique
- Un bilan social et une rencontre avec les familles et les aidants
La prise en charge des problèmes rééducatifs et l’organisation du retour à domicile
sont facilités par l’intervention d’une ergothérapeute et d’une assistante sociale
Le projet thérapeutique pluridisciplinaire devra être mis en place après concertation
de l’équipe et mettant le patient et sa famille au centre de ce projet.
A cette fin, un staff pluridisciplinaire (cadre, soignants, kinésithérapeute, ergothérapeute,
psychologue, diététicienne, assistante sociale) est mis en place hebdomadairement.
Si cette réunion pluridisciplinaire ne peut concrètement être mise en place, la synthèse des
bilans et des projets sera soumise au médecin traitant dans le cadre d’une rencontre
organisée (rendez-vous) par le cadre de Santé qui y associera les intervenants prioritaires
dans la prise en charge du patient .
Le projet thérapeutique débouchera sur le déroulé prévisionnel de la prise en charge
du malade en termes d’objectifs, d’actions, de moyens et de durée. Une estimation de la
durée prévisible du séjour sera posée dès le premier staff par la mise en commun des
évaluations faites par chacun des acteurs de l’équipe pluridisciplinaire en fonction de la
pathologie et du contexte psychologique et social.
Le suivi régulier du projet thérapeutique comportera une actualisation du dossier
informatique mentionnant les observations cliniques du médecin quand l'état de santé du
patient se modifiera ou quand la thérapeutique sera changée.
Ce projet sera réévalué autant que besoin, lors des staffs et à la fin de l’hospitalisation. La
sortie du patient est conditionnée par l’évaluation finale du projet thérapeutique.
La coordination des soins :
Le médecin généraliste réalise une grande partie des actes médicaux, mais l’état de santé
du patient peut nécessiter le recours à d’autres intervenants que le médecin traitant
habituel. La synthèse de ces différentes interventions, la circulation de l’information et
l’utilisation cohérente des circuits de soins exigent l’existence d’un dispositif de
coordination
.

5
b – La préparation de la sortie
La sortie sera discutée et préparée dès que possible notamment dans le cadre des staffs
hebdomadaires (au cours desquels le médecin traitant pourra être présent) et aussi, si
besoin, au cours de réunion avec la famille, le cadre, l'assistante sociale, les structures
d'aval et le médecin traitant et (ou) le médecin coordonnateur.
c – La sortie
Le bilan final (compte rendu d’hospitalisation) sera formalisé dans le dossier patient par le
médecin référent de la prise en charge hospitalière.
La sortie du patient devra être accompagnée d'un courrier de sortie, correspondant au
résumé du séjour complété des ordonnances de sortie (médicaments, IDE, AS, rééducation)
et du bon de transport si nécessaire.
Le Compte rendu d’hospitalisation sera envoyé dans les 8 jours.
d – Les soins palliatifs
La prise en charge des patients en soins palliatifs est assurée en relation et avec l’accord du
médecin traitant par un binôme médecin et IDE réfèrent soins palliatifs. Des staffs soins
palliatifs sont organisés 2 fois par mois en présence de l’équipe pluridisciplinaire (médecin,
psychologue, diététicienne).
e – La fin de vie
Le médecin traitant mettra en œuvre les moyens d’un accompagnement adapté, et en
concertation avec l’équipe pluridisciplinaire en prévoyant un protocole pour la nuit, les we
et jours fériés
f – La tenue du dossier patient
La continuité de soins se construit sur une succession d'actes. Chacun de ses actes se limite
à un temps, mais s’inscrit dans la durée.
Le dossier médical est l’indispensable outil de la continuité des soins. Il mémorise les
données importantes de l’histoire médicale des patients. Il facilite la coordination des soins
lorsque plusieurs intervenants sont consultés. Cette cohérence de soins nécessite la
personnalisation et la constance de la relation soignante.
Afin de répondre aux critères de la HAS (Haute Autorité de Santé) relatifs au dossier
patient, et afin de relever l’activité médicale de manière exhaustive et dans la perspective
de la mise en œuvre du DMP (Dossier Médical Personnel), l’ensemble des informations et
observations utiles à la prise en charge du patient devront être tracées dans le dossier.
 6
6
1
/
6
100%