ARRET CARDIO.le mien

Consensus mis à jour par le Dr GALLARDO septembre 2008
1
ARRET CARDIO-RESPIRATOIRE DE
L'ADULTE
LES MESSAGES
* Une hypovolémie profonde peut se traduire par une bradycardie.
* Réanimation cardio-pulmonaire de base (RCP) : voir Algorithme.
Garder à l'esprit qu'une perfusion coronaire adéquate, en minimisant les interruptions de
MCE, est un facteur de succès de la R.C.P.
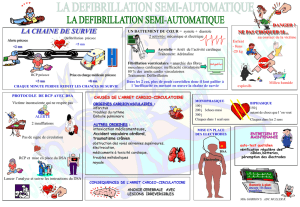
* DEFIBRILLATION :
- Les défibrillateurs à onde biphasique doivent être préférés : efficacité égale ou
supérieure à l'onde monophasique, moindre dysfonctionnement myocardique. L'intensité du
choc est le plus souvent déterminée par le défibrillateur (< 200 joules, fonction de
l'impédance trans-thoracique).
- Pour les défibrillateurs à onde monophasique, administrer tous les chocs à 360 joules
(une électrode sous claviculaire droite, une à l'apex). Ne pas oublier le gel de contact.
- Les défibrillateurs semi-automatiques (DSA) sont des appareils très performants dans
la reconnaissance d'une FV/TV avec une bonne sensibilité de détection.
* ACCES VASCULAIRE :
- A envisager dans un second temps, après début de la R.C.P.
- Préférer une voie veineuse périphérique. L'injection d'un médicament est suivie par
un bolus de sérum physiologique. Elle permet un remplissage vasculaire. Elever le bras
pendant 10 à 20 secondes après un bolus de médicament, facilite la distribution centrale du
médicament.
- La voie intra osseuse (IO) est une excellente alternative à la voie IV, permettant le
remplissage vasculaire (poche de contre-pression) et l'injection de médicaments (bolus ou
IVSE), ponction à la face antéro-interne du tibia au niveau de la tubérosité tibiale, au mieux à
l'aide d'un dispositif adapté type BONE INJECTION GUN.
- La voie intra-trachéale peut être utilisée en cas d'impossibilité d'abord vasculaire
(résorption démontrée de l'Adrénaline, de l'Atropine, de la Lidocaïne et de la Naloxone).
Posologie IT : 2 à 2,5 fois la posologie IV. Dilution dans 5 à 10 ml de sérum physiologique.
MCM introduit par l'intermédiaire d'une sonde d'aspiration trachéale fine jusqu'à la carène.

Consensus mis à jour par le Dr GALLARDO septembre 2008
2
* VASOPRESSEURS, anti-arythmiques et traitements non spécifiques.
- ADRENALINE : injecter 1 mg toutes les 3' à 5'. Des doses plus importantes ne sont
indiquées que dans les intoxications au Bétabloquants et aux inhibiteurs calciques.
- VASOPRESSINE : Desmopressine (MINIRIN) ou Terlipressine (GLYPRESSINE) :
puissant vasoconstricteur. Pas de bénéfice démontré dans la prise en charge de l'arrêt
cardiaque. Certains l'utilisent à la dose unique de 40ui en remplacement de la première ou
deuxième dose d'Adrénaline.
- ATROPINE : peut être utilisée dans les asystoles et les dissociations électro-mécaniques
lentes (activité ECG sans pouls), toutes les 3' à 5' sans dépasser 3 mg.
- AMIODARONE (Cordarone) : recommandée dans les TV/FV réfractaires à la dose de
300 mg IV lente.
- LIDOCAINE : alternative à l'Amiodarone, utilisée à la dose de 1 mg/kg (flacon de
Xylocaïne non adrénalinée à 2 % : 20 ml diluer à 40 ml) dose renouvelable. Toutes les 5' sans
dépasser 3 mg/kg (3 doses). L'association de 2 antiarythmiques n'est pas recommandée.
- SULFATE DE MAGNESIUM : utilisé dans les torsades de pointes à la dose de 1-2 g en IV
sur 5' à 10'.
- BICARBONATE DE SODIUM : indications restreintes : hyperkaliémie, acidose
métabolique pré-existante, intoxication aux tricycliques. Posologie 1 meq/kg, au mieux
guidée par les gaz du sang.
- LE CHLORURE DE CALCIUM (Cacl2 10 % = 100 mg/ml) indications limitées :
hyperkaliémie menaçante, intoxication aux anti-calciques, hypocalcémie ionisée, transfusions
multiples. Posologie : 8 à 16 mg/kg à adapter à la mesure du calcium ionisé.
* SITUATIONS PARTICULIERES
- Traumatologie : penser aux traitements associés : drainage des épanchements
pleuraux, hémostase endovasculaire ou chirurgicale ...)
- Arrêt cardiaque et incendie : penser à l'intoxication aux cyanures (antidote : vit B12
= Cyanokit®)
- Noyade : rechercher une lésion du rachis cervical (plongeon) vidange de l'estomac
(dilatation aiguë). Attention aux hypothermies sévères.
- Arrêt cardiaque et hypothermie : si hypothermie sévère < 30°C : débuter la R.C.P. de
base, un choc unique indiqué.
Si TV/FV (ne rechoquer qu'après réchauffement au delà de 30°C) pas de traitement à injecter
tant que la température < 30°C). Réchauffement interne.

Consensus mis à jour par le Dr GALLARDO septembre 2008
3
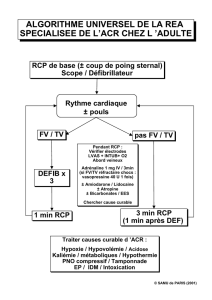
ALGORITHMES
REANIMATION CARDIO PULMONAIRE (RCP) DE BASE
Pas de mouvement ou de réponse aux ordres simples
↓
ALERTE : collègues
↓
Libération des voies aériennes supérieures. Evaluer la ventilation
↓
Si absence de ventilation : donner 2 insufflations (+ Sellick). Oxygénothérapie
↓
Evaluer le pouls sur 10 s
→
1 ventilation /5 à 6 s et
réévaluer le pouls /2 mn
↓
Massage cardiaque : cycles de 30 compressions /2 vent. jusqu'à l'arrivée d'un défibrillateur
et/ou reprise de la ventilation, conscience et/ou mouvements de la victime.
Fréquence MCE : 100 compressions/mn ↓
Pose défibrillateur DSA.
↓
Analyse du rythme cardiaque
↙ ↘
CHOQUABLE NON CHOQUABLE
Donner un choc, puis
reprendre la RCP
immédiatement pendant 5
cycles de 30 compressions/2
ventilations, soit 1'30"
Reprendre la RCP immédiatement pendant 5
cycles de 30/2. Analyse du rythme tous les 5
cycles. Poursuivre la réanimation jusqu'à la
reprise de la ventilation et/ou conscience et/ou
mouvement de la victime.

Consensus mis à jour par le Dr GALLARDO septembre 2008
4
DANS LES SUITES
RECHERCHE ETIOLOGIQUE :
Si cause non évidente :
Coronarographie si anomalies E.C.G. évocatrices.
Angioscanner thoracique et TDM cérébrale si coronaro normale ...
TRAITEMENT SYMPTOMATIQUE : HYPOTHERMIE THERAPEUTIQUE
A visée neuroprotectrice.
Efficace pour les A.C.R. ayant comme tracé initial une FV.
Elargissement des indications à l'ensemble des étiologies des ACR extra-hospitaliers.
Induite à l'admission avec un objectif de 32°C-34°C et maintenue pendant 12-24 h.
EVOLUTION ET FACTEURS PRONOSTIQUES
Il n'existe pas de test diagnostique qui permette de prédire précocement (moins de 3 jours)
le pronostic neurologique d'un coma post-anoxique.
Des arguments cliniques et paracliniques permettent d'étayer le pronostic, au cours de la
première
semaine d'évolution.
CRITERES PREHOSPITALIERS
Pas de valeur pronostique suffisamment spécifique pour prédire l'évolution.
Rythme initial : FV meilleur pronostic que Asystolie et Rythme sans pouls.
Etiologie : origine cardiaque meilleur pronostic qu'arrêt anoxique.
Présence d'un temoin lors de l'A.C.R.
Durée du No-Flow (durée de l'ACR sans RCP).
Durée du Low-Flow (durée de la RCP).
CRITERES HOSPITALIERS
Cliniques :
- J0 à J3 : l'absence de réflexe du tronc, une mydriase bilatérale, des crises convulsives ne sont
pas pronostiques.
- J7 : l'absence d'ouverture des yeux à la stimultation nociceptive, de réponse motrice à la
nociception, de réponse motrice adaptée, de réflexe des paires crâniennes, de réflexe pupillaire,
de persistance de crises convulsives malgré un traitement bien conduit, sont prédictifs d'une
évolution neurologique défavorable.
Paracliniques : EEG plat ou Burst suppressions à J7 : défavorable.
Potentiels évoqués somesthésiques.
▲ AVANT LE DELAI DE 7 JOURS, UNE PRISE EN CHARGE MAXIMALISTE EST
JUSTIFIEE. *
* Bien sur, selon antécédents du patient.
Références : PROTOCOLES MAPAR 2007

Consensus mis à jour par le Dr GALLARDO septembre 2008
5
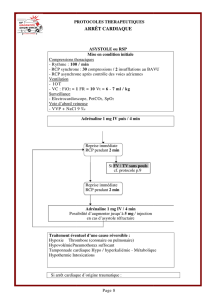
ALGORITHME
REANIMATION SPECIALISEE
1
ARRET CARDIAQUE :
Algorithme RCP de base
Administrer de l'oxygène
Pose du défibrillateur
↓
3 2 9
TV/FV
←
Analyse du rythme
cardiaque
→
Asystole/Dissociation
Electromécanique
↓ ↓
4
↓
10
↓
5
↓ ↴
6
↓
↓
v ↓
12 ↔ 13
↓
7 13
→
↓
8
RCP = 30 compressions/2 ventilations
5 cycles = 1'30
Eviter hyperventiltaion
IOT dès que possible :
MCE continu sans pause. 8-10 ventilations/mn.
Evaluation pouls par 2 mn
Rechercher et traiter pathologies suivantes :
(6 H, 5T) : hypovolémie, hypoxémie, hydrogène
(acidose)hydo/hyperkaliémie, hypoglycémie,
hyporthermie. Toxine(intoxication), tamponade,
tension (pneumothorax),thrombosis (pulmonaire,
cardiaque, trauma).
Asystolie : aller case 10
Si activité électrique :
prendre le pouls : case 10 si
absent
Si pouls, débuter réa post-
arrêt
Donner un choc électrique externe : DSA =
120 - 200j
Reprendre la RCP de base sans délai
Reprendre 5 cycles de RCP
(30/2) 1'30
Si voie IV/IO = vasopresseurs
Adrénaline 1 mg IV/IO
toutes les 3'à 5' ou
Vasopressine 40ui en
remplacement 10 doses
adrénaline
Atropine 1 mg IV/IO par 3' à
5' si asystole ou dissociation E.
M. lente
Analyse du rythme cardiaque
Analyse du rythme cardiaque
11
Donner un CEE :
DSA 200 J
Reprendre la RCP sans délai. Si
voie veineuse ou intra-osseuse (IO)
Vasopresseurs avant/après choc :
Adrénaline 1 mg IV ou IO par 3' à 5'
(3 mg ds 10 ml SP en IT = moins
efficace) ou
Vasopressine (40) ui en IV
(remplace 1ère dose d'Adrénaline
(peu employée)
Analyse du rythme cardiaque
. Donner un CEE
DSA 200 J
. Reprendre RCP sans délai
. Antiarythmiques /
- Amiodarone 300 mg IV/IO
(+ 150 mg max) ou :
- Lidocaïne 1 mg/kg IV/IO
(+ 0,5 mg/kg. maxi = 3 mg/KG°
- Magnésium 1-2 g IV/IO
Si torsades de pointe
. Après 5 cycles de RCP (1'30)
Retour case 5
FV/TV
case 4
 6
6
1
/
6
100%