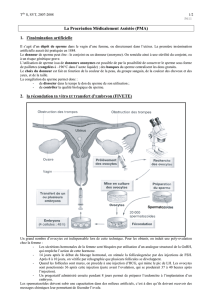
Interprétation spermoculture : guide médical

informations biologiques
N°40 - DECEMBRE 2001
Quoi de neuf, Docteur ?
Interprétation des résultats de la spermoculture
INTRODUCTION
L’interprétation des résultats de la spermoculture ne pose pas
de problèmes particuliers en ce qui concerne les bactéries
pathogènes obligatoires (Chlamydia trachomatis, Neisseria
gonorrhoeae). Par contre, il n’existe pas de consensus pour
interpréter la présence de bactéries banales dans le sperme dans
la mesure où l’éjaculât peut être contaminé lors du prélèvement
par masturbation.
OBJECTIFS DE LA SPERMOCULTURE
L’examen bactériologique du sperme a pour but :
-Le diagnostic d’une infection génitale haute (orchi-
épididymite, prostatite).
-Le contrôle de qualité du sperme dans le cadre de la
fécondation in vitro et du don de sperme en vue d’une
insémination artificielle (IAC). La spermoculture vise alors à
rechercher des germes qui pourraient contaminer les milieux
de cultures embryonnaires ou bien qui pourraient entraîner des
infections chez la femme à l’occasion d’une insémination avec
sperme de donneur.
-La recherche d’une étiologie bactérienne suite à l’altération
des paramètres spermatiques ou à une leucospermie.
BACTERIOSPERMIE ET PARAMETRES DU SPERMOGRAMME
La présence de germes dans le sperme (bactériospermie) a une
incidence sur les caractéristiques du spermogramme qui reste
imprécise.
In vitro, l’introduction expérimentale de bactéries (E. coli,
mycoplasmes, streptocoques) dans le sperme perturbe la
mobilité des spermatozoïdes par un possible phénomène
d’adhérence bactérienne dont le mécanisme intime reste à
définir. L’hétérogénéité des résultats obtenus in vivo, démontre
la nécessité de confirmer ces données expérimentales.
D’autre part, la présence de bactéries dans les voies génitales
peut entraîner un phénomène d’activation des leucocytes qui,
en relarguant des médiateurs chimiques, vont entraîner une
réaction inflammatoire et une altération de la qualité du
sperme. Le processus peut évoluer vers la sclérose des voies
excrétrices responsable d’obstructions post-infectieuses.
Plusieurs auteurs ont aussi montré qu’il existe une relation
entre les infections du tractus génital et la formation d’Ac anti-
spermatozoïdes.
Une oligospermie avec leucospermie, une chute de la mobilité
des spermatozoïdes (asthénozoospermie), une vitalité diminuée
(nécrozoospermie), la présence de nombreux spermatozoïdes
avec un flagelle enroulé ou encore une viscosité anormale du
sperme doivent faire rechercher une infection à bas bruit des
voies génito-urinaires par les germes banaux. Aucune de ces
anomalies n’est cependant spécifique d’une infection
bactérienne.
CONDITIONS DE REALISATION DE LA SPERMOCULTURE
Le sperme peut être contaminé lors du prélèvement par
masturbation. Les germes mis en évidence dans l’échantillon
de sperme peuvent provenir :
-soit du liquide séminal, révélant une infection latente ou
patente de l’appareil génital (ce sont ces germes qui nous
intéressent et qui justifient la mise en œuvre d’un traitement)
-soit d’une contamination par la flore présente au niveau du
tiers distal de la muqueuse urétrale
-soit d’une souillure par la flore cutanéo-muqueuse du gland,
de la zone périgénitale ou des mains.
La nécessité d’un nettoyage soigneux du gland et des mains,
pour le recueil du sperme, paraît donc indispensable. Même si
le réceptacle est stérile et la désinfection correcte, il n’est pas
possible d’avoir la certitude qu’aucune faute d’asepsie ne sera
commise lors du recueil. Il est bien évident que le recueil de
sperme lors d’un rapport interrompu n’est pas du tout
satisfaisant. Un protocole de prélèvement est proposé en
annexe.
Un prélèvement bien fait et bien expliqué améliore
significativement la spécificité de la spermoculture avec une
diminution du nombre de cultures ininterprétables et une
augmentation du nombre de cultures stériles.
Pour pouvoir discriminer les germes provenant de l’urètre de
ceux du sperme, la plupart des auteurs préconisent l’étude
bactériologique conjointe systématique d’une miction réalisée
au laboratoire avant le recueil de l’éjaculât.

Un délai d’abstinence doit être conseillé (2 à 5 jours) mais
l’analyse est possible sans ce délai; le recueil doit se faire à
distance d’un traitement antibiotique.
NOMENCLATURE DES ACTES DE BIOLOGIE MEDICALE
Spermoculture Cotation : B120 soit 23.40€
« Outre les recherches incluses dans la cotation forfaitaire,
l’examen comprend la numération par ml de chaque espèce
bactérienne isolée dont les mycoplasmes. »
La recherche de Chlamydia trachomatis est effectuée
uniquement sur prescription explicite.
REALISATION DE L’ANALYSE
Analyse cytobactériologique du premier jet urinaire
Certains auteurs conseillent de traiter en parallèle sperme et
urine afin de pouvoir comparer la quantité de germes entre les
2 prélèvements. On peut ainsi évaluer la flore initiale urétrale
et optimiser l’exploitation des résultats.
Analyse cytobactériologique du sperme
Numération des leucocytes
Le seuil retenu pour parler de leucospermie est de 10
6
polynucléaires/ml de sperme.
La leucospermie a surtout une valeur indicative ; elle peut être
révélatrice soit d’une infection soit d’un processus
inflammatoire (lithiase prostatique, séquelles d’infection,
abstinence trop longue).
Une leucospermie ne peut être prise en compte que si la
coloration à la peroxydase a été effectuée ; elle permet de
différencier les polynucléaires neutrophiles des cellules rondes
germinales.
Examen entre lame et lamelle et coloration de Gram
L’examen cytologique a l’état frais sera orienté sur la
recherche de levures ou de parasites (Trichomonas vaginalis).
La coloration de Gram permettra d’observer Neisseria
gonorrhoeae, les levures (Candida albicans), les coccis à
Gram positif ou les bacilles à Gram négatif.
Sur le plan technique, il faut noter que la coloration de Gram,
faite directement sur le sperme, est difficile à lire.
Mise en culture et numération des germes
La mise en culture doit s’accompagner d’une estimation
quantitative des germes comme le précise la nomenclature des
actes de Biologie Médicale. La numération des germes permet
de définir le seuil de pathogénicité.
Le sperme est ensemencé après dilution dans une solution de
Ringer ou de sérum physiologique afin de réduire son pouvoir
bactéricide. L’ensemencement doit être réalisé impérativement
à l’oese calibrée.
La mise en culture se fait au moins sur gélose au sang cuit
additionné de vitamines, incubée sous CO
2
pour la recherche
des germes banaux à 48 heures.
Des milieux pour mycobactéries peuvent être utilisés pour
diagnostiquer une épididymite ou une prostatite à
Mycobacterium tuberculosis.
Pour les mycoplasmes (Ureaplasma urealyticum (UU),
Mycoplasma hominis), la culture est réalisée en milieu liquide
et l’évaluation de leur croissance se fait de manière semi-
quantitative par quantification des Unités Changeant de
Couleur (UCC) : absence et taux faible < 10
3
UCC/ml – taux
fort > 10
4
UCC/ml.
Identification et antibiogramme
Une identification et un antibiogramme sont réalisés en
fonction du résultat de la numération des germes et/ou des
espèces bactériennes isolées.
Le caractère monomorphe des cultures est en faveur d’une
infection, de même la présence de certaines espèces,
nouvellement reconnues, comme Corynebacterium seminale.
Une flore banale peut être responsable d’un état infectieux
chronique chez le patient hypofertile.
Recherche de Chlamydia trachomatis
Elle doit être réalisée de manière systématique étant donné la
paucisymptomatologie liée à cette infection. Elle doit être
demandée explicitement sur l’ordonnance. La technique par
PCR (réaction de polymérisation en chaîne) qui permet de
révéler l’ADN de Chlamydia trachomatis est la plus adaptée
pour ce type d’échantillon, bien que l’on note la présence
d’inhibiteurs d’amplification dans 5 à 10% des prélèvements. Il
est donc indispensable de disposer d’un témoin d’amplification
dans le test.
La culture cellulaire est souvent difficile du fait de la toxicité
du liquide séminal.
INTERPRETATION DES RESULTATS
Le sperme est un liquide biologique normalement stérile.
En dehors de toute symptomatologie clinique, localiser
l’origine des bactéries trouvées dans l’éjaculât pose un
problème difficile qui n’est pas totalement résolu.
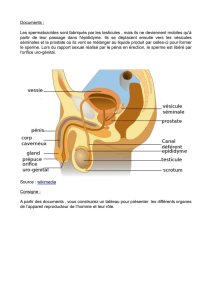
Rappel sur la flore urétrale
On retrouve au niveau de l’urètre (tiers distal) une flore
comparable à celle de la peau et des muqueuses de l’homme,
avec des staphylocoques constituant l’essentiel de la flore
résidente, mais également des espèces comme :
Propionibacterium acnes, Corynebacterium, Streptococcus sp,
Acinetobacter sp, Micrococcus, Candida albicans,
Brevibacterium et les entérobactéries. Cette flore s’associe à
des germes habituellement retrouvés au niveau de la flore
vaginale comme Lactobacillus.
La présence d’Ureaplasma urealyticum et Gardnerella
vaginalis en faible quantité est en faveur d’un portage sain de
ces bactéries.
Seuils de pathogénicité
Dans le cas d’isolement de bactéries pathogènes obligatoires
type Chlamydia trachomatis ou Neisseria gonorrhoeae, ou
encore dans le cadre d’une prostatite, l’interprétation des
résultats ne pose pas de problèmes particuliers.
Par contre, chez le sujet asymptomatique, dans le cadre, par
exemple, du contrôle de la stérilité d’un sperme avant une IAC,
l’interprétation est beaucoup plus délicate.
Le seuil de 10
3
bactéries/ml d’éjaculât retenu par l’OMS en
1992 apparaît trop faible pour un prélèvement colonisé. .
De nombreux auteurs proposent des seuils plus élevés (cf
article de VIRECOULON et al. « spermoculture chez l’homme
asymptomatique : à propos de 250 cas », Andrologie (2001),
11, n°2, 49-55).
L’auteur cité plus haut, propose les seuils suivants :
*
pour les entérobactéries, les entérocoques et les streptocoques
béta-hémolytiques (espèces potentiellement pathogènes) qu’il
soit ou non associé à UU, un seuil de 10
4
UFC/ml est retenu.

Dans ce cas, il est nécessaire de traiter le germe si l’on est sûr
de la qualité du prélèvement. L’antibiogramme est alors réalisé
systématiquement.
*
un seuil de
10
5
UFC/ml est proposé pour les autres germes
banaux appartenant aux flores cutanée, buccale et fécale :
Gardnerella vaginalis, Corynebacteruim sp., streptocoques
non groupables, staphylocoque à coagulase négative, Candida
sp. (espèces à faible pouvoir pathogène) sans association avec
UU. Si la culture est pure, il faut traiter selon le contexte, par
exemple au vu des anomalies du spermogramme, telles les
asthénozoospermies pures.
*
Ureaplasma urealyticum > 10
4
UCC/ml, en association ou
non avec un germe banal en quantité > 10
3
UFC/ml : traiter
UU s’il existe une asthénozoospermie isolée et éventuellement
le germe banal en quantité > 10
5
UFC/ml.
Dans les autres cas, en particulier pour les forts taux d’UU sans
germes banaux ni anomalies du spermogramme : traiter le
couple en fonction des résultats du bilan féminin (par exemple
existence d’une endométrite chronique histologique), dans le
but d’améliorer l’implantation embryonnaire.
*
Association Gardnerella vaginalis / Ureaplasma urealyticum
Ces 2 espèces sont très souvent associées. Il peut s’agir :
-d’une prolifération d’UU par modification des conditions
locales à la suite d’un processus infectieux, principalement
causé par Gardnerella vaginalis. Malgré sa pénétration dans
les cellules épithéliales de l’urètre, Gardnerella vaginalis est
exceptionnellement pathogène pour l’homme ; elle est surtout
soupçonné d’être la source de réinfections féminines.
-d’une colonisation à degré élevé, représentant une situation
intermédiaire avec un déséquilibre de la flore normale
saprophyte, mais sans réel pouvoir pathogène. Elle pourrait
être en fait transitionnelle, séquellaire d’une autre infection,
avec un retour progressif à une flore normale, ou au contraire
symptomatique d’une altération des mécanismes de défense du
tractus génital masculin, voire de ceux du couple, avec un
mécanisme de contamination basse réciproque itérative de
l’homme et de la femme.
*
Flores polymicrobiennes
Elles ne représentent pas toujours des contaminations, mais
peuvent correspondre à des colonisations urétrales (flore
saprophyte), ce qui conforte l’intérêt de les considérer comme
« négatives ».
En présence d’une flore mixte, la contamination du
prélèvement peut être envisagée et il peut être judicieux de
recommencer celui-ci en s’assurant que le prélèvement est
effectué dans des conditions optimales.
*
Culture stérile
Une culture stérile, associée à des signes d’appel (cliniques ou
biologiques) doit amener à répéter le prélèvement. En effet, il
peut exister des micro-abcès (prostate) associés à une
spermoculture négative.
La possibilité d’une infection à bactérie anaérobie doit être
envisagée. La recherche de ces germes peut être difficile.
CONCLUSION
La spermoculture est un examen important dont la mise en
œuvre doit être raisonnée et la technique rigoureuse pour que
les résultats soient interprétables. Cependant, ceux-ci seront
toujours discutés en fonction des résultats de l’examen clinique
et des résultats du spermogramme.
L’information du patient sur les consignes générales d’asepsie
à respecter est primordiale pour ce type d’analyse et il est
souhaitable de lui remettre un document explicatif (voir
protocole de prélèvement en annexe).
Jean-Pierre BOUILLOUX & Françoise HAMIDA
Prochain sujet : Herpès cutanéo-muqueux et biologie.

PROTOCOLE DE PRELEVEMENT
POUR LA REALISATION D’UNE SPERMOCULTURE
La réalisation du prélèvement au Laboratoire est préférable.
Un délai d’abstinence doit être conseillé (2 à 5 jours) mais l’analyse est possible sans ce délai; le recueil doit se
faire à distance d’un traitement antibiotique.
1-Boire abondamment la veille au soir et le matin du prélèvement afin d’assurer une miction abondante pour
« rincer » l’urètre.
2-Matériel nécessaire :
-un poudrier pour recueil du premier jet d’urine (poudrier à ECBU de petit diamètre à bouchon rouge)
-un poudrier pour recueil de sperme (poudrier de grand diamètre à bouchon rouge)
-un texte expliquant la technique de prélèvement.
Recueil du premier jet urinaire
-Après la toilette locale avec la lingette antiseptique fournie par le laboratoire, recueillir le premier jet urinaire
dans le petit poudrier avec un capuchon rouge puis vider la vessie dans les toilettes.
Recueil du sperme
-Effectuer un lavage soigneux des mains en brossant les ongles si possible.
Laver la verge, le gland et le méat urinaire en décalottant bien, avec le savon liquide antiseptique disponible près
du lavabo, pendant 3 minutes, et rincer abondamment puis sécher avec une compresse stérile par tamponnement.
A partir de cet instant, vous éviterez de vous recalotter et vous conserverez l’asepsie des mains et des muqueuses
pendant toute la durée du prélèvement
Si vous effectuez le prélèvement chez vous, passer les mains et le gland au DAKIN à l’aide d’une compresse
stérile. Le laisser en contact quelques minutes . NE PAS RINCER.
-Respecter l’asepsie du poudrier à grand diamètre : ouvrir le flacon de recueil en posant le couvercle, partie
interne vers le haut.
-Recueillir le sperme directement dans le flacon par masturbation en essayant de ne pas toucher l’intérieur du
flacon.
-Reboucher le poudrier, soigneusement et rapidement, sans toucher à la partie interne du couvercle.
-Laissez les 2 poudriers sur le bord de l’évier et signaler à la secrétaire que le prélèvement est terminé.
Il est possible que ce texte ne vous semble pas très clair. Lisez le donc calmement plusieurs fois chez vous.
Si vous respectez ces conseils ; il est probable que nous aurons un prélèvement de qualité, que nous pourrons en
tirer des conclusions valables, et prescrire éventuellement le traitement le plus efficace.
Si le prélèvement est effectué chez vous, le poudrier contenant le sperme et le poudrier contenant le premier jet
d’urine s’il a été obtenu, sont à faire parvenir le plus rapidement possible au laboratoire (dans un délai d’une
demi-heure à une heure).
Les flacons doivent être correctement identifiés (nom et prénom, heure du recueil).
1
/
4
100%