II. Système reproducteur et gamétogenèse
➢ Système reproducteur => tractus génital : conduit où a lieu la rencontre et le développement des gamètes
(puis accouchement)
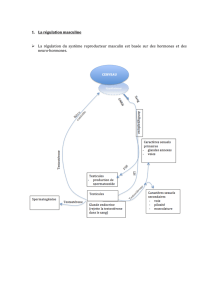
➢ Fonction des gonades
o Production des gamètes (ovule/spz)
o Synthétiser des hormones pour déclencher la production des gamètes
Vivipare (mammifères) :
Embryon se développe au sein du grâce au tractus génital
Ovipare :
Le développement de l’embryon se fait dans l’œuf -> expulsé après hors du corps de la femelle
Gonades : fonctions germinative et hormonale
Femelle
Mâle
Gonade
(=organe)
Ovaire
Testicule
Gamète
(=cellule)
Ovule
Spz
Gamétogenèse
(=processus)
Ovogenèse
Spermatogenèse
Hormones
(=molécules)
Œstrogènes
Progestérone
Androgènes
Testostérone
Nature chimiques des hormones :
➢ Toutes les hormones présentent la même similarité de structure : stéroïdes
➢ Lipides => non solubles dans l’eau ou peu (à cause de la chaîne carbonée) sauf la partie polaire de la
molécule
Appareil génital de l’homme
La production du sperme
Les testicules produisent spz et hormones (dans le scrotum)
Les spz -> l’épididyme (terminer leur différenciation cellulaire) -> canal
déférent -> cavité abdominale -> vésicule séminale (au niveau de
l’ampoule déférentielle) -> canal éjaculateur + prostate -> éjaculation
par l’urètre -> expulsion dans le tractus génital femelle
Remarque :
➢ Sortie des testicules = spz pas fécondant
➢ Epididyle -> canal déférent = processus de maturation du spz => formation de spz fonctionnels
➢ Spz à maturité est stocké dans les vésicules séminales + niveau du canal déférent
➢ Éjaculation = contraction du canal déférent et de la vésicule séminale à cause de muscles
➢ Production de plus de 100 millions de spz/jour à partir de la puberté -> fin de sa vie
➢ Glandes annexes au système reproducteur : vésicule séminale, la prostate (production d’une série de
sécrétions) et les glandes de cowper (connexion avec l’urètre)

Contenu du spz (2 à 5 ml/éjaculat)
➢ 300 millions de spz (1%)
➢ Liquide 90% (> prostate + glande de Cowper)
o Séminal 60% : alcalin, riche en fructose, AA, et mucus
o Prostatique 30% : acide et composition complexe (= enzyme phosphate, augmente la motilité des
spz
o Des glandes de Cowper 10% : alcalin, riche en mucus, fonction lubrifiante pour tapisser l’urètre
Le liquide spermatique est alcalin, vagin pH acide
Mucus (=molécule) sert de nutriment pour le mouvement du spz
Gamétogenèse
Processus de fabrication des gamètes mâles et femelles. Seulement les cellules
de la lignée germinale (capable de faire la mitose et la méiose). Dure de 72 à 75
jours.
Regroupe la spermatogenèse et l’ovogenèse.
La spermatogenèse
➢ Schéma global
o Les ₵ souches (définies dans le développement embryonnaire gonocyte primaire) -> des ₵
germinales -> spermatoïdes (par mitose, multiplication des Goni)
o Accroissement de la taille des ₵
o Processus de division (méiose)
o Différenciation : transformation des structures -> former des ₵ spécialisées avec des fonctions
précises
Même schéma pour l’ovogenèse
Chronologie des évènements est très différentes
Dès le 2ème mois, il y a un processus de différenciation
La gamétogenèse continue chez l’homme permet de garder un grand stocke de goni
Goni -> spz 72 à 75 jours
1/3 (spermato)goni (2n)
spermatocyte I (2n)
↗ de la taille ₵
25 jours
Spermatocyte I
spermatocyte II (n)
4 spermatides (n)
Par méiose I :
division réductionnelle
Plusieurs jours
Par méiose II
Spermatides (n)
Spz
Différenciations :
Acquisition de spécialité
cytologique
25 jours
Arrivé à la puberté, la spermatogenèse s’effectue toute la vie (processus en continue).
Production de 100 à 200 millions/jours

Localisation de la spermatogenèse :
testicules = une série (bcp) de tubes séminifères
(production de spz) confluent dans un réseau tubulaire
connecté par des canaux à l’épididyme
Le spz (3 parties) 70µm
➢ Flagelle permet la mobilité
➢ Fournir de l’E -> dégrader du fructose dans le cytoplasme mais aussi la mitochondrie.
➢ Pièce intermédiaire : mitochondrie associée pour produire de l’ATP
➢ Centriole : permet d’organiser microtubule (flagelle est organisée par les microtubules)
➢ Tête : noyau (chromosome) + acrosome (= organite > appareil de Golgi)
➢ Acrosome : sac plein d’enzymes permet la fécondation -> digère la couche externe de l’ovule
➢ Chromosome : comprend très peu de cytoplasme
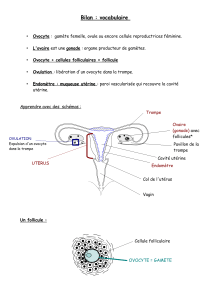
Système génital féminin
utérus = organe impair chez la femme (mammifère avec plrs utérus)
ovaire = organe pair
assure une fonction hormonale => production d’œstrogène et de
progestérone
ovule :
ovaire -> oviducte -> trompes de fallope -> pavillon sillé prolongé par un
tube en connexion avec l’utérus
Rôles des trompes de Fallope
➢ Récupération de l’ovule
➢ Siège de la fécondation entre l’ovule et le spz
➢ Nutritif (contient des réserves pour nourrir l’embryon les premiers jours de son développement
➢ Soutien de l’embryon
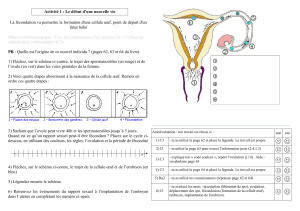
Ovogenèse et oogenèse (4 stades)
1. Evolution des ovogonies en ovotides (Mitose)
2. Evolution du follicule ovarien
3. Contrôle hormonal du cycle menstruel
4. Evolution de l’endomètre de l’utérus au cours du cycle menstruel

1. Evolution des ovogonies en ovotides
Ovogonie (2n) -> Ovocyte I (2n) -> Ovocyte II (n) -> Ovule (n)
Division très asymétrique ovocyte I : 2₵
1 globule polaire se forme (évacuation du matériel génétique) => 2ème globule polaire
1 garde la quasi-totalité de son cytoplasme (= ovocyte II) => Ovule (n)
Chronologie : se passe très tôt dans le ventre de la mère.
Ovogonie stockée, formée entre la 9ème et 20ème semaine (après la 20ème semaine, plus d’ovogonie formée)
L’ovogonie subit la méiose de la 12ème semaine jusqu’à la naissance, ensuite la méiose est arrêtée. Près de
400 000 ovocytes sont arrêtés en prophase I. Elle est relancée au moment de la puberté. Elle reprend sa division
mais une à la fois et cycle après cycle => menstruation. (pas de fécondation)
Au moment de l’ovulation, ovocyte II est bloqué en métaphase et continue seulement sa division cellulaire
s’il y a une fécondation. => processus discontinu (par rapport à l’homme).
2. Evolution du follicule ovarien
Les follicules ovariens (en plus des ₵ granuleuses) sont des ₵ qui vont entourer les ovocytes I.
follicule primordial
-> Follicule primaire (multiplication des ₵ => plusieurs couches de ₵)
-> follicule secondaire ou antral (seulement les follicules fécondés, juste avant l’ovulation apparition d’une cavité)
-> Follicule tertiaire ou ₵ De Graaf (= follicule mature) => expulsion de l’ovocyte II
(ce qui reste des ₵ granuleuses = le corps jaune, après l’expulsion de l’ovocyte. Corps jaune se désintègre =>
menstruation)
Rôle ₵ granuleuses :
Homologue aux ₵ de Certoli. ₵ de soutien, de nutrition, de croissance.
Il y a une jonction communiquante entre les ₵ granuleuses et celles de l’ovocyte I

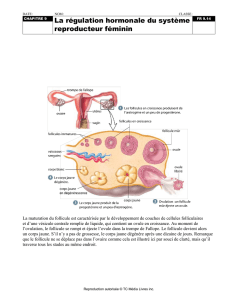
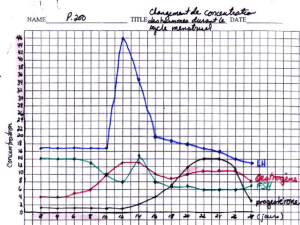
3. Contrôle hormonal du cycle menstruel
Concerne 2 organes : Cerveau et Ovaire Contrôlé par les glandes endocrines
- Organe producteur
- Hormone
- Organe cible
Glandes génitales : Rôle : Formation des gamètes et sécrétion des hormones
Cerveau : Encéphale = (hypophyse + hypothalamus)
Cycle de 28 jours : 2 phases -> folliculaire (expulsion ovocyte II) et lutéale (ovocyte II va de l’ovaire aux trompes de
Fallope)
Messagers chimiques, hormonaux (=molécules biologiques) permettent la communication cerveau/ovaire.
Produits par les glandes endocrines
Véhiculés dans la circulation sanguine dans tout le corps pour atteindre les ₵ cibles. (Seulement quelques ₵
sensibles aux messages)
Hypophyse a un rôle dans le cycle menstruel, composé de 2 lobes : Antérieur et Postérieur. Le lobe antérieur produit
les messagers chimiques (LH et FSH) qui seront détectés au niveau des ovaires.
La FSH (FolliculoStimuline) : permet la maturation d’ovocytes I en ovocyte II et des ₵ de De Graaf
La LH (Lutéotrophine) : responsable de l’ovulation et permet l’évolution des ₵ granuleuses en un corps
jaune
FSH -> la phase folliculaire
• Développement folliculaire
• Action sur les ₵ granuleuses (rôle endocrinien) qui entourent l’ovocyte, accentue leur rôle hormonal
o Produit des hormones (œstradiol, progestérone), la quantité varie au cours du cycle menstruel de 28
jours
o Sécrète de l’œstradiol au cours de la phase folliculaire, pic d’œstradiol = ovulation
o Boucle de rétroaction : ₵ granuleuses <-> hypophyse
L’augmentation de l’œstradiol est détectée par le lobe antérieur de l’hypophyse et l’hypophyse
sécrète et augmente sa production de LH et FSH
LH -> phase lutéale
• Les restes des follicules de De Graaf restent, il agit dessus pour former le corps jaune après l’ovulation. La
production de l’œstradiol et de la progestérone augmente, sécrétée par les ₵ granuleuses.
• Pic de LH = ovulation
Le processus d’interaction entre les hormones ovariennes et celles de l’hypophyse.
Si la LH et FSH ↗ => la progestérone et l’œstradiol ↘
Si la LH et FSH ↘ => la progestérone et l’œstradiol ↗
A la fin du cycle : abaissement brutal de la LH car l’utérus a subi une implantation.
 6
6
1
/
6
100%