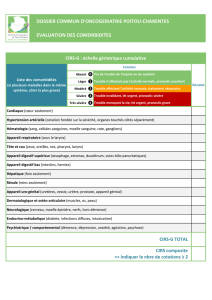
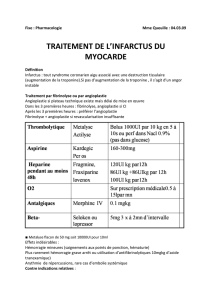
Mort subite cardiaque Infarctus du myocarde

Congrès hebdo10 LE QUOTIDIEN DU MÉDECIN
Lundi 26 mai 2014 – n° 9330
PRINTEMPS DE LA CARDIOLOGIE
Strasbourg 24au 25avril 2014. Organisé par le Groupe de réflexion pour la recherche cardiovasculaire (GRRC) et la Société
française de cardiologie (SFC), le Printemps de la cardiologie a, comme de coutume, conjugué recherche fondamentale,
recherche clinique et pratique, se faisant le reflet, à travers tables rondes, séances de posters, conférences et plus de 400 travaux
présentés des innovations en recherche cardiovasculaire.
Malgré des progrès certains,
le pronostic des morts subites
cardiaques reste très péjoratif.
Les efforts doivent porter sur
l’ensemble des mesures à toutes
les étapes de la prise en charge,
l’accent devant être mis auprès
du public sur le message simple
«appeler, masser, défibriller».
L’arrêt cardiaque inopiné ou mort
subite cardiaque est un problème de
santé publique, «mais sa réalité en
France reste mal connue, a rappelé
le PrLaurent Argaud. Il concernerait
de 35 000 (en extrapolant les données
du grand Paris) à 50 000personnes
par an, dont seulement 15 000 arrive-
raient vivants à l’hôpital et 1 000 se-
raient encore vivants sans séquelles
un an après».
Si des progrès ont été réalisés,
notamment depuis l’introduction
du concept de chaîne de survie au
début des années 1990, le pronos-
tic des arrêts cardiaques reste très
sombre.
Deux grands facteurs pronos-
tiques sont reconnus: le rythme
cardiaque initial, le pronostic étant
meilleur en cas de rythme chocable,
et le délai du no-flow ou low-flow.
Les taux de survie sont meilleurs
lorsque le no-flow est inférieur
à5minutes et le low-flow inférieur
à 15minutes.
La prise en charge préhospita-
lière doit ainsi être active dès les
premières minutes, le principe de
la réanimation cardiopulmonaire
étant de pousser vite et fort, à rai-
son d’au moins 100battements par
minute, avec une dépression de 5 à
6cm.
Malgré de nombreuses contro-
verses, l’adrénaline, administrée
toutes les 3 à 5minutes, reste la
drogue indiquée dans la prise en
charge préhospitalière. Les études
réalisées versus vasopressine n’ont
pas démontré de bénéfices pour ce
dernier vasopresseur.
« L’adrénaline n’est pas un
médicament miracle, mais elle
fait partie des recommandations,
estime le Pr Argaud. Une étude (1)
suggère toutefois que la qualité de
la réanimation semble plus impor-
tante, en termes hémodynamiques,
que l’adrénaline».
Deuxième drogue utilisée chez
les patients réfractaires: l’amioda-
rone.
Syndrome post-arrêt
À l’hôpital, les progrès tech-
niques sont nets, mais on déplore de
nombreux décès par syndrome post-
arrêt cardiaque, qui associe lésions
cérébrales, dysfonction myocar-
dique, syndrome d’ischémie-reper-
fusion systémique et persistance de
la pathologie causale.
La moitié des décès sont dus à
des lésions neurologiques et un
quart sont la conséquence de l’état
de choc cardiogénique. «Les lésions
cérébrales apparaissent rapide-
ment, puis évoluent au cours des sept
premiers jours, ce qui laisse la place à
des mesures protectrices», a indiqué
le Pr Argaud. Pour le clinicien, toute
la difficulté est de déterminer quels
patients vont se réveiller, en s’ap-
puyant sur des critères cliniques,
électro-encéphalographiques et sur
les potentiels évoqués somesthé-
siques.
Au niveau cardiaque, on observe
une sidération post-arrêt, facteur de
surmortalité, tout comme le nombre
de chocs et la dose d’adrénaline.
Plus de trois-quarts des pa-
tients ont une lésion coronaire, qui
implique de réaliser très vite une
angioplastie.
L’arrêt cardiaque est un modèle
de syndrome d’ischémie-reperfu-
sion systémique et tous les organes
le subissent. 30% des décès sur-
viennent par défaillance multivis-
cérale. De ce fait, la réanimation des
défaillances d’organes est essen-
tielle dans la prise en charge post-ar-
rêt cardiaque.
Il faut enfin noter l’effet délétère
de l’hyperthermie. Le pronostic est
meilleur chez les patients qui n’ont
pas d’hypothermie précoce ni à
48heures. Toutefois, plusieurs ques-
tions restent en suspens quant à
l’application de l’hypothermie: pour
quels patients, dans quels délais et
pour quelle cible: 32°C, 34°C ou, selon
une étude récente 36°C.
«Améliorer la prise en charge
de l’arrêt cardiaque repose sur un
ensemble de petites choses. "Appeler,
masser, défibriller" est un message
simple qui peut être mieux appli-
qué», a conclu le Pr Argaud.
Dr I. H.
D’après la communication du Pr Laurent
Argaud, CHU de Lyon
(1) Pytte M et al, Resuscitation 2006;71(3)
:369–78
Mort subite cardiaque
Appeler, masser, défibriller,un message simple
À la phase aiguë de l’infarctus
du myocarde, malgré la désobs-
truction coronaire un certain
nombre de patients ont des ano-
malies de la microcirculation.
Ce phénomène appelé no-reflow
est un facteur de mauvais pro-
nostic à court et long terme.
Dans l’infarctus du myocarde, le
but de l’angioplastie est de désobs-
truer le plus vite possible la coro-
naire responsable de l’ischémie et
de la souffrance tissulaire en aval.
Mais malgré la récupération d’une
reperfusion, il peut y avoir des ano-
malies de la microcirculation et
donc une perfusion myocardique
inadéquate. C’est ce qui définit le
no-reflow, phénomène décrit ini-
tialement dans l’ischémie cérébrale,
puis dans l’ischémie coronaire. Il
découle de plusieurs mécanismes
physiopathologiques: inflamma-
tion, altération de la perméabilité
vasculaire avec œdème qui réduit
la lumière des vaisseaux, microem-
boles. Le no-reflow est un facteur de
mauvais pronostic à la phase aiguë
comme à plus long terme (réduction
de la fraction d’éjection ventricu-
laire gauche, nouvel événement car-
diovasculaire). Il est donc important
de le diagnostiquer.
Quels sont les outils dispo-
nibles ?
La classification TIMI (Thrombo-
lysis in myocardial infarction) juge
la qualité de la reperfusion en salle
de cathétérisme, mais le flux épicar-
dique n’est que la partie émergée de
l’iceberg. Ainsi, l’évolution peut être
défavorable malgré un TIMI 3.
Le score de Blush est mieux
adapté à l’évaluation de la reperfu-
sion et le no-reflow est défini par
l’absence de Blush de grade3. En
pratique clinique, sur 100patients
ayant une angioplastie primaire, 93
ont un TIMI3 mais seulement 44 un
Blush à 0 ou 1. Ainsi, chez un patient
TIMI3 avec un score de Blush à 0 ou
1, le pronostic à court et long terme
est très péjoratif.
À côté du score de Blush, un
outil simple est l’électrocardio-
gramme. Une bonne reperfusion se
traduit par une résolution du seg-
ment ST de plus de 70% 90minutes
après la procédure. Et l’absence de
résolution de ST est un facteur de
mauvais pronostic.
Si le score de Blush et l’ECG sont
contributifs, ils restent des outils
imparfaits et les recherches menées
ces dernières années soulignent
l’intérêt dans ce contexte de l’IRM
myocardique. En cas de no-reflow, la
prise de contraste est ralentie et il y a
un hyposignal précoce qui peut per-
sister sur les séquences tardives. Le
no-reflow est un phénomène dyna-
mique et progressif et il ne faut donc
pas réaliser l’IRM trop précocement,
mais attendre environ 48heures.
Dr Isabelle Hoppenot
D’après les communications de Claire
Bouleti, hôpital Bichat, Paris, Mathieu
Kerneis, hôpital Pitié Salpêtrière, Paris
et Benoît Lattuca, CHU de Montpellier,
(groupe des cardiologues en formation).
Infarctus du myocarde
Le no-reflow, un facteur péjoratif à court et long terme
La cardioprotection via
la vasculoprotection
La physiopathologie de l’éta-
blissement du no-reflow et de sa
cinétique reste mal comprise. Il
existe une destruction endothé-
liale et des embolies de plaquettes
et de fibrine ; l’hypoxie entraîne
une expression précoce du VEGF
(Vascular endothelial growth
factor) qui participe aux dégâts
vasculaires. Ceci aboutit à une
augmentation de la perméabilité
vasculaire et à la survenue d’un
œdème.
Les recherches se portent
aujourd’hui notamment sur la
prévention de l’hyperperméabi-
lité vasculaire, afin d’obtenir une
cardioprotection via une vasculo-
protection.
Parmi les différentes pistes
étudiées, celle du gène ANGPTL4,
qui est fortement exprimé dans la
zone ischémique par les cellules
endothéliales qui bordent les vais-
seaux et par les cardiomyocytes
en souffrance. Des travaux expéri-
mentaux menés chez la souris ont
montré que les animaux dépour-
vus de ce gène ont un infarctus
plus étendu. L’apport exogène de
la protéine ANGPTL4 protège des
altérations vasculaires post-isché-
miques et de la perte d’intégrité
vasculaire. La reperfusion est
accrue, l’inflammation limitée
et la taille de l’infarctus réduite.
Un nouveau champ de recherche
s’ouvre vers des molécules
capables de protéger l’intégrité
vasculaire au moment de la reper-
fusion. Dr I. H.
D’après la communication de Stéphane
Germain, Inserm, Paris
L’arrêt cardiaque concernerait
50 000 personnes par an en
France
SEBASTIEN TOUBON
PHANIE
L’existence après angioplastie
d’anomalies de la microcircula-
tion est un facteur de mauvais
pronostic
QMED9330_010_010_QVW 10 23/05/2014 10:15:57
1
/
1
100%