Faculté de Médecine Paris-Sud

Faculté de Médecine Paris-Sud
MICROBIOLOGIE
DCEM-1
TOME I
BACTERIOLOGIE
Auteurs ayant contribué à la rédaction de ce cours :
Dr N. Fortineau Praticien Hospitalier
Hôpital de Bicêtre
Dr L. Lebrun, Maître de Conférences des Universités
Praticien Hospitalier,
Hôpital A. Béclère
Dr D. Mathieu, Maître de Conférences des Universités
Praticien Hospitalier,
Hôpital Paul Brousse
Dr T. Naas Maître de Conférences des Universités
Praticien Hospitalier,
Hôpital de Bicêtre
Pr P. Nordmann Professeur des Universités
Praticien Hospitalier

2
Hôpital de Bicêtre
2004-2005

3
CHAPITRE 1
Anatomie fonctionnelle des bactéries, physiologie, classification
La Microbiologie est la science des micro-organismes les plus petits des êtres vivants : elle
groupe la Bactériologie et la Virologie.
Antoine Van Leenwenhoek (1632-1723), drapier hollandais et amateur de loupes et
d’instruments d’optique, découvre et décrit entre 1674 et 1687 le monde microbien.
L’un des véritables fondateurs de la Microbiologie est le chimiste français Louis Pasteur
(1822-1895) dont les études sur les fermentations, les « maladies » du lait, du vin, de la bière,
des vers à soie, lui avaient fait pressentir que les maladies contagieuses de l’homme et des
animaux étaient dues, elles aussi, à des micro-organismes vivants.
En 1886, Haeckel crée le terme de protistes pour désigner, entre le monde animal et le monde
végétal, les êtres unicellulaires et les êtres pluricellulaires sans tissu différencié. Les protistes
sont classés en deux catégories :
- les protistes supérieurs ou eucaryotes possèdent un noyau entouré d’une
membrane, plusieurs chromosomes, un appareil de mitose et une structure cellulaire complexe
(mitochondries notamment),
- les protistes inférieurs ou procaryotes qui ont un chromosome unique sans
membrane nucléaire et sans appareil de mitose. Les bactéries sont des protistes procaryotes.
Bactéries et virus diffèrent par des caractères fondamentaux ;

4
Bactéries
Virus
Unité de structure
la cellule
le virion
A. nucléiques
deux types : ADN et ARN
un seul type ADN ou ARN
Systèmes enzymatique de
biosynthèse
présents
absents : « parasite » strict
d’une cellule plus « évoluée »
reproduction
par division cellulaire
par réplication
croissance
présence d’une croissance :
augmentation harmonieuse de
tous les éléments de la cellule
absence de croissance. La
structure du virion est
définitivement organisée
après la synthèse de ses
constituants
1. - Anatomie fonctionnelle
La taille des bactéries varie de 0.2 à 10 m. Visibilité possible au microscope optique
(x103) ou au microscope électronique (x106). Elles peuvent être distinguées par divers procédés
physiques et chimiques et leurs constituants bactériens libérés, étudiés.
1.1 - Structures constantes
1.1.1 - Appareil nucléaire
ADN bicaténaire (80 %)
- support de l’information génétique
- libre dans le cytoplasme (absence de membrane nucléaire)
- réplication semi-conservative selon le modèle de Watson et Crick précédant la
division cellulaire
- lieu de mutations chromosomiques
-surenroulé et pelotonné dans le cytoplasme
Déplié, le chromosome bactérien a près de 1 mm de long
- Autres constituants : 10 % ARN, 10 % de protéines dont ADN gyrases qui déroulent l’ADN
pour permettre l’action des polymérases (ARN polymérases- ADN dépendantes)
Appareil nucléaire, site d’action de certains antibiotiques :
- Quinolones et ADN gyrases
- rifamycines et ARN polymérases
- nitro-imidazolés et fragmentation de l’ADN chez les anaérobies stricts.

5
1.1.2 - Cytoplasme bactérien
- ne contient pas de mitochondries - 80 % d’eau
- limité par une membrane cytoplasmique
- riche en ARN solubles (ARNr, ARNm, ARNt) : ribosomes (15 000 par cellule) ; Ils
représentent 40 % du poids sec de la bactérie et 90 % de l’ensemble de l’ARN. Les
ribosomes sont le site d’action de certains antibiotiques (aminosides, phénicolés,
cyclines, macrolides)
- contient également de nombreuses inclusions, vacuoles de lipides, granules de carbone, de
phosphate...
pression osmotique interne considérable (5 à 20 atmosphères)
1.1.3 - Membrane cytoplasmique ou membrane interne
- limite le cytoplasme
- constituée d’une double couche d’unités de phospholipides (35 %)
et de protéines (65 %),
- certaines protéines jouent un rôle dans la synthèse du peptidoglycane de la paroi, les
protéines liant la pénicilline (PLP), site d’action des -lactamines ; d’autres dans la
perméation de substrats,
- rôle du transport d’électrons et de la phosphorylation oxydative dans les espèces
bactériennes aérobies.
les polymyxines sont des antibiotiques qui agissent comme des détergents de la
membrane cytoplasmique
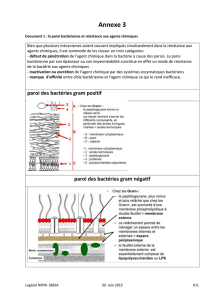
1.1.4 - La paroi bactérienne
Structure rigide polymérique qui assure le maintien de la forme de la bactérie malgré la
forte pression osmotique intracellulaire.
1.1.4.1. - Structure
- une substance spécifique : le peptidoglycane
- composé de trois éléments :
. épine dorsale faite d’alternance de molécules de N-acétylglucosamine et
d’acide N-acétylmuramique
. chaînes latérales peptidiques
. ponts interpeptidiques
- chez les bactéries à Gram positif
. nombreuses couches de peptidoglycane (jusqu’à 90 % des constituants de la paroi)
associés à des acides téchoïques (polymères de glycérol ou de ribitol phosphate) et faisant
saillie à la surface des bactéries . Les acides lipotéchoïques sont placés transversalement et
s’enfoncent jusqu’à la membrane cytoplasmique.
en général, peu de protéines dans la paroi des bactéries à Gram positif. Une
exception cependant, la protéine A de Staphylococcus aureus.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
 43
43
 44
44
 45
45
 46
46
 47
47
 48
48
 49
49
 50
50
 51
51
 52
52
 53
53
 54
54
 55
55
 56
56
 57
57
 58
58
 59
59
 60
60
 61
61
 62
62
 63
63
 64
64
 65
65
 66
66
 67
67
 68
68
 69
69
 70
70
 71
71
 72
72
 73
73
 74
74
 75
75
 76
76
 77
77
 78
78
 79
79
 80
80
 81
81
 82
82
 83
83
 84
84
 85
85
 86
86
 87
87
 88
88
 89
89
 90
90
 91
91
 92
92
 93
93
 94
94
 95
95
 96
96
 97
97
 98
98
 99
99
 100
100
 101
101
 102
102
 103
103
 104
104
 105
105
 106
106
 107
107
 108
108
 109
109
 110
110
 111
111
 112
112
 113
113
 114
114
 115
115
 116
116
 117
117
 118
118
 119
119
 120
120
 121
121
 122
122
 123
123
 124
124
 125
125
 126
126
 127
127
 128
128
 129
129
 130
130
 131
131
 132
132
 133
133
 134
134
 135
135
 136
136
 137
137
 138
138
 139
139
 140
140
 141
141
 142
142
 143
143
 144
144
 145
145
 146
146
 147
147
 148
148
 149
149
 150
150
 151
151
 152
152
 153
153
 154
154
 155
155
 156
156
 157
157
 158
158
 159
159
 160
160
 161
161
 162
162
 163
163
 164
164
 165
165
 166
166
 167
167
 168
168
 169
169
 170
170
 171
171
 172
172
 173
173
 174
174
 175
175
 176
176
 177
177
 178
178
 179
179
 180
180
 181
181
 182
182
 183
183
 184
184
 185
185
 186
186
 187
187
 188
188
 189
189
1
/
189
100%