Noms des roneotypeurs

Bactériologie – Pseudomonas et Burkholderia – page 1/8
Baguet Ludivine
Sautier Lucile
31/03/09
Tanguy Le-Quang, Laetitia Bourdieu
BACTERIOLOGIE
16h-17h15
Volmer
Nous allons pendant ce cours nous intéresser à deux familles de bactéries : Pseudomonas et
Burkholderia.
Pseudomonas
Il existe plusieurs espèces mais nous nous intéresserons uniquement à Pseudomonas aeruginosa
Caractéristiques et propriétés :
- Bacille Gram -
- Ce sont des bactéries mobiles grâce à un flagelle (déplacement rapide dans les tissus).
- Elles sont aérobies strictes, mais P.aeruginosa peut être cultivée dans certaines conditions en
anaérobie car elle peut utiliser du nitrate pour ses synthèse enzymatiques.
- Elles ne présentent pas d’assemblage particulier (chainettes ou autre).
- Elles poussent bien en culture sur tous les substrats.
Culture :
En 24-48h on voit qu’il existe des colonies à couleur gris-verdâtre due à la synthèse de 2 pigments :
la pyoverdine et la pyocyanine (importants à connaître).
- pyoverdine : donne la couleur verdâtre.
- pyocyanine : pigment bleu : lorsqu’une plaie est infectée, on peut noter la présence d’un pus
de couleur bleuâtre caractéristique de P.aeruginosa, aussi appelée bacille pyocyanique.
Ces 2 pigments confèrent une coloration particulière du pus : soit vert-gris, soit bleuté.
Habitat :
Cette bactérie est réputée pour avoir l’habitat le plus vaste connu : on la rencontre dans la nature, les
plans d’eau, les sols humides, à la surface des végétaux,... Les milieux humides sont très propices à
P. aeruginosa. Ainsi, on peut également la retrouver dans les habitations, les hôpitaux puisque P.
aeruginosa apprécie tout particulièrement les tuyauteries (douche, robinet).
On dit que cette bactérie est saprophyte puisqu’elle a la capacité de pousser un peu partout (=
pousse dans le milieu extérieur).
Cette bactérie appartient également à la flore commensale du tube digestif et de la peau.
Elle présente une croissance optimale à 37°C mais elle supporte des températures allant de 10°C à
40°C.
NB : P. aeruginosa est présente de façon normale dans le tube digestif et parfois la peau chez les
hôtes sains.
Résistance :
Si le milieu est humide, elle résiste très bien dans l’environnement.
P. aeruginosa résiste également très bien aux désinfectants et antiseptiques tels que les ammoniums
quaternaires (toutes les souches) et la chlorhexidine (certaines souches). Cette grande résistance est
notamment due à la structure particulière de cette bactérie.

Bactériologie – Pseudomonas et Burkholderia – page 2/8
Comme toute Gram – elle possède une membrane interne et une membrane externe. Sa particularité
réside dans le fait que sa paroi est riche en cations (Mg2+) reliant les différentes chaines de LPS
conférant une imperméabilité importante. De plus, ses porines sont très imperméables
Ces deux caractéristiques procurent une imperméabilité très importante à la bactérie, limitant
grandement l’entrée des substances toxiques, telles que les désinfectants, les antiseptiques et les
antibiotiques (cf. infra).
Pouvoir Pathogène :
P. aeruginosa est un agent pathogène opportuniste (APO), elle s’attaque aux personnes affaiblies
et fragiles.
Chez l’homme on le rencontre dans deux cas de figure :
- Infections chez des patients atteints de mucoviscidose : c’est une maladie héréditaire se
caractérisant par une viscosité (épaississement) anormale du mucus. Les poumons sont
atteints par P. aeruginosa. C’est une maladie à transmission autosomique récessive : la
mutation a lieu sur le gène CFTR (canal ionique impliqué dans la fluidité du mucus de
l’appareil respiratoire). Il se crée alors des bouchons de mucus pouvant être contaminés par
des agents pathogènes comme P. aeruginosa. 90% des patients atteints de mucoviscidose
sont contaminés par P. aeruginosa : ils ne s’en débarrassent pas et en meurent.
- Infections nosocomiales (10%): en milieu hospitalier, la bactérie est plus présente car il y a
de nombreuses personnes affaiblies qui excrètent P. aeruginosa . Comme cette bactérie est
très résistante aux antiseptiques, elle peut contaminer des bouteilles de
désinfectants/antiseptiques… C’est la deuxième cause d’infection nosocomiale après S.
aureus.
Chez les animaux, il s’agit également d’un APO. Elle peut contaminer les plaies de toutes les
espèces, provoquant alors des affections purulentes du derme.
- Chez la vache, elle peut être à l’origine de mammites. Les produits désinfectants du trayon
peuvent être contaminés et devenir une source de contamination importante d’une vache à
l’autre.
- Chez le chien, on peut avoir des infections urinaires, des otites et des kératites dues à P.
aeruginosa. La contamination des oreilles par P. aeruginosa est favorisée par une parasitose

Bactériologie – Pseudomonas et Burkholderia – page 3/8
ou une malformation du conduit auditif. Les kératites sont des affections très graves de l’œil
conduisant à des ulcères détruisant les cellules de la cornée. On observe du pus grisâtre à
bleuâtre. On parle d’ulcère fondant (impression que l’œil va fondre).
- Chez les chevaux : kératite.
- Chez les moutons : dermatite.
Facteurs de virulence :
La bactérie possède un flagelle permettant son déplacement dans le mucus jusqu’au lieu
d’implantation où elle se multiplie. Les pili permettent l’implantation par liaison aux cellules
épithéliales.
Le LPS particulier de la bactérie est très imperméable et peu inflammatoire : il provoque donc
moins d’inflammation.
De plus, il y a synthèse de 2 types de protéines :
- alginate
- Psl
Ces deux protéines, des polysaccharides, constituent un ciment : elles participent à la formation de
biofilms formant ainsi une capsule qui permet l’isolement bactérien et une meilleure adhésion.
La bactérie sécrète également des toxines : l’exotoxine A et le rhamnolipide qui détruisent les tissus
ou cellules immunitaires. Les lipides toxiques (rhamnolipide) tuent les granulocytes neutrophiles
venant à sa rencontre. Il y a aussi production de deux enzymes permettant la diffusion de la
bactérie : la phospholipase (digestion des membranes cellulaires) et l’élastase (élastine : substance
fréquemment rencontrée dans les poumons). L’élastase favorise la formation de « niche » de
multiplication au sein du poumon.
P. aeruginosa et « Quorum Sensing » : capacité de la
bactérie à « sentir » la densité des bactéries (de la même
espèce) présentes dans son environnement. Ceci est rendu
possible grâce à la synthèse de molécules spécifiques
(point rouge…enfin rouge à l’origine, gris sur la ronéo) :
s’il y a beaucoup de bactéries, on aura une concentration
en « molécules » locale plus importante. Il y aura alors
activation de certains gènes bactériens à l’origine de la
production de toxines, d’alginate et de Psl. Ce système de
communication entre bactéries correspond à un
changement de comportement permettant à P. aeruginosa de « faire sa place » niche écologique.
En effet, la synthèse d’Alginate et de Psl permet la formation d’une matrice : les bactéries sont alors
contenues dans cette matrice tridimensionnelle qui les isole par rapport au milieu extérieur
(protection) on parle de biofilm. Les enzymes n’ont aucune action dessus, idem pour les
antibiotiques.
Les biofilms peuvent se former aussi bien dans les poumons que dans les robinets ou les tuyaux de
ventilation de respiration artificielle et contaminer par voie de conséquence les poumons des gens
en réa.
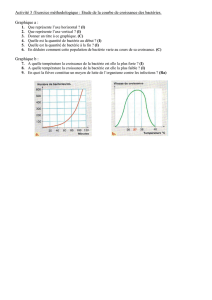
Diapo 10 ppt :
2 : adhésion de bactéries ; 3 : synthèse de substances matricielles ; 4 : suite de la formation du
biofilmisolement du système immunitaire et des antibiotiques ; 5 : multiplication bactérienne ; 6 :
libération des nouvelles bactéries.
Périodiquement il y a rupture totale ou partielle du biofilm : les bactéries se multiplient alors,
changent de morphologie, sont libérées et vont coloniser d’autres endroits. Et le cycle se répète.
Le mécanisme est dépendant du quorum sensing.

Bactériologie – Pseudomonas et Burkholderia – page 4/8
Diagnostic :
On le rappelle, P. aeruginosa est un APO : il faut donc penser à rechercher les causes favorisantes
lors du diagnostic : hospitalisation, malformations conduit auditif, présence et couleur du
pus/écoulements (kératite), problème d’écoulement des larmes…
Comme la culture est facile, on n’a aucune peine à isoler ce germe dans les différents milieux
disponibles. On peut donc préciser le diagnostic à l’aide d’une culture bactérienne.
Si le milieu est trop contaminé, on peut réaliser un enrichissement : le pus est mis en suspension
avec un milieu sélectif contenant des ammoniums quaternaires. Toutes les bactéries sauf P.
aeruginosa vont mourir.
Résistance aux antibiotiques :
Les cases blanches signifient que l’antibiotique est inefficace : beaucoup de
cases blanches pour Pseudomonas aeruginosa !!!
Certains antibios (cases rouges sur le ppt) marchent très bien : des β-
lactamines (Ticarcillin…) ont été modifiées pour lutter contre les infections à
P. aeruginosa chez l’homme, mais ils ne sont pas utilisés en médecine
vétérinaire.
Cette résistance est due à :
- des propriétés naturelles : imperméabilité du LPS et de la membrane
interne : principal mécanisme de résistance empêchant l’entrée de
l’ATB dans la bactérie. Pseudomonas aeruginosa possède également
des pompes à efflux qui font sortir le peu d’ATB qui a réussi à
pénétrer dans la bactérie (même mécanisme pour lutter contre les
antiseptiques).
- des résistances acquises soit par transfert de gènes de résistance soit
par mutations qui aggravent le problème.
La résistance de Pseudomonas aeruginosa aux pénicillines et aux
céphalosporines de première génération est due à la résistance naturelle.
La résistance aux fluoroquinolones est quant à elle acquise grâce à des
mutations progressives affectant la gyrase.
Rq importante : Pseudomonas aeruginosa peut très facilement évoluer au cours d’un traitement :
son potentiel de mutation est très fort. Il y a production de mutants bactériens sélectionnés car
résistants.
Cas de la chlorhexidine : on peut avoir sélection de mutants à doses faibles de chlorhexidine. La
bactérie augmente le nombre de pompes à efflux peu à peu Ce phénomène a entrainé la sélection
de souches résistantes à la chlorhexidine (quand on désinfecte une zone, et que le produit liquide
coule en filet à côté de cette zone par exemple).
La bactérie a tout un arsenal qui fait que le traitement est difficile.
Traitement :
- En première intention : colistine et polymixine B (présents dans les collyres) ou gentamycine. Il
est en effet difficile pour la bactérie de développer une résistance contre la polymixine B
puisqu’ elle détruit les LPS. Attention, il faut l’utiliser localement car la polymixine est toxique
(la gentamycine aussi).

Bactériologie – Pseudomonas et Burkholderia – page 5/8
- Si le traitement précédent ne marche pas ou si l’antibiogramme n’indique pas de résistance aux
fluoroquinolones: fluoroquinolones, mais à éviter car on ne veut pas sélectionner de bactéries
résistantes.
Si on doit utiliser des fluoroquinolones ou des céphalosporines, on isole l’animal pour qu’il ne
contamine ni les autres animaux ni le personnel soignant.
 6
6
 7
7
 8
8
1
/
8
100%