cancer prostate cours

UE.2.9.S5
12.09.11
1
CANCER DE LA PROSTATE
EPIDEMIOLOGIE
Deuxième cancer de l'homme par sa fréquence et troisième cause de décès par cancer (9% des
décès par cancer chez l’homme en Europe). Plus de 800 cas dans le Haut Rhin de 1994 à 96.
Le cancer de la prostate est un cancer de l'homme vieillissant. Il se manifeste exceptionnellement
avant 50 ans. 85 % des cas sont diagnostiqués chez l'homme de plus de 60 ans.
Le risque cumulé de souffrir d’un cancer de prostate pour un homme est de 9% !
Facteurs étiologiques du cancer de prostate
Age
Hérédité
20% de formes familiales, risque x 2 - 3 s'il existe un antécédent familial,
5 % de formes héréditaires pures : risque x 10 s'il existe au moins trois parents du premier
degré atteints sur trois générations et dont 2 âge de survenue < 55 ans.
Race
l'incidence clinique du cancer de la prostate est beaucoup plus importante aux Etats Unis
qu'au Japon. Aux Etats Unis, l'incidence est plus importante pour la population noire.
Alimentation
riche en graisse, elle jouerait un rôle favorisant.
ANATOMO-PATHOLOGIE
Le cancer de la prostate est un adénocarcinome dans 99% des cas.
Les tumeurs peuvent être, bien, moyennement ou peu différenciées.
La classification de Gleason établit un score qui présente une valeur pronostique :
scores de 5 et 6 : bon pronostic
score de 7 : pronostic intermédiaire
scores de 8 à 10 : mauvais pronostic

UE.2.9.S5
12.09.11
2
PHYSIOPATHOLOGIE
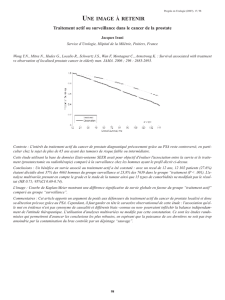
L’anatomie zonale de la prostate
L'adénocarcinome naît dans 65 % des cas dans la Zone Périphérique, dans 25 % des cas dans la
Zone de Transition et dans 10 % des cas dans la Zone Centrale.
La notion d’hormonosensibilite
Il est bien établi que la croissance, le développement, le maintien en état et la fonction de la
prostate sont sous la dépendance de la concentration plasmatique en testostérone. La castration
de l'homme adulte conduit à l'atrophie prostatique. La prostate est considérée comme un organe
androgénodépendant.
L'androgène circulant le plus important est la testostérone provenant de deux sources principales :
à 95 % production testiculaire, à 5 % production surrénalienne.
La testostérone plasmatique libre est la forme biologiquement active. Dans la cellule prostatique,
la testostérone est métabolisée en dihydrotestostérone par l'intermédiaire d'une enzyme
spécifique : la 5 alpharéductase. La dihydrotestostérone est l'androgène intra-cellulaire le plus
efficace.
Dans le cas du cancer de la prostate, les cellules cancéreuses gardent certaines caractéristiques
des cellules prostatiques normales et notamment leur hormono-sensibilité. Toutefois, la durée de
réponse à un traitement androgéno-suppresseur est variable, d'une durée moyenne de deux ans
en cas de cancer métastasé. On assiste alors à un échappement hormonal avec une population
tumorale constituée essentiellement de cellules androgéno-indépendantes.
DIAGNOSTIC
Le diagnostic se pose en cas de :
Dépistage
Le dépistage de masse du cancer de la prostate est discuté. La Haute Autorité de Santé ne l’a pas
recommandé en 1999. L’Académie de Médecine et l’Association Francaise d’Urologie
recommandent un tel dépistage depuis 2003.
Si il est effectué, il doit comporter un dosage de PSA total et éventuellement un Toucher Rectal et
il doit concerner les hommes de 50 à 75 ans.
De nombreux consultants nous demandent cependant un bilan prostatique alors que les

UE.2.9.S5
12.09.11
3
symptômes sont absents. Il s’agit alors de dépistage individuel ou diagnostic précoce.
Signes fonctionnels tardifs
Troubles mictionnels chroniques, récents (< 6 mois), progressifs
Complications :
Rétention chronique ou aiguë d'urine
Infection urinaire
Hématurie
Douleurs osseuses surtout lombaires
Compression pelvienne avec thrombophlébites ou lymphoedème
Altération de l’état général
Le diagnostic repose sur:
Le toucher rectal
Au début asymétrie de taille, de consistance, de limites de la prostate
A un stade plus avancé: prostate dure, irrégulière, pierreuse
Le taux sérique de PSA (Prostate Specific Antigen)
Il s'agit d'une enzyme sécrétée par les acini prostatiques, responsable notamment de la
liquéfaction du sperme.
Son taux sanguin normal est inférieur à 1,5 ou 4 ng/ml selon la technique utilisée et sa demi-vie
est de 48 heures.
Il s'agit d'un marqueur spécifique de la prostate, mais il ne permet pas le diagnostic exact d'une
pathologie prostatique : il est élevé dans l'adénome, la prostatite, le cancer mais également après
toucher rectal (de manière non significative), cystoscopie, mise en place d’une sonde à demeure,
intervention sur la prostate. Il est utile dans le diagnostic précoce en combinaison avec le toucher
rectal, le couple TR + PSA ayant une rentabilité maximale.
Afin d'augmenter la sensibilité de ce test, il a été proposé d'utiliser :
le PSA ajusté à l'âge du patient
la cinétique d'évolution du PSA (PSA vélocité) : 0.75 ng/ml/an
le PSA rapporté au volume prostatique (PSA densité) : 1 ng/ml/10 cc vol.
le PSA libre (non lié aux protéines porteuses) et le rapport PSA libre / PSA total (si PSA total compris entre 4 et 10
ng/ml : <5%: signe un cancer, >30%: HBP).
Risque de cancer de la prostate en fonction du TR et du PSA
PSA
0 - 2.5 ng/ml
2.6 - 4 ng/ml
4.1 – 10 ng/ml
> 10 ng/ml
TR -
1%
20%
35%
60%
TR +
7.5%
25%
45%
75%

UE.2.9.S5
12.09.11
4
Les biopsies prostatiques (BP)
Le diagnostic est affirmé sur l’analyse histologique des carottes de biopsies prostatiques.
Le meilleur rendement diagnostique est obtenu en réalisant, sous contrôle échographique
endorectal, un prélèvement systématisé comprenant de 10 à 14 carottes étagées de la base, à la
partie moyenne et à l'apex, du lobe droit et du lobe gauche.
Cette biopsie peut être le plus souvent réalisée sous anesthésie locale, en ambulatoire.
Elle contribue à fournir des informations dans l'évaluation des degrés d'extension et de
différenciation (score de Gleason) de la tumeur.
Ce geste présente un double risque dont il faut avertir le patient :
- hémorragique : arrêt de tout traitement anticoagulant ou anti-agrégant plaquettaire.
- infectieux : tableau de prostatite quelques jours après l’examen. Un lavement rectal avant
le prélèvement et une antibioprophylaxie avec fluoroquinolone permettent de diminuer ce
risque (1%).
L’imagerie
Le seul examen radiologique ayant un intérêt dans le diagnostic du cancer de la prostate est
encore actuellement l’IRM endorectale. Cet examen est peu réalisé car peu accessible (un seul
appareil pour toute l’Alsace) et de bonne valeur si il est réalisé avant les biopsies.
L’échographie endorectale avec éventuelle étude doppler permet l'examen de la zone
périphérique et des vésicules séminales mais manque toutefois de sensibilité et de spécificité dans
son utilisation de manière isolée. Enfin, son intérêt réside surtout dans la réalisation des biopsies.
+

UE.2.9.S5
12.09.11
5
LE DIAGNOSTIC DE GRAVITE
Bilan d'extension (classification TNM)
Tumeur
Le toucher rectal permet de classer les tumeurs de T1 à T4. Il est subjectif et sous estime
volontiers le stade tumoral : 50% des T2 sont en fait des pT3.
L'échographie endorectale manque de sensibilité et de spécificité
L’IRM est performante pour déterminer l’état des vésicules séminales et de la capsule mais
cela nécessite idéalement une antenne endo-rectale
Les biopsies prostatiques permettent d’apprécier le volume tumoral (nombre et
pourcentage de biopsies envahies, état de la capsule prostatique)
Nodes (ganglions)
La tomodensitométrie abdomino-pelvienne
l’IRM.
Curage ganglionnaire chirurgical
Métastases
La scintigraphie osseuse recherche des foyers d'hyperfixation signant l'ostéose
métastatique secondaire.
L'échographie abdominale recherche des métastases hépatiques ou une dilatation des
cavités pyélocalicielles survenant lors de volumineuses tumeurs. Elle évalue l’état vésical et
le résidu post-mictionnel.
Les examens biologiques
Le PSA, pour des valeurs élevées, signe un processus extensif :
- au dessus de 30 ng/ml, le franchissement capsulaire est présent 3 fois sur 4.
- au dessus de 100 ng/ml, il existe dans 99 % des cas, des métastases.
ECBU, NFS, créatininémie, calcémie recherchent des signes de complications
 6
6
 7
7
 8
8
 9
9
1
/
9
100%