Prothèsetotale de la hanche par voie antérieure «mini

K. G. Moerenhout
S. Cherix
H. A. Rüdiger
introduction
L’arthroplastie totale de la hanche a connu une évolution impor-
tante depuis son introduction dans les années 1950. Au début,
l’accent était surtout mis sur la fixation des implants dans l’os.
Suite à l’amélioration de cette fixation des implants, l’intérêt pour
les tissus mous a pris de l’ampleur. De nos jours, la mise en place
d’une prothèse totale de la hanche peut être perçue comme une
intervention tant au niveau osseux que des tissus mous.
évolution des voies d’abord
Au début du développement de la prothétique de la hanche par Sir John
Charnley,1 une ostéotomie du grand trochanter était réalisée pour accéder à l’ar-
ticulation. De ce geste découlaient une réhabilitation plus longue et des compli-
cations spécifiques, telles que la pseudarthrose du grand trochanter, les douleurs
péritrochantériennes dues au matériel d’ostéosynthèse, une faiblesse des abduc-
teurs de la hanche et une boiterie. D’autres voies d’abord ont donc été élaborées
afin de pallier ces complications.
K. Hardinge 2 a décrit une voie d’abord latérale directe, sans ostéotomie, passant
à travers la musculature du moyen fessier et du vaste externe (voie transglutéale),
qui doit ensuite être suturée par des points transosseux lors de la fermeture.
Cette voie a pour inconvénient principal l’atteinte de la musculature abductrice,3
ainsi que le risque de lésion du nerf glutéal supérieur.4
De la voie postérieure à la voie antérieure
Afin d’éviter les complications au niveau du grand trochanter et du moyen fessier,
la voie postérieure de Moore 5 a gagné en intérêt. Elle est la voie la plus utilisée
actuellement dans le monde. Elle est techniquement plus simple et n’atteint pas
les abducteurs de la hanche. Cependant, les courts rotateurs externes, qui jouent
un rôle important dans la stabilisation dynamique du bassin, sont incisés. De plus,
cette voie présente un risque pour le nerf sciatique et un taux de luxation plus
élevé (0,5-10%).6,7
Total hip arthroplasty through anterior
«minimal invasive» approach
Total hip replacement has seen a tremendous
development and has become one of the
most successful surgical interventions in or-
thopaedics. While during the first decades of
development of total hip arthroplasty the
fixation of the implant into the bone was the
main concern, the focus has shifted towards
surgical technique and soft tissue handling. In
order to avoid permanent soft tissue damage,
muscular dysfunction and concerns in regards
to cosmetics, minimal invasive and anatomic
approaches have been developed. We here
provide a short overview on various methods
of total hip replacements and we describe our
technique through a minimal invasive direct
anterior approach. While muscle and nerve
damage is minimal, this technique allows for
a rapid rehabilitation and is associated with an
excellent functional outcome and a minimal
risk for dislocation.
Rev Med Suisse 2012 ; 8 : 2429-32
L’arthroplastie totale de la hanche a connu une évolution im-
portante pour devenir une des interventions chirurgicales ortho-
pédiques obtenant les meilleurs résultats. Durant les premières
décennies de son développement, la fixation des implants dans
l’os était le souci principal. Actuellement, l’accent est de plus
en plus mis sur la technique chirurgicale et la préservation des
tissus mous. L’abord chirurgical anatomique «mini-invasif» a
ainsi été développé pour prévenir les lésions musculaires irré-
versibles. Nous proposons ici un survol des différentes voies
d’abord pour l’arthroplastie totale de la hanche et décrivons
l’abord antérieur en détail. Alors que l’atteinte musculaire y
est minime, cette technique permet une réhabilitation rapide,
et donne de bons résultats fonctionnels ainsi qu’un risque di-
minué de luxation.
Prothèse totale de la hanche
par voie antérieure «mini-invasive»
le point sur…
0 Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012
Drs Kevin G. Moerenhout,
Stéphane Cherix et Hannes A. Rüdiger
Service d’orthopédie et traumatologie
Département de l’appareil locomoteur
CHUV, 1011 Lausanne
Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012 2429
13_16_36851.indd 1 13.12.12 08:44

Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012 0
Depuis quelques années, l’abord antérieur direct a le
vent en poupe. Cette voie d’abord, décrite par Judet,8 a été
développée en modifiant les voies de Smith-Petersen9 et
de Hueter.10 Cette voie, dite anatomique (figure 1), suscite
l’engouement de par le fait qu’aucune structure musculo-
tendineuse n’est sectionnée. Pour améliorer l’exposition, le
matériel opératoire, avec la table de traction et un ancillaire
spécifique, a dû être adapté.
technique opératoire
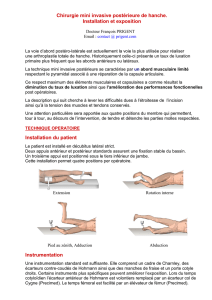
Le patient est installé en décubitus dorsal sur la table
de traction (figure 2). Afin de ne pas léser le nerf fémoro-
cutané, l’incision, d’environ 10 cm, est centrée sur le muscle
tenseur du fascia lata. La gaine du muscle est incisée longi-
tudinalement et le tenseur est décollé de son aponévrose
et rétracté latéralement. L’aponévrose superficielle du droit
antérieur qui apparaît alors est incisée et le muscle récliné
jusqu’à visualisation de l’aponévrose profonde, dite innomi-
née. Cette aponévrose est également incisée et le pédicule
circonflexe latéral est ligaturé. Viennent ensuite la capsulo-
tomie, permettant l’exposition du col fémoral, puis l’ostéo-
tomie de celui-ci et, enfin, l’extraction de la tête du fémur
(figure 3). On poursuit par la préparation du cotyle, sur le-
quel on a une vue dégagée. Le fraisage du cotyle précède
la mise en place de l’implant cotyloïdien. La position en
décubitus dorsal autorise la palpation des deux crêtes ilia-
ques, ce qui permet au chirurgien de s’orienter dans le plan
frontal et de déterminer l’inclinaison de la cupule. Vient
ensuite la préparation fémorale, rendue possible par une
instrumentation spécifi que (figure 4), ainsi que par la table
orthopédique. Celle-ci permet la rotation externe du mem-
bre inférieur en hyper extension de la hanche, avec projec-
tion vers l’avant du fémur proximal, rendant son accès aisé
pour l’implantation de la tige fémorale. La réduction de la
hanche est alors effectuée avec une tête d’essai, la prothèse
pouvant être testée en hyperextension-rotation externe et
en flexion. Après mise en place de la tête définitive (figure 5),
on procède à la fermeture de l’aponévrose du muscle ten-
seur, puis du sous-cutané et de la peau.
La marche en charge selon douleurs s’effectue dès le
premier jour postopératoire. On conseille de garder deux
cannes pendant quatre semaines, ainsi qu’une thrombopro-
phylaxie de six semaines.
avantages pour le patient
Mini-invasif
Le terme «mini-invasif» désigne à l’origine une longueur
d’incision inférieure à 10 cm. En dessous de cette incision
superficielle, la voie d’abord reste essentiellement inchan-
gée. La difficulté chirurgicale réside dans le fait que le
chirurgien doit opérer dans un champ opératoire plus res-
treint.
Le fait que l’opération soit «mini-invasive» ne change en
rien les principes de base de l’intervention. Des études ran-
domisées ont par ailleurs démontré que le «mini-invasif»
est aussi sûr et a le même taux de complications que les
opérations par abord standard. Le concept «mini-invasif»
semble par ailleurs avoir une influence psychologique po-
sitive sur le patient, qui ressent une confiance accrue11 et
une satisfaction esthétique améliorée.
2430 Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012
Figure 1. Voie d’abord antérieure
L’incision passe par la gaine du muscle tenseur du fascia lata (TFL), laté-
rale du sartorius (S). En profondeur, passage entre le droit fémoral (DF),
le psoas (P) et le vaste latéral (VL). Les courts rotateurs externes (CR)
et le grand fessier (GF) ne sont pas touchés.
Figure 2. Installation du patient en décubitus dorsal
sur la table de traction
Figure 3. Extraction de la tête fémorale par une
incision de moins de 10 cm
13_16_36851.indd 2 13.12.12 08:44

Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012 2431
Douleurs
Goebel et coll.12 ont démontré une diminution de la
consommation d’antalgiques, ainsi qu’une diminution de la
douleur ressentie dans les premiers jours postopératoires,
pour la voie antérieure par rapport à la voie transglutéale
(voie de Hardinge 2). Le temps nécessaire à regagner la
mobilité et la durée d’hospitalisation semblent également
diminués.
Réadaptation
Nakata et coll.13 ont démontré que les patients opérés
par voie antérieure mini-invasive ont une réadaptation plus
rapide que ceux ayant subi une voie postérieure mini-inva-
sive. Bremer et coll.3 ont d’ailleurs démontré, par IRM post-
opératoires, que les dégâts musculaires étaient significati-
vement moins importants après la voie antérieure.
Coût
Duwelius et coll.14 ont trouvé un bénéfice économique
significatif de la voie «mini-invasive» par rapport aux voies
d’abord standards. Les coûts d’hospitalisation et de réadap-
tation semblent diminués.
complications
Luxations
Le risque de luxation dépend principalement du position-
nement des implants. En effet, si l’implant cotyloïdien ou
fémoral a trop d’anté- ou de rétroversion, ou si la tension
musculaire préopératoire (offset et longueur) n’est pas ré-
tablie, une luxation peut survenir. Ceci est valable pour
toutes les voies d’abord et est donc opérateur-dépendant.
Cependant, dans la voie antérieure, les structures mus-
culo-tendineuses sont épargnées et préviennent la luxation.
Les mouvements à éviter en postopératoire après la voie
antérieure sont principalement l’hyperextension en combi-
naison avec une rotation externe. Ces mouvements sont
moins souvent effectués que les mouvements à risque après
la voie postérieure, à savoir la flexion-rotation interne de la
hanche. On retrouve en effet ces derniers mouvements par
exemple lorsque le patient va aux toilettes, entre et sort
du lit, s’accroupit ou enfile des chaussettes. Même avec des
précautions minimes, le risque de luxation est très faible
pour la voie antérieure et le retour à une activité normale
est souvent rapide.15
0 Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012
Figure 5. Mise en place de l’implant définitif avant
réduction
Encadré. Planification préopératoire 3D
Pour une fonction optimale de la hanche (surtout des muscles
abduc teurs), une reconstruction anatomique des bras de levier
est impérative. Cela nécessite une analyse de l’anatomie indivi-
duelle et une planification préopératoire (choix et positionnement
des implants).
Traditionnellement, la planification opératoire se pratiquait en
deux dimensions, à l’aide de transparents, sur film ou informatisés,
appliqués sur une radiographie calibrée du bassin. Le développe-
ment de logiciels informatiques, utilisés initialement pour la confec-
tion des prothèses sur mesure, permet depuis peu une planifica-
tion en trois dimensions des prothèses standards (figure 6). Cela
nécessite la réalisation d’un CT du bassin et des membres infé-
rieurs selon un protocole établi afin de déterminer les para mètres
utiles à une planification dans les trois plans de l’espace (longueur
des différents segments de membre et du col fémoral, orientation
du cotyle et du col fémoral). Le chirurgien peut ainsi planifier avec
précision la prothèse nécessaire, anticiper les diffi cultés opéra-
toires et reconstruire au mieux l’anatomie de la hanche.
L’inconvénient de cette planification 3D, outre son coût, est
repré senté par l’irradiation subie par le patient. Ce CT représente
en effet une irradiation d’environ 600 mGy, ce qui correspond à
quatre radiographies du bassin.
Figure 4. Instrumentation rendant la mise en place
prothétique plus aisée
A. préparation du cotyle avec fraise décalée. B. préparation du fût fémoral
avec râpe courbe.
A
B
13_16_36851.indd 3 13.12.12 08:44

Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012 0
Paresthésie
Les voies latérale et postérieure ont pour désavantage
le risque de lésion du nerf sciatique, complication extrê-
mement rare par voie antérieure. Par contre, la voie anté-
rieure présente un risque élevé de lésion du nerf fémoro-
cutané – nerf exclusivement sensitif – sans répercussion
fonctionnelle.
Fractures peropératoires
Selon la littérature, le nombre de fractures peropératoires
n’est pas plus élevé que dans d’autres voies d’abord.16
Néanmoins, certains auteurs décrivent plus de fractures du
fémur en intra-opératoire lors de leur courbe d’apprentis-
sage de cette nouvelle technique.16,17
conclusion
Bien que nous manquions d’études randomisées, notre
expérience montre que les résultats de la chirurgie prothéti-
que de la hanche par voie antérieure «mini-invasive» sont
très encourageants. La satisfaction du patient, ainsi qu’une
réhabilitation plus rapide, traduisent probablement une
atteinte musculo-tendineuse moins importante grâce à une
voie d’abord plus anatomique. Le risque de luxation est
diminué et le nombre de fractures peropératoires est com-
parable à la technique classique par voie postérieure. La
planification 3D (cf. encadré) participe probablement à ces
bons résultats, de par la plus grande précision de recons-
truction de la hanche qu’il rend possible.
2432 Revue Médicale Suisse
–
www.revmed.ch
–
19 décembre 2012
Implications pratiques
Avantages et inconvénients des voies d’abord
Mini-invasive
1. Eléments positifs : augmentation de la satisfaction pour le
patient et diminution de la douleur
2. Elément négatif : diminution du champ de vision pour le
chirurgien
Antérieure
1. Eléments positifs : diminutions du trauma musculo-
tendineux, de la durée de réhabilitation, de la luxation
2. Elément négatif : augmentation de la courbe d’appren-
tissage pour le chirurgien
>
>
Figure 6. Planification 3D sur la base d’un CT du bassin
Les couleurs sur la tige représentent l’appui de l’implant dans l’os.
1 * Charnley J. Arthroplasty of the hip. A new ope-
ration. Lancet 1961;1:1129.
2 Hardinge K. The direct lateral approach to the hip.
J Bone Joint Surg Br 1982;64:17.
3 * Bremer AK, Kalberer F, Pfirrmann CW, Dora C.
Soft-tissue changes in hip abductor muscles and ten-
dons after total hip replacement : Comparison between
the direct anterior and the transgluteal approaches. J
Bone Joint Surg Br 2011;93:886.
4 Ramesh M, O’Byrne JM, McCarthy N, et al. Damage
to the superior gluteal nerve after the Hardinge ap-
proach to the hip. J Bone Joint Surg Br 1996;78:903.
5 * Moore AT. The self-locking metal hip prosthesis.
J Bone Joint Surg Am 1957;39-A:811.
6 Kim YS, Kwon SY, Sun DH, Han SK, Maloney WJ.
Modified posterior approach to total hip arthroplasty
to enhance joint stability. Clin Orthop Relat Res 2008;
466:294.
7 Peters CL, McPherson E, Jackson JD, Erickson JA.
Reduction in early dislocation rate with large-diameter
femoral heads in primary total hip arthroplasty. J Arthro-
plasty 2007;22(Suppl. 2):140.
8 ** Judet J, Judet H. Anterior approach in total hip
arthroplasty. Presse Medicale 1985;14:1031.
9 Smith-Petersen M. Approach to and exposure of the
hip joint for mold arthroplasty. JBJS Am 1949;31-A:40.
10 Hueter C. Grundriss der Chirurgie : Vogel, F.C.W.,
1883.
11 Dorr LD, Thomas D, Long WT, Polatin PB, Sirianni
LE. Psychologic reasons for patients preferring minimally
invasive total hip arthroplasty. Clin Orthop Relat Res
2007;458:94.
12 Goebel S, Steinert AF, Schillinger J, et al. Reduced
postoperative pain in total hip arthroplasty after mini-
mal-invasive anterior approach. Int Orthop 2012;36:
491.
13 Nakata K, Nishikawa M, Yamamoto K, Hirota S,
Yoshikawa H. A clinical comparative study of the direct
anterior with mini-posterior approach : Two consecu-
tive series. J Arthroplasty 2009;24:698.
14 Duwelius PJ, Moller HS, Burkhart RL, et al. The
economic impact of minimally invasive total hip arthro-
plasty. J Arthroplasty 2011;26:883.
15 Restrepo C, Mortazavi SM, Brothers J, Parvizi J,
Rothman RH. Hip dislocation : Are hip precautions ne-
cessary in anterior approaches ? Clin Orthop Relat Res
2011;469:417.
16 Masonis J, Thompson C, Odum S. Safe and accu-
rate : Learning the direct anterior total hip arthroplasty.
Orthopedics 2008;31(12 Suppl. 2).
17 Wayne N, Stoewe R. Primary total hip arthroplasty :
A comparison of the lateral Hardinge approach to an
anterior mini-invasive approach. Orthopedic Reviews
2009;1:e27.
* à lire
** à lire absolument
Bibliographie
13_16_36851.indd 4 13.12.12 08:45
1
/
4
100%