cdo 131 - archaimbault

n° 131 • juin/Juillet 2009 Les Cahiers 17
Contactologie
Cas clinique
La topographie cornéenne de l’œil gauche révèle un
astigmatisme irrégulier, avec une zone de cornée ren-
due prolate par la cicatrisation stromale essentielle-
ment. Cependant, la mauvaise qualité de l’étalement
du film lacrymal donne une image de topographie avec
artéfact et les données chiffrées de la kératométrie
sont difficilement interprétables malgré des indices
d’alignement corrects.
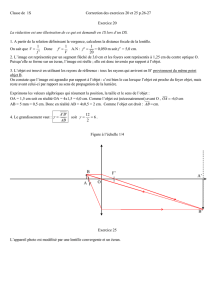
L’examen de l’œil gauche à la lampe à fente montre
une cicatrice cornéenne située en moyenne périphérie,
transversale de 3 h à 9 h (
figure 1
). On note une aniridie
et une aphakie post-traumatiques.
L’examen du fond d’œil permet d’éliminer une lésion
maculaire séquellaire susceptible de grever le pronostic
visuel.
L’essai, la prescription de la lentille et le suivi
L’utilisation de lentilles d’essai de diamètre 9,80 mm
et à grande zone optique (8,00 mm) permet de déter-
miner le ROde la lentille de commande ; par contre, la
lentille choisie a tendance à se décentrer en inféro-
temporal (
figure 1
) et l’image fluorescéinique révèle un
appui périphérique en diabolo dans l’axe de la cica-
trice.
Une fois le ROdéterminé, la lentille commandée
(LRPG) est donc une lentille à excentricité de dégage-
ment périphérique (E) modulable avec un diamètre total
Un traumatisme grave de l’OG
chez un amblyope OD
Lorsqu’il consulte, Monsieur R., âgé de 65 ans, a
subi un traumatisme de l’œil gauche par tondeuse six
mois auparavant avec : plaie cornéosclérale, perte de
l’iris, perte du cristallin. Il a été traité par suture, para -
ge, vitrectomie et antibiothérapie par voie intravei-
neuse. Dans les suites, il a présenté un décollement de
rétine rhegmatogène minime, traité chirurgicalement.
Il est adressé pour un équipement en lentille de l’œil
gauche avant de passer, en cas d’échec, à l’étape chi-
rurgicale avec implant de chambre postérieure suturé.
A droite, il présente une amblyopie fonctionnelle
remontant à l’enfance, avec antécédent de décolle-
ment de rétine.
Un examen ophtalmologique complet
Réfractomètrie automatique :
OD : - 5,75 (- 2,75) 15°, OG : impossible.
Kératométrie :
OD : 8,47 à 5°/7,94 à 95°, OG : impossible.
Meilleure acuité visuelle corrigée (MAVC) par verres :
OD : - 4,75 (- 3,00) 10° addition + 3 →6/10 - P3,
OG : + 13,00 (- 3,00) 65° →2/10.
Adaptation en lentille de contact
après plaie de cornée
Valérie Archaimbault
Les lentilles de contact sont une alternative au traitement chirurgical par kératoplastie
dans la correction d’un astigmatisme irrégulier après traumatisme cornéen perforant,
quand la réhabilitation visuelle n’est pas permise par les lunettes.
Comme l’illustre le cas clinique suivant, une lentille rigide perméable aux gaz (LRPG) est
souvent la correction de choix pour un résultat optique optimal, avec un risque moindre
de kératite microbienne et de néovascularisation qu’avec une lentille souple.
La réussite de tout équipement en lentille de contact repose toujours sur la même triade :
résultat optique, fonctionnement optimal de la surface oculaire, confort du patient.
Atteindre ces trois objectifs sur un œil traumatisé demande de la part de l’adaptateur une
connaissance et une attention particulière, de façon à aboutir à un équipement pérenne.
Bayonne

Les Cahiers
18 n° 131 • juin/Juillet 2009
Contactologie
(9,80 mm) et un diamètre de zone optique (8,00 mm)
équivalents à la lentille d’essai.
Les paramètres sont les suivants :
+ 10,25/8,20/9,80/E = 0,6.
Cette lentille permet d’obtenir une acuité de 8/10 à
gauche.
L’aniridie, l’amétropie partiellement corrigeable de
l’œil droit, un léger astigmatisme résiduel de l’œil gau-
che et la presbytie justifient une correction par verres
de lunette additionnels photochromiques. Avec une
correction : plan (- 0,50) 30° addition + 3,00, on obtient
10/10 - P3 du côté gauche, porteur de la lentille.
Le patient est informé du calendrier du suivi, un
rendez-vous est donné un mois après délivrance de
l’ordonnance définitive rédigée sur le formulaire de
prise en charge correspondant à la cotation BLMP003
de la CCAM.
Puis il sera vu tous les six mois.
Ici, le gain notable d’acuité visuelle permet la condui -
te automobile, ce qui correspond aux besoins essen-
tiels de ce sexagénaire actif et qui permet de surseoir
à l’indication de greffe.
Apport des lentilles de contact
en traumatologie
L’apport des lentilles de contact sur le plan optique
par rapport aux lunettes est connu depuis longtemps
[1, 2] dans la réhabilitation visuelle après trauma-
tisme cornéen perforant.
Le choix de la première lentille
Le choix du type de lentille est guidé par les critères
optiques : en cas d’astigmatisme irrégulier, il se porte
vers une LRPG. En cas d’astigmatisme central régu-
lier, rare, la correction par lentille souple est possible.
La géométrie de la lentille rigide dépend de la loca-
lisation de la plaie :
- si la plaie est paracentrale, la toricité périphérique
est respectée et la stabilité d’une lentille plus prédic -
tible ;
- si la plaie est périphérique, un grand diamètre
s’impose pour assurer stabilité et confort.
En ce qui concerne le matériau, il convient d’opter
pour un super Dk/e (entre 60 et 80) ou un hyper Dk/e
(supérieur à 80), en raison du risque d’apparition de
néovaisseaux, surtout si la cicatrice empiète sur le
limbe.
Un Dk/e inférieur à 60 reste une indication de réser -
ve si la dynamique des paupières (déformabilité) et/ou
l’état du film lacrymal l’exige (œil sec).
Les critères physiologiques font que la priorité
sécu ritaire est donnée aux LRPG. Les lentilles souples
restent un choix de seconde intention si l’amétropie
reste dans le champ des paramètres disponibles, en
privilégiant là aussi les hyper Dk/e (silicone-hydro-
gel). Les lentilles souples sont donc envisagées en cas
d’inconfort avec LRPG ou d’érosion épithéliale récidi-
vante et algique.
Actuellement, plusieurs types de géométrie sont
possibles, en dehors de la classique géométrie de révo -
lution, pour assurer un meilleur alignement, donc une
meilleure stabilité et une meilleure acuité visuelle. Par
exemple, en cas de taie cornéenne inférieure, une len-
tille spéciale kératocône peut même être l’indication
optimale. Pour une taie en nasal ou en temporal, il vaut
mieux s’orienter vers un «
edge-lift
» au-dessus de la
partie serrée de la moyenne périphérie, afin d’éviter le
décentrement et l’acuité fluctuante [3] (
figure 2
).
La plupart des patients peuvent ainsi être avanta-
geusement équipés, ce qui jette un voile sur l’étude de
Mc Mahon [4], qui concluait à un faible taux de réussite
à long terme du port de lentilles dans une série de
122 cas de traumatisme du segment antérieur.
L’examen clinique est un préalable indispensable
Il détermine le choix de la première lentille d’essai
et permet la compréhension d’un problème éventuel
rencontré en cours d’adaptation.
• Acuité visuelle : sans correction, avec correction par
verre.
Figure 1. Cicatrice cornéenne horizontale 3 h-9 h et aniridie œil
gauche. La lentille d’essai se décentre en inféro-temporal.

n° 131 • juin/Juillet 2009 Les Cahiers 19
Contactologie
• Analyse de l’astigmatisme : topographie, astigmatis -
me régulier ou irrégulier, localisation par rapport au
centre de la cornée. La topographie est souvent diffi-
cile car le film lacrymal est altéré. La réalisation d’une
topographie cornéenne permet de prévoir des zones
d’appui, des lacs de fluorescéine, donc de choisir la
géométrie de la face postérieure de la lentille d’essai la
plus apte à minimiser ces effets.
L’adaptation en lentille peut se faire précocement
Elle peut se faire dès la cicatrisation et quelques
semai nes après l’ablation des sutures, lorsque la
kératométrie est jugée stable (en dehors du cas par -
ticulier de lutte contre l’amblyopie chez l’enfant).
En général, le premier essai se fait avec une lentille
de diamètre situé entre 9,50 et 10,50 mm, avec un
rayon de courbure le plus proche possible du K plat.
Puis se fait le contrôle de l’adaptation :
1. Evaluer le centrage et la mobilité.
2. Evaluer l’alignement de la zone optique d’après
l’image fluorescéinique.
3. Adapter le rayon de courbure ou le déterminer
entre celui d’une lentille jugée trop serrée et celui
d’une lentille jugée trop plate.
4. Faire une sur-réfraction et déterminer la puis-
sance de la première lentille commandée.
5. Choix du matériau : à forte transmissibilité à
l’oxygène.
Enfin, une adaptation réussie est une adaptation
péren ne. Il faudra donc rechercher par l’interrogatoire
les besoins visuels et les exigences du patient afin de
définir le « cadre psychologique » et les modalités du
port ultérieur.
Lors des visites de suivi, il convient d’évaluer la
meilleure acuité corrigée par lentille, de surveiller
l’apparition d’un syndrome 3 h-9 h, de discuter avec le
patient de l’indication judicieuse d’une kératoplastie,
dont le résultat optique optimal dépend d’une adapta-
tion en lentilles de contact dans un tiers des cas de
toute façon [5], équipement qui présente d’ailleurs
des analogies avec l’adaptation sur plaie de cornée.
Un protocole rigoureux
pour ces cas difficiles
Dans le rapport de la SFO 2009, «
Les lentilles de
contact
», Frédéric Vayr décrit de façon très pratique le
protocole d’adaptation en lentilles sur une cornée
après traumatisme perforant [6].
Noter la kératométrie centrale ou la valeur du K plat
dans la zone des 3 mm de la carte topographique. Si
l’on ne dispose pas d’un topographe, la solution est de
téléphoner à l’assistance technique du laboratoire
choisi qui enverra une lentille d’essai en se basant sur
la kératométrie de l’œil adelphe et la description de
la cicatrice.
• Examen statique et dynamique des paupières.
• Transparence de la cornée :
- étendue de la taie cornéenne,
- localisation : centrale, paracentrale, périphérique,
- situation par rapport à l’axe visuel et à la pupille, à
la lumière et à l’obscurité. Un gain modéré d’acuité
visuelle malgré une limite visible de la taie en dehors
de l’axe visuel évoque une atteinte stromale infracli-
nique.
• Limbe : intégrité, néovaisseaux, hyperémie.
• Conjonctive bulbaire et palpébrale : existence d’un
relief par fibrose cicatricielle.
• Film lacrymal : imprégnation à la fluorescéine (
dry
spots
), effet Dellen.
• Pupille : forme, taille.
• Cristallin (si phaque) : altération ou non de sa transpa-
rence.
Figure 2. a.
Design tricourbe
: r0, rayon central (rayon de la zone
optique) ; r1, rayon intermédiaire entre r0et r3; r3rayon
périphérique. Par exemple, r3plus petit de 0,8 mm que r0.
b.
Design spécial kératocône
: r0, rayon central ; r1, r2, r3rayons
périphériques. La différence entre r0et le rayon périphérique r1
est beaucoup plus grande que pour (A). r3est très plat.
c. «
Reverse design
» ou géométrie inversée (tétracourbe) :
r0, rayon central ; r1, r2, r3rayons périphériques. r2est
significativement plus serré (reverse) que le rayon central r0.
r3(deuxième
« reverse zone »
) est plus plat que r2, mais plus serré
que r0.
a b c

Les difficultés d’adaptation d’une lentille de contact
sur une cornée fragilisée par une plaie sont à l’heure
actuelle minimisées par les matériaux et les designs à
notre disposition.
Ces difficultés sont variables et dépendent de la
morphologie de la cicatrice [7] : étendue, localisation
et topographie, ainsi que des lésions associées au
niveau du segment antérieur (aniridie, aphakie).
Ce type d’équipement fait l’objet de recherches
destinées à mettre au point des systèmes de stabilisa-
tion permettant l’adaptation de tout type de cornée
cicatricielle.
La technologie point par point et les tours de
fabrication robotisés permettent d’obtenir des faces
postérieures asymétriques avec des variations de
courbure localisées sur une partie des dégagements,
de façon à s’aligner sur la partie de la cornée déformée
par la cicatrisation.
Seuls restent à mettre au point des systèmes de
stabilisation performants pour assurer un bon cen-
trage à ces lentilles avec une géométrie inversée
localisée.
Bibliographie
1. Dada VK, Agarwal LP, Martin S, Harris RL. Visual acuity improve-
ment in eyes with corneal scars fitted with contact lenses. Am J
Optom Physiol Opt 1975;52:211-5.
2. Titiyal JS, Sinha R, Sharma N, Sreenivas V, Vajpayee RB. Contact
lens rehabilitation following repaired corneal perforations. BMC
Ophthalmol 2006;14(6):11.
3. Martin R, de Juan V. Reverse geometry contact lens fitting in cor-
neal scar caused by perforative corneal injuries. Contact Lens and
Anterior Eye 2007;30:67-70.
4. Mc Mahon TT, Devullapally J, Rosheim KM, Putz JL, Moore M,
White S. Contact lens use after corneal trauma. J Am Optom Assoc
1997;68:215-24.
5. Gruenauer-Kloevekorn C, Kloevekorn-Fischer U, Duncker GIW.
Contact lenses and special back surface design after penetrating
keratoplasty to improve contact lens fit and visual outcome. Br J
Ophthalmol 2005;89:1601-8.
6. Vayr F. Adaptations après plaies cornéennes et traumatismes ocu-
laires. Les lentilles de contact, Rapport de la SFO 2009. Masson Ed :
651-59.
7. Gruenauer-Kloevekorn C, HabermannA, Wilhelm F, Duncker GI,
Hammer T. Contact lens fitting as a possibility for visual rehabilita-
tion in patients after open globe injuries. Klin Monatsbl Augenheikd
2004, 221:652-7.
Valérie Archaimbault
Contactologie
Compte tenu de la place accordée à la contactologie dans ce
numéro avec l'interview de Florence Malet, auteur du Rapport
2009, il n'y a pas d'échos de la SFO en contactologie. Valérie
Archaimbault, qui anime très activement cette rubrique au sein
du comité de rédaction des
Cahiers d'Ophtalmologie
, a accepté de
rédiger ce cas clinique. Nous l'en remercions.
n° 131 • juin/Juillet 2009
20 Les Cahiers
Contactologie
1
/
4
100%