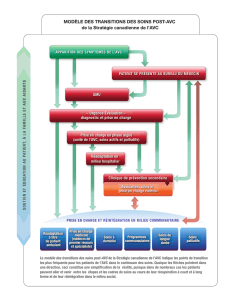
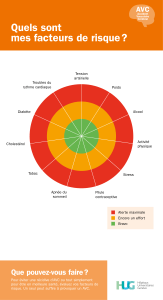
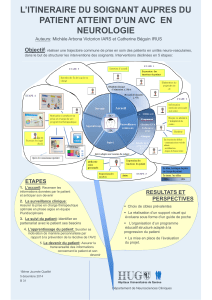
Collaboration entre le cœur et le cerveau : la réadaptation cardiaque

Avant-propos
Collaboration entre le cœur et le cerveau : la réadaptation
cardiaque complète pour la prise en charge des maladies
vasculaires chroniques et la prévention secondaire suivant
un AIT ou un AVC léger non débilitant
Peter L. Prior, PhD1,4 Neville Suskin, MD1,4 Vladimir Hachinski, DSc.2,4
Richard Chan, MD2,4 Karen Unsworth, MSc1 Sharon Mytka, M.Ed.3,4
Dinesh Kabra, MD5 Cheryl Mayer, MScN2,4 Christina O’Callaghan, B.App.Sc.(PT)6
1Programme de réadaptation cardiaque et de prévention secondaire; 2Clinical Neurological Sci-
ences et 3Southwestern Ontario Stroke Strategy au London Health Sciences Centre; 4Université
Western Ontario; London (Ontario); 5Central India Institute of Medical Sciences, Nagpur,
Inde; 6Ontario Stroke Network
Les accidents vasculaires cérébraux (AVC) sont
responsables de 15 000 à 20 000 admissions à
l’hôpital en Ontario et étant donné leur taux
de récurrence annuel qui varie de 4 à 14 %, la
prévention secondaire devient alors une priorité1-3.
Les accidents ischémiques transitoires (AIT),
événement semblable aux AVC, se résorbent en
moins de 24 heures1.
Les maladies cérébrovasculaires et les
coronaropathies ont en commun des facteurs
importants en ce qui concerne la pathophysiologie
et leurs résultats. Il arrive souvent que les patients
qui présentent un AIT ou un AVC non débilitant
d’intensité légère soient atteints d’athérosclérose
dans tout l’appareil vasculaire ou d’une maladie
cardiovasculaire comorbide et qu’ils soient
exposés à un risque plus élevé de présenter un AVC
récurrent ou un événement cardiovasculaire2,4-7.
Les coronaropathies, les AIT ou les AVC ont
en commun de nombreux facteurs de risque
modiables au niveau de l’appareil vasculaire, y
compris l’inactivité physique, l’hypertension, le
bilan lipidique anormal, l’usage du tabac, l’obésité
ou le surpoids, le diabète sucré, le stress et la
dépression2,8-15.
Or, il n’est pas étonnant de constater que dans les
lignes directrices actuelles, fondées sur la médecine
factuelle et ciblant la prévention secondaire après
un AVC ou à un AIT, le syndrome coronarien
aigu et la réadaptation cardiaque se chevauchent
de façon considérable16-18. Un examen des méta-
analyses de la prévention secondaire a conclu
qu’au moins 4/5 des événements vasculaires
récurrents chez les patients souffrant d’une
maladie cérébrovasculaire pourraient être évités
moyennant une stratégie multifactorielle intégrale,
y compris les interventions pharmacologiques et
comportementales19.
Le traitement de réadaptation cardiaque
complète des patients souffrant d’une maladie
cardiaque est souvent rentable à la suite d’un
événement cardiaque. Les patients atteints d’une
maladie cérébrovasculaire pourraient bénécier
potentiellement d’une approche multifactorielle
intégrée; il pourrait y avoir des raisons
convaincantes d’ordre scientique, clinique et
économique pour envisager la réadaptation
cardiaque comme stratégie de prévention
secondaire suivant un AIT ou un AVC d’intensité
légère. En effet, une étude antérieure portant sur
des patients ayant subi un AVC complet d’un à 12
ans auparavant, ont démontré une amélioration
des facteurs de risque et de l’état psychologique
au terme d’un traitement de réadaptation
cardiaque complète20. À notre connaissance,
cependant, il n’y a pas eu d’investigations sur
le déploiement de la réadaptation cardiaque
relativement tôt après un AIT ou un AVC non
débilitant d’intensité légère. Nous avons admis
comme hypothèse qu’un programme complet de
réadaptation cardiaque, en collaboration avec la
clinique de prévention des AVC, pourrait offrir
une prévention secondaire rentable et efcace
suivant un AIT ou un AVC d’intensité légère,
sans redoublement des infrastructures et des
expertises.
Pour vérier si un programme complet de
réadaptation cardiaque pour la prévention
secondaire chez les patients atteints d’un AIT
ou d’un AVC d’intensité légère est rentable et
efcace, une étude pré-pilote et post-pilote
a été effectuée. Les critères d’admissibilité
comprenaient la présence d’un AIT ou d’un AVC
Description de la méthode de l’étude
pilote
ACRC ACRC ACR
Aspects psychosociaux de la réadaptation cardiaque 13

non débilitant d’intensité légère au cours des
12 derniers mois et d’au moins un facteur de
risque vasculaire. De janvier 2005 en avril 2006,
des sujets ayant donné leur consentement ont été
recrutés consécutivement au sein de la population
de patients des cliniques d’urgence spécialisées
dans les AIT afliées aux cliniques de prévention
secondaire du centre hospitalier London Health
Sciences Centre (LHSC). Les sujets ont reçu les
soins médicaux de routine proposés par la clinique
de prévention secondaire. Les soins de routine
ont observé les lignes directrices de la Fondation
des maladies du cœur du Canada concernant
la stratégie coordonnée relative aux pratiques
optimales de soins de l’AVC et les participants à
l’étude et leur médecin de famille recevaient des
conseils sur la prévention secondaire normale
visant l’adhésion à des facteurs de risque ciblés,
y compris la pratique de l’exercice physique. De
plus, on a inscrit les sujets à l’Université Western
Ontario et au programme de réadaptation
cardiaque et de prévention secondaire du LHSC,
lequel intègre la prise en charge médicale à
des services structurés d’exercices, de régime
alimentaire et de consultation psychologique
(gestion du stress, traitement 1:1, cessation
du tabac), sous un contrôle de 6 mois pris en
charge par un inrmier / une inrmière. Au
stade initial et nal du programme, on a effectué
une mesure normalisée des facteurs suivants
: capacité aérobique, prol lipidique, tension
artérielle, glycémie, indice de masse corporelle,
tour de la taille, cessation du tabac, dépression,
anxiété et la qualité de vie associée à la santé.
Nous avons également évalué la fonction
cognitive à l’aide d’une courte batterie de tests
neuropsychologiques.
Dans l’ensemble, cet échantillon de sexe mixte
nous a permis d’obtenir des améliorations
importantes tant sur le plan statistique que
clinique au niveau de la capacité d’exercice
physique, du prol lipidique, de l’anthropométrie,
des scores liés aux paramètres psychologiques et
à la qualité de vie, à l’exception toutefois de la
tension artérielle. Le risque de mortalité, calculé
d’après les résultats de l’épreuve d’effort sur tapis
roulant Duke (Duke Treadmill Score), a baissé
de façon signicative. Nous avons constaté des
regains importants dans l’exécution de tests
neuropsychologiques sensibles à la vélocité
psychomotrice, à l’apprentissage verbal, à la
mémorisation et à la facilité verbale. Les résultats
de l’étude pilote ont été présentés plus tôt cette
année lors du congrès mondial sur les AVC et sont
maintenant en préparation pour être publiés21.
Cet essai nous permet de conclure qu’une
réadaptation cardiaque complète est à la fois
rentable et efcace comme stratégie de prévention
secondaire suite à un AIT / AVC d’intensité
légère. Nous avons fait le rapprochement efcace
entre deux services cliniques différents. Nous
avons obtenu des améliorations importantes
sur le plan clinique et statistique relativement
à des facteurs de risque vasculaire clé. Même
si la réplication et le contrôle sont nécessaires,
nous avons également obtenu des preuves
préliminaires intéressantes selon lesquelles la
réadaptation cardiaque est en mesure d’améliorer
les résultats neuropsychologiques suite à un AIT
ou un AVC d’intensité légère, ce qui recèle une
pertinence potentiellement importante pour le
pronostic et la capacité fonctionnelle.
Nous croyons que ce projet novateur
exemplie les principes clé du modèle des
maladies chroniques de Wagner Chronic Disease
Model22. Le centre de prévention secondaire et
le programme de réadaptation cardiaque et de
prévention secondaire du LHSC ont collaboré
avec succès à la prestation de soins intégrés
complets pour les maladies vasculaires chroniques
et la prévention. La restructuration du mode
d’administration des soins, ce qui nous a permis
de transcender les structures traditionnelles,
inue sur la coordination interprofessionnelle
entre les services cliniques et soutient la prise en
charge autonome du patient. Les fournisseurs
de soins de santé ont pu proter d’un soutien
décisionnel grâce à la disponibilité de lignes
directrices fondées sur la médecine factuelle,
qui servait également à informer notre stratégie
d’évaluation. À partir de notre expérience avec
le présent essai, nous avons pu enregistrer
dorénavant dans notre système électronique de
gestion des patients des facteurs de risque ciblés
et des recommandations factuelles relatives à la
médication requise pour les AIT / AVC. L’essai
a su exploiter les ressources communautaires par
la tenue de ses programmes d’exercices au centre
local du YMCA. Notre liaison avec les soins
primaires s’est exprimée sous forme de résumés
des progrès du patient à son entrée et à sa sortie
du programme et ce, pour les facteurs
Résultats de l’étude pilote
Pertinence pour la pratique médicale
14 Aspects psychosociaux de la réadaptation cardiaque
ACRC ACRC ACR

Recherche en cours
de risque ciblés engendrés et documentés par
notre système électronique de gestion des
patients.
À notre avis, les facteurs de succès clé
comprenaient les éléments suivants : 1)
coordination inter-service dévouée et réunions
mensuelles du personnel du centre de prévention
secondaire et du programme de réadaptation
cardiaque et de prévention secondaire avec les
chercheurs; 2) processus systématique formel
de références; 3) mesure rigoureuse et stratégie
d’évaluation, intégrée dès le stade initial au plan
du programme; et 4) surveillance des progrès
des patients en temps réel orientée vers des
cibles thérapeutiques factuelles et l’adhésion des
praticiens aux lignes directrices actuelles fondées
sur la médecine factuelle.
À partir du présent essai sur la rentabilité et
l’efcacité, nous sommes actuellement en train
d’effectuer deux essais bicentriques contrôlés,
à répartition aléatoire, de concert avec nos
collaborateurs de l’Institut de cardiologie de
l’Université d’Ottawa (Dr Neville Suskin et Dr
Robert Reid, co-investigateurs principaux à
London et à Ottawa, respectivement), nancés
par la Fondation des maladies du cœur du Canada.
Dans cet essai, les sujets ont été répartis de façon
aléatoire à recevoir, soit les soins de routine
offerts par le centre de prévention secondaire
de chaque centre, soit les soins de routine avec
6 mois de réadaptation cardiaque complète à
l’instar de l’intervention proposée dans l’étude
sur la rentabilité et l’efcacité.
Financement: Le nancement de la présente
étude provient entièrement du Ministère de la
Santé et des Soins de longue durée de l’Ontario
par le biais de la Stratégie ontarienne de l’AVC
moyennant une subvention accordée aux co-
investigateurs principaux le Dr V. Hachinski et le
Dr N. Suskin.
Références :
Pertinence pour la pratique médicale
1.
2.
3.
4.
Ontario Ministry of Health and Long Term Care. To-
wards an Integrated Stroke Strategy. 2000;45-48.
Wolf PA, Clagett GP, Easton JD, et al. Preventing isch-
emic stroke in patients with prior stroke and transient
ischemic attack : a statement for healthcare profession-
als from the Stroke Council of the American Heart As-
sociation. Stroke 1999;30:1991-4.
Hill MD, Yiannakoulias N, Jeerakathil T, et al. The high
risk of stroke immediately after transient ischemic attack:
a population-based study. Neurology 2004;62:2015-20.
Adams RJ, Chimowitz MI, Alpert JS, et al. Coronary
risk evaluation in patients with transient ischemic attack
5.
6.
7.
8.
9.
10.
11.
12.
13.
14.
15.
16.
and ischemic stroke: a scientic statement for health-
care professionals from the Stroke Council and the
Council on Clinical Cardiology of the American Heart
Association/American Stroke Association. Circulation
2003;108:1278-90.
Roth EJ. Heart disease in patients with stroke: inci-
dence, impact, and implications for rehabilitation. Part
1: Classication and prevalence. Arch Phys Med Reha-
bil 1993;74:752-60.
Gordon NF, Gulanick M, Costa F, et al. Physical activ-
ity and exercise recommendations for stroke survivors:
an American Heart Association scientic statement
from the Council on Clinical Cardiology, Subcommit-
tee on Exercise, Cardiac Rehabilitation, and Prevention;
the Council on Cardiovascular Nursing; the Council on
Nutrition, Physical Activity, and Metabolism; and the
Stroke Council. Circulation 2004;109:2031-41.
van Wijk I, Kappelle LJ, van Gijn J, et al. Long-term
survival and vascular event risk after transient isch-
aemic attack or minor ischaemic stroke: a cohort study.
Lancet 2005;365:2098-104.
Mouradian MS, Majumdar SR, Senthilselvan A, et al.
How well are hypertension, hyperlipidemia, diabetes,
and smoking managed after a stroke or transient isch-
emic attack? Stroke 2002;33:1656-9.
Suskin N, MacDonald S, Swabey T, et al. Cardiac re-
habilitation and secondary prevention services in On-
tario: recommendations from a consensus panel. Can
J Cardiol. 2003;19:833-8.
Goldstein LB, Adams, R, Appel L, et al. Primary pre-
vention of ischemic stroke: A statement for healthcare
professionals from the Stroke Council of the Ameri-
can Heart Association. Circulation 2001;103:163-82.
Pearson TA, Blair SN, Daniels SR, et al. AHA Guide-
lines for Primary Prevention of Cardiovascular Dis-
ease and Stroke: 2002 Update: Consensus Panel Guide
to Comprehensive Risk Reduction for Adult Patients
Without Coronary or Other Atherosclerotic Vascu-
lar Diseases. American Heart Association Science
Advisory and Coordinating Committee. Circulation
2002;106:388-91.
Rosengren A, Hawken S, Ounpuu S, et al. Association
of psychosocial risk factors with risk of acute myocar-
dial infarction in 11119 cases and 13648 controls from
52 countries (the INTERHEART study): case-control
study. Lancet 2004;364:953-62.
Barnett PA, Spence JD, Manuck SB, Jennings JR. Psy-
chological stress and the progression of carotid artery
disease. J Hypertens 1997;15:49-55.
Lichtman JH, Blumenthal JA, Frasure-Smith N, et al.
Depression and coronary heart disease: recommenda-
tions for screening, referral, and treatment: a science
advisory from the American Heart Association Pre-
vention Committee of the Council on Cardiovascular
Nursing, Council on Clinical Cardiology, Council on
Epidemiology and Prevention, and Interdisciplinary
Council on Quality of Care and Outcomes Research:
endorsed by the American Psychiatric Association. Cir-
culation 2008;118:1768-75.
Everson SA, Roberts RE, Goldberg DE, Kaplan GA.
Depressive symptoms and increased risk of stroke
mortality over a 29-year period. Arch Intern Med
1998;158:1133-8.
Sacco RL, Adams R, Albers G, et al. Guidelines for
ACRC ACRC ACR
Aspects psychosociaux de la réadaptation cardiaque 15

17.
18.
prevention of stroke in patients with ischemic stroke
or transient ischemic attack: a statement for healthcare
professionals from the American Heart Association/
American Stroke Association Councilon Stroke: co-
sponsored by the Council on Cardiovascular Radiol-
ogy and Intervention: the American Academy of Neu-
rology afrms the value of this guideline. Circulation
2006;113:409-449.
Smith SC Jr, Allen J, Blair SN, et al. AHA/ACC guide-
lines for secondary prevention for patients with coro-
nary and other atherosclerotic vascular disease: 2006
update: endorsed by the National Heart, Lung, and
Blood Institute. Circulation 2006;113:2363-72.
Stone JA, Arthur HM, Second Edition. Canadian
Guidelines for Cardiac Rehabilitation and Cardiovas-
cular Disease Prevention: Enhancing the Science, Re-
ning the Art, 2004. Canadian Association of Cardiac
Rehabilitation 2004; Winnipeg, Manitoba.
19.
20.
21.
22.
Hackam DG and JD Spence. Combining multiple
approaches for the secondary prevention of vascu-
lar events after stroke: a quantitative modeling study.
Stroke 2007;38:1881-5.
Lennon O, Carey A, Gaffney N, et al. A pilot ran-
domized controlled trial to evaluate the benet of the
cardiac rehabilitation paradigm for the non-acute isch-
aemic stroke population. Clin Rehabil. 2008;22:125-33.
Prior P, Suskin N, Hachinski V, Chan R, et al. Compre-
hensive cardiac rehabilitation for secondary prevention
after TIA/mild stroke: update on vascular risk factors,
psychological and neurocognitive outcomes. Interna-
tional Journal of Stroke 2008;3:s66.
Wagner EH, Austin BT, Davis C, et al. Improving
chronic illness care: translating evidence into action.
Health Aff (Millwood) 2001;20:64-78.
Le Canada compte de 40 000 à 50 000 cas
d’accidents vasculaires cérébraux (AVC) par
année1. Jusqu’à 75 % des victimes d’AVC ont des
antécédents de maladie cardiaque2. Les AVC et
les maladies cardiaques, tout particulièrement la
coronaropathie, ont en commun un grand nombre
de mécanismes pathophysiologiques sous-
jacents. Presque tous les facteurs de risque connus
sont communs à ces deux pathologies, à savoir,
l’hypertension, le tabagisme, l’hyperlipidémie,
le diabète, l’obésité, l’inactivité physique et le
stress2. Une maladie cardiaque sous-jacente, telle
que la brillation auriculaire, la cardiomyopathie
ou une cardiopathie valvulaire peuvent provenir
d’une cardioembolie responsable de jusqu’à 15 %
de tous les cas d’AVC.
La plupart des patients atteints d’un AVC
répondent aux critères de sélection pour la
réadaptation cardiaque, y compris l’éducation sur
la réduction du risque semblable à celle offerte
par les programmes bien établis de réadaptation
cardiaque auxquels participent de nombreux
patients cardiaques. De récentes études
démontrent qu’il est raisonnable de conclure que
les patients atteints d’un AVC peuvent participer
en toute sécurité à la réadaptation cardiaque3.
Un essai clinique, à répartition aléatoire, révèle
que les exercices aérobiques sur tapis roulant
améliorent la mobilité fonctionnelle ainsi que
la santé cardiovasculaire en présence d’un AVC
chronique plus efcacement que la réadaptation
cardiaque conventionnelle relativement aux
améliorations dans l’apport maximal en oxygène
et les épreuves de marche de 6 minutes4.
Actuellement, les victimes d’AVC ne sont pas
admises systématiquement à un programme de
réadaptation cardiaque à moins qu’ils présentent
une maladie cardiaque concomitante.
Les patients atteints d’un AVC ont des
restrictions uniques qui leur sont imposées par leur
état; les professionnels en réadaptation cardiaque
devraient reconnaître ce fait. Quoique les
principes classiques de la réadaptation cardiaque
demeurent, une adaptation individualisée de
ces programmes pourrait s’avérer nécessaire
pour maximiser la participation du patient au
programme de réadaptation cardiaque.
Étude de cas – AVC de l’artère cérébrale
droite centrale et réparation de la valvule mitrale
Monsieur T.M. est un professionnel âgé de 44
ans qui a souffert d’un AVC ischémique grave de
l’artère cérébrale droite centrale. Simultanément,
il présentait une endocardite bactérienne au
niveau de la valvule mitrale et, par conséquent, il
a dû subir la réparation de la valvule. Il a pris part
à un traitement considérable de réadaptation
Les maladies cardiaques et les AVC : Est-il possible de
combler les lacunes? – Observation de cas Les maladies
cardiaques et les AVC : Est-il possible de combler les
lacunes? – Observation de cas
Peter Ting, MBBS 1, 2; Carmen Catherine Tuchak, MD3,4; William Dafoe, MD 1,2
1Northern Alberta Cardiac Rehabilitation Program, Edmonton, AB; 2University of Alberta Hospital, Edmonton, AB; 3
University of Alberta, Edmonton, AB; 4Adult Stroke Program, Glenrose Rehabilitation Hospital, Edmonton, AB
16 Aspects psychosociaux de la réadaptation cardiaque
ACRC ACRC ACR
1
/
4
100%