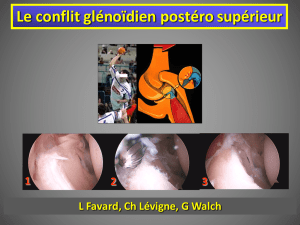
Traitement chirurgical de l`instabilité postérieure chronique de l
publicité

AVERTISSEMENT Ce document est le fruit d'un long travail approuvé par le jury de soutenance et mis à disposition de l'ensemble de la communauté universitaire élargie. Il est soumis à la propriété intellectuelle de l'auteur. Ceci implique une obligation de citation et de référencement lors de l’utilisation de ce document. D'autre part, toute contrefaçon, plagiat, reproduction encourt une poursuite pénale. illicite Contact : [email protected] LIENS Code de la Propriété Intellectuelle. articles L 122. 4 Code de la Propriété Intellectuelle. articles L 335.2- L 335.10 http://www.cfcopies.com/V2/leg/leg_droi.php http://www.culture.gouv.fr/culture/infos-pratiques/droits/protection.htm FACULTÉ DE MEDECINEDE NANCY UNIVERSITÉ HENRIPOINcARÉ, NANCY 1 2003 NOt- S).Ü\-\P • N,<JJ\t, (j .. fi) 0.L BIBlIOTH~aUE ~ A.f o<. .... "'~DEC \N"" -==-- * THÈSE Pour obtenir le grade de DOCTEUR EN MEDECINE Présentée et soutenue publiquement dans le cadre du troisième cycle de médecine spécialisèe Par JACQUES LEROUX INTERNE DESHOPITAUX DENANCY NÉ LE 26-07·1971 LE 28 JANVIER 2003 TRAITEMENT CHIRURGICAL DE L'INSTABILITÉ POSTÉRIEURE CHRONIQUE , , DE L'EPAULE PAR BUTEE OSSEUSE Examinateurs de la thèse: Monsieur D. MOLÉ Monsieur H. COUDANE Monsieur F. DAP Monsieur G. DAUTEL Monsieur F. SIRVEAUX Munsieur L. BEGUIN Professeur Professeur Professeur Professeur Docteur Docteur B'Bl@m~m m,lI/liUl Ï1Îr 1' o 0072 162959 Président Juge Juge Juge Juge Juge UNIVERSITÉ HENRI POINcARÉ, NANCY 1 FACULTÉ DE MEDECINEDE NANCY N° 2003 THÈSE Pour obtenir le grade de DOCTEUR EN MEDECINE Présentée et soutenue publiquement dans le cadre du troisiéme cycle de médecine spécialisée Par JACQUES LEROUX INTERNE DES HOPITAUX DE NANCY NÉ LE 26-07-1971 LE 28 JANVIER 2003 TRAITEMENT CHIRURGICAL DE L'INSTABILITÉ POSTÉRIEURE CHRONIQUE , , DE L'EPAULE PAR BUTEE OSSEUSE Examinateurs de la thèse: Monsieur D. MOLÉ Monsieur H. COUDANE Monsieur F. DAP Monsieur G. DAUTEL Monsieur F. SffiVEAUX Monsieur L. BEGUIN Professeur Professeur Professeur Professeur Docteur Docteur Prèsident Juge Juge Juge Juge Juge UNI 'IE?3ITÉH'ENRl :f'OI\\fCAkÉ, NANCY J FACULTÉ DE MÉDECINE DE NANCY Président de l'Université: Professeur Claude BURLET Doyen de la Faculté de Médecine: Professeur Jacques ROLAND Vice-Doyen de la Faculté de Médecine: Professeur Hervé VESPIGNANI Assesseurs Mme le Docteur Chantal KOHLER Mrle Professeur Jean-Pierre BRONOWICKI Mr le Professeur Henry COUDA NE Mr le Professeur Bruno LEHEUP du 1''- Cycle: du 2.~1ll~ Cycle: du Ylll~ Cycle: de la Vic Facultuirc : DOYENS HONORAIRES Professeur Adrien DUPREZ - Professeur Jean-Bernard DUREUX Professeur Georges GRIGNON PROFESSEURS HONORAIRES Louis PlERQUIN - Etienne LEGAIT - Jean LOCHARD - René HERBEUVAL - Gabriel FAIVRE - Jean-Marie FOLIGUET Guy RAU BER - Paul SADOUL - Raoul SEN AULT - Pierre ARNOULD - Roger BENICHOUX - Marcel RIB ON Jacques LACOSTE - Jean BEUREY - Jean SOMMELET - Pierre HARTEMANN - Emile de LAVERGNE Augusta TREHEUX - Michel MANCIAUX - Paul GUILLEMIN - Pierre PAYSANT Jean-Claude BURDIN - Claude CHARDOT - Jean-Bernard DUREUX - Jean DUHEILLE - Jean-Pierre GRILLIAT Pierre LAMY - kan-Marie G1LGENKRANTZ - Simone GILGENKRANTZ Pierre ALEXANDRE - Robert FRISCH - Michel PIERS ON - Jacques ROBERT Gérard DEBR Y- Georges GRIGNON - Pierre TRIDON - Michel WAYOFF - François CHERRIER - Oliéro GUERCI Gilbert PERCEBOIS - Claude PERRIN - Jean PREVOT - Pierre BERNADAC - Jean FLOQUET Alain GAUCHER - Michel LAXENAIRE - Micbel BOULANGE - Michel DUC - Claude HURIET - Pierre LANDES Alain LARCAN - Gérard VAILLANT - Daniel ANTHOINE - Pierre GAUCHER - René-Jean ROYER Hubert UFFHOLTZ - Jacques LECLERE - Francine NABET - Jacques BORRELLY Michel RENARD - Jean-Pierre DESCHAMPS _. Pierre NABET - Marie-Claire LAXENAIRE - Adrien DUPREZ - Paul VERT ::;;;;;::;;;;;:====== PROFESSEURS DES UNIVERSITÉS PRATICIENS HOSPITALIERS (Disciplines du Conseil National des Universités) 42"" Section: MORPHOLOGIE ET MORPHOGENÈSE Iêre sous-section: (Anatomie} Professeur Jacques ROLAND - Professeur Gilles GROS DIDIER Professeur Pierre LASCOMBES - Professeur Mare BRAUN 2'·"'" sous-sectton : (Cytologie et histologie} Professeur Bernard FOLIGUET )"\\< sous-section: (Anatomie et cytologie pathologiques} Professeur François PLENAT - Professeur Jean-Michel VIGNAUD - Professeur Eric LABOUYRIE 43'"'' Section: BIOPHYSIQUE ET IMAGERIE MÉDICALE 1"" sous-section: (Biophysique et médecine nucléaire] Professeur Alain BERTRAND - Professeur Gilles KARCHER - Professeur Pierre-Yves MARIE 2'' ,1< sous-section: (Radiologie et imagerie médicale) Professeur Jean-Claude HOEFFEL - Professeur Luc PICARD - Professeur Denis REGENT Professeur Michel CLAUDON - Professeur Serge BRACARD - Protesseur Alain BLUM Professeur Jacques F'ELBLlNGER 44'"'' Section: IlIOCHIMIE, BIOLOGIE CELLULAIRE ET MOLÉCULAIRE, PHYSIOLOGIE ET NUTRITION 1"'" sous-section: (Biochimie et biologie moléculaire) Professeur Jean-Pierre NICOLAS Professeur Jean-Louis GUÉANT - Professeur Jean-Luc OLIVIER 2""'< sous-section : (Physiologie) Professeur Jeun-Pierre CRANeS - Professeur Jeun-Pierre MALLIE Professeur François MARCHAL - Professeur Philippe HAOUZI )''''< sous-section: (Biologie cellulaire) Professeur Claude BURLET 4""" sous-section: (Nutrition) Professeur Olivier ZlEGLER 45'"'' Section: MICROBIOLOGIE, MALADIES TRANSMISSIBLES ET HYGIÈNE 1;'1'< sous-section: (Bactériologie - virologie " hygiène hospitalière) Professeur Alain LE FAOU 2'-"'" sous-section: (Parasitologie et mycologie) Professeur Bernard FORTlER 3""'" sous-section: (Maladies infectieuses; maladies tropicales) Professeur Philippe CA''iTON - Professeur Thierry MA Y - Professeur Christian RABAUD 46'"'' Section: SANTÉ PUBLIQUE, ENVIRONNEMENT ET SOCIÉTÉ 1;.". sous-section: (Épidémiologie, économie de la sauté et prévention) Professeur Philippe HARTEMANN - Professeur Serge BRIANÇON Professeur Francis GUILLEMIN - Professeur Denis ZMIROU 2""" sous-section: (Médecine et santé au tmvail) Professeur Gu\' PETIET 3""'< sous-section : (Médecine légale et droit de la sauté) Professeur Henry COUDANE 4""'" sous-section: (Biostatistiqnes. informatique médicale et technologies de communication) Professeur Bernard LEGB-AS - Professeur François KaHLER 47'"'' Section: CANCÉROLOGIE, GÉNÉTIQUE, HÉMATOLOGIE, IMMUNOLOGIE 1"" sous-section: (Hématologie j transfusion) Professeur Christian JANOT - Professeur Thomas LECOMPTE - Professeur Pierre BORDIGONI Professeur Pierre LEDERLIN - Professeur Jean-François STOLTZ 2"n... sous-section: (Cancérologie j radiothérapie) Professeur François GUILLEMIN - Professeur Thierry CONROY Professeur Pierre BEY - Professeur Didier PEIFFERT 3'""" sous-section: (Innnunologie} Professeur Gilbert FAURE - Professeur Marie-Christine BENE 4'""" sous-section: (Génétique) Professeur Philippe JONVEAUX - Professeur Bruno LEHEUP 48''''" Section: ANESTHÉSIOLOGIE, RÉANIMATION, MÉDECINE D'URGENCE, PHARMACOLOGIE ET THÉRAPEUTIQUE 1 '''< sous-section: (Anesthésiologie et réanimation chirurgicale) Professeur Claude MEISTELMAN - Professeur Dan LONGROIS - Professeur Hervé BOUAZIZ - Professeur Paul-Michel MERTEZ 2<'''< sous-section: (Réanimation médicale) Professeur Henri LAMBERT - Professeur Alain GERARD - Professeur Bruno LÉVY Professeur Pierre-Edouard BOLLAERT 3""'< sous-section: {Phannacologie fondasneutale j pharmacologie clinique) Professeur Patrick NETTER - Professeur Pierre GILLET 4<m< sous-section: (Thérapeutique) Professeur François PAILLE - Professeur Gérard GAY - Professeur Faiez ZANNAD 49'"'' Section: PATHOLOGIE NERVEUSE ET MUSCULAIRE, PATHOLOGIE MENTALE, HANDICAP et RÉÉDUCATION . l "r< sous-section : (Neurologie) Professeur Michel WEBER - Professeur Gérard BARROCHE - Professeur Hervé VESPIGNANI Professeur Xavier DUCROCQ 2""'" sous-section: (Neurochirurgie) Professeur Henri HEPNER - Professeur Jean-Claude MARCHAL - Professeur Jean AUQUE Professeur Thierry CIVIT y''''' sous-section : (Psychiatrie d'adultes) Professeur Jean-Pierre KAHN 4""'" sous-section: (Pédopsychiatrie) Professeur Colcne VIDAILHET - Professeur Daniel SIBERTIN-BLANC S""" sous-section: (Médecine physique et de réadaptation) Professeur Jean-Marie ANDRE 50'"'' Section: PATHOLOGIE OSTÉO.ARTICULAIRE, DERMATOLOGIE et CHIRURGIE PLASTIQUE l ,'l',· sous-section: {Rhumatologie} Professeur Jacques POUREL - Professeur Isabelle VALCKENAERE 2""'" sous-section: (Chirurgie orthopédique et traumatologique) Professeur Daniel SCHMITT - Professeur Jean-Pierre DELAGOUTTE - Professeur Daniel MOLE Professeur Didier MAlNARD 3""" sous-section: (Dermato-vënéréoiogie) Professeur Jean-Luc SCHMUTZ - Professeur Annick BARBAUD 4""'" sous-section: (Chirurgie plastique. reconstrnctrice et esthétique) Professeur François DA? 51,,," Section: PATHOLOGIE CARDIORESPIRATOIRE et VASCULAIRE 1''" sous-section: (Pneumologie) Professeur Jean-Marie POlU - Professeur Yves MARTINET Professeur Jean-François CHABOT 2""'" sous-section: (Cardiologie) Professeur Etienne ALIOT - Professeur Yves JUILLIERE - Professeur Nicolas SADOULProfesseur Chris lian de CHILLOU de CHURET 3"'"'' sous-section: (Chirurgie thoracique et cardiovasculaire) Professeur Pierre MA THIEU - Professeur Jean-Pierre VILLEMOT Professeur Jean-Pierre CARTEAUX - Professeur Loïc MACE 4"",Ç sous-section: (Chirurgie vasculaire j médecine vasculaire) Professeur Gérard FIEVE 52'"'' Section: MALADIES DES APPAREILS DIGESTIF et URINAIRE 1;'r< sous-section: (Gastroentérologie: hépatologie) Professeur Marc-André BIGARD Professeur Jean-Pierre BRONOWICKI 2<'''< sous-section: (Chirurgie digestive) 3;''''< sous-section: (Néphrologie) Professeur Michèle KESSLER - Professeur Dominique HESTIN (Mme) 4'''1< sous-section: (Urologie) Professeur Philippe MANGIN - Professeur Jacques HUBERT 53'"'' Section: MÉDECINE INTERNE, GÉRIATRIE et CHIRURGIE GÉNÉRALE 1'« sous-section: (Médecine interne) Professeur Gilbert THIBAUT - Professeur Francis PENIN Professeur Denise MONERET·VAUTRIN - Professeur Denis WAHL Professeur Jean DE KORWIN KROKOWSKI- Professeur Pierre KAMINSKY - Professeur Athanase BENETOS Professeur Gisèle KANNY 2'"'' sous-section: (Chirurgie générale) Professeur Patrick BOISSEL - Professeur Laurent BRESLER 54'"'' Section: DÉVELOPPEMENT ET PATHOLOGIE DE L'ENFANT, GYNÉCOLOGIE-OBSTÉTRIQUE, ENDOCRINOLOGIE ET REPRODUCTION 1<r< sous-section: (Pédiatrie) Professeur Danièle SOMMELET - Professeur Michel VIDAILHET Professeur Pierre MONIN - Professeur Jean-Michel HASCOET - Professeur Pascal CHASTAGNER 2''''1< sous-section: (Chirurgie infantile) Professeur Michel SCHMITT - Professeur Gilles DAUTEL 3"',"0 sous-section: (Gynécologie-obstétrique j gynécologie médicale) Professeur Michel SCHWEITZER - Professeur Jean-Louis BOUTROY Professeur Philippe JUDLIN - Professeur Patricia BARBARINO 4"1\\" sous-section: (Endocrinologie et maladies métaboliques) Professeur Pierre DROUIN - Professeur Georges WERYHA - Professeur Marc KLEIN 5"'''· sous-section: (Biologie el médecine du développement et de la reproduction) Professeur Hubert GERARD 55'"'' Section: PATHOLOGIE DE LA TÊTE ET DU COU 1"-·sous-section: toto-rhino-taryngotogte) Professeur Claude SIMON - Professeur Roger JANKOWSKI 2i" ' " sous-section: (Ophtalmologie) Professeur Antoine RAS PILLER - Professeur Jean-Luc GEORGE - Professeur kan-Paul BERROD 3""'" sous-section: (Chirurgie tnoxillo-faciale et stonuüologie) Professeur Michel STRICKER - Professeur Jean-François CHASSAGNE ====:::==::::::= PROFESSEURS DES UNIVERSITÉS 27'"'' section: INFORMATIQUE Professeur Jeun-Pierre MUSSE 64'"'' Section: BIOCHIMIE ET BIOLOGIE MOLÉCULAIRE Professeur Daniel BURNEL =:::==::::::==== PROFESSEUR ASSOCIÉ Épidémiologie, économie de la santé et prévention Professeur Tan XIAODONG ========== MAÎTRES DE CONFÉRENCES DES UNIVERSITÉS· PRATICIENS HOSPITALIERS 42''''0 Section: MORPHOLOGIE ET MORPHOGENÈSE 1ère sous-section: (Anatomie) Docteur Bruno GRIGNON - Docteur lean-Pascal FYAD i"n~ sous-section: (Cytologie et histologie} Docteur Edouard BARRAT - Docteur Jean-Claude GUEDENET Docteur Françoise TOUATI- Docteur Chantal KOHLER 3''''' sous-section: (Anatomie et cytologie pathologiques) Docteur Yves GRIGNON - Docteur Béatrice MARlE Docteur Laurent ANTUNES 43'"'' Section: llIOPHYSIQUE ET IMAGERIE MÉDICALE 1",1 sous-section : (Biophysique et médecine nucléaire} Docteur Marie-Hélène LAURENS - Docteur Jean-Claude MAYER Docteur Pierre THOUVENOT - Docteur Jean-Marie ESCANYE - Docteur Amar NAOUN 44'"'' Section: llIOCHIWE. llIOLOGIE CELLULAIRE ET MOLÉCULAIRE, PHYSIOLOGIE ET NUTRITION 1·" sous-section: (Biochimie et biologie moléculaire) Docteur Xavier HERBEUVAL - Docteur Jean STRACZEK Docteur Sophie FREMONT - Docteur Isabelle GASTIN - Dr Bernard NAMOUR 2'"",. sous-section: (Physiologie) Docteur Gérard ETHEVENOT - Docteur Nicole LEMAU de TALANCE.~ Christian BEYAERT 45'"'' Section: MICROllIOLOGIE. MALADIES TRANSMISSIBLES ET HYGIÈNE 1"'-'- sous-section: (Bactériologie - Virologie; hygiène hospitalière) Docteur Francine :-fORY - Docteur Michèle WEBER - Docteur Christine LION Docteur Michèle DAlLLOUX - Docteur Alain LOZNIEWSKI - Docteur Véronique VEN ARC l"Ule sous-section: (Parasitologie et mycologie) Docteur Marie-France BIAVA - Docteur Nelly CONTET-AUDONNE.>.U 46''''" Section: SANTÉ PUBLIQUE, ENVIRONNEMENT ET SOCIÉTÉ l,-r,- sous-section: (Epidétniologie, économie de la santé et prévention) Docteur Mickaël KRAMER - Docteur François ALLA 4 "",. sous-section : 1 Biostatissiqu es. infonnatiqu e médicale et tech nologies de commun ication (type biologique) Docteur Pierre GILLOIS 47''''" Section: CANCÉROLOGIE, GÉNÉTIQUE, HÉMATOLOGIE, IM~!UNOLOGIE 1'''· sous-section: (Hésnatologie ; transfusion} D",'I-:ur Jean-Claude HUMBERT - Docteur Francois SCHOONEM.>.N 3"111< sous-section : (Immunologie) Docteur Marie-Nathalie SARDA 4'·''''· sous-section: (Génétique) Docteur Christophe PHILIPPE 48'"'' Section: ANESTHÉSIOLOGIE, RÉANIMATION, MÉDECINE D'URGENCE, PHARMACOLOGIE ET THÉRAPEUTIQUE 1<<< sous-section: (Anesthésiologie et réanimation chirurgicale) Docteur Jacqueline HELMER - Docteur Gérard AUDIBERT y"'< sous-sectton : (Pharmacologie jan dame male i pharmacologie clinique) Docteur Françoise LAPICQUE - Docteur Marie-José ROYER-MORROT Docteur Damien LOEUILLE 54'"'' Section: DÉVELOPPEMENT ET PATHOLOGIE DE L'ENFANT, GYNÉCOLOGIE.OBSTÉTRIQUE. ENDOCRINOLOGIE ET REPRODUCTION 5'""" sous-section: (Biologie et ntédecine du développement et de la reproduction) Docteur Jean-Louis CORDONNIER ========== MAÎTRES DE CONFÉRENCES 19'"" section: SOCIOLOGIE, DÉMOGRAPHIE Madame Michèle BAUMANN 32''''' section: CHIMIE ORGANIQUE, MINÉRALE, INDUSTRIELLE Monsieur Jean-Claude RAFT >. ' 40'''" section: SCIENCES DU MEDICAMENT Monsieur Jean-Yves JOUZEAU 60'"'' section: MÉCANIQUE, GÉNIE MÉCANIQUE ET GÉNIE CIVILE Monsieur Alain DURAND 64'"'' section: BIOCHIMIE ET BIOLOGIE MOLÉCULAIRE Madame Marie-Odile PERRIN - Mademoiselle Marie-Claire LANHERS 65'"'' section: BIOLOGIE CELLULAIRE Mademoiselle Françoise DREYFUSS - Monsieur Jean-Louis GELLY - Madame Anne GERARD Madame Kctsia HESS - Monsieur Pierre TANKOSIC - Monsieur Hervé MEMBRE 67"'''' section: BIOLOGIE DES POPULATIONS ET ÉCOLOGIE Madame Nadine MUSSE 68'"'' section: BIOLOGIE DES ORGANISMES Madame Tao XU-JIANG ::::::::::::::::::::::: MAÎTRES DE CONFÉRENCES ASSOCIÉS Médecine Générale Docteur Alain .-'.UBREGE Doelelll' Louis FRANCO ::::::::::::::::::::=::::::::: PROFESSEURS ÉMÉRITES Professeur Georges GRIGNON - Professeur Michel PIERSON Professeur Michel BOULANGE - Professeur Alain LARCAN - Professeur Michel DUC Professeur Michel WAYOFF - Professeur Daniel ANTHOINE - Professeur Claude HURIET Professeur Hubert UFFHOLTZ - Professeur René-Jean ROYER Professeur Pierre GAUCHER - Professeur Claude CHARDOT - Professeur Adrien DUPREZ ::::;:::::::::::::::::::::::::::::::::::: DOCTEURS HONORIS CAUSA Professeur Norman SHUMWAy (1972) Université rie Stanford. Califomie (U.S.A) Professeur Paul MICHIELSEN (1979) Université Catholique. Louvain (Belgique) Professeur Charles A. BERRY (1982) Centre de Médecine Preventive. Houston. (U.S.A) Professeur Pierre-Marie GALETTI (1982) 8m\\'1/ University. Providence (U.S.A) Professeur Mamish Nishet MUNRO (1982) Massachusetts tnstinuc (~(Techl/o/()gy (U.S.A) Professeur Mildred T. STAHLMAN (1982) Wanderbf/t University. Ncis!1l'jlle (U.S.A) Professeur Harry J. BUNCKE (1989) UI/h'ersitr! de Californie. SOI/ Francisco (U.S.A) Professeur Théodore H. SCHIEBLER (1989) Institut d'Anatomie de Wiirfzlmrg O?.F.A) Professeur Maria DELIVORIA-PAPADOPOULOS (1996) Université de Pennsvlvonic (U.S.A) Professeur Mashaki KASHIWARA (1996) Research lnstltute for Matheniatical Sciences de Kyoto (JAPON) Professeur Ralph GRASBECK (1996) Université d'Helsillki (FINLANDE) Professeur James STEICHEN (1997) Université d'Indianapolis (U.5.A) Professeur Duong Quang TRUNG (1997) Centre Universitaire de Formation er de Perfectionnement des Professionnels de Santé d'Hô Chi Millh-Ville (VIÊTNAM) A notre Maître et Président de Thèse, Monsieur le professeur Daniel MOLÉ Professeur de chirurgie orthopédique et traumatologique Vous nous faites l'extrême honneur de présider cette thèse. Nous avons effectué la plus grande partie de notre formation orthopédique dans votre service. La rigueur de votre raisonnement et l'étendue de votre connaissance dans le domaine de la chirurgie orthopédique t'Oree notre admiration. Nous vous remercions de nous avoir proposé ce sujet qui nous a enthousiasmé. Que ce travail soit le reflet de notre reconnaissance et de notre attachement. Veuillez trouver ici l'expression de nos sincères remerciements et le témoignage de notre profond respect. A notre Maître et Juge, Monsieur le professeur Henry COUDANE Professeur de médecine légale (option clinique) Chevalier dans l'ordre des palmes académiques Au cours du semestre passé à vos côtés, nous avons pu apprécier vos qualités humaines et votre habileté technique. Nous sommes très sensibles à l'attention et à la disponibilité que vous accordez à vos élèves. Nous vous sommes très reconnaissant d'avoir accepté de juger ce travail A notre Maître et juge, Monsieur le professeur François DAP Professeur de Chirurgie Plastique, Reconstructrice et Esthétique D'une rigueur et d'une précision chirurgicale hors du conunun, vous nous avez séduit par l'inunensité de vos connaissances et la justesse de vos indications. Nous avons eu maintes occasions de profiter de vos précieux conseils et nous vous en sonunes extrêmement reconnaissant. C'est un grand houneur que vous ayez accepté de juger notre travail A notre Maître et Juge, Monsieur le Professeur Gilles DAUTEL Professeur de chirurgie infantile Votre enthousiasme scientifique, votre dévouement pour les malades et la précision de votre jugement sont pour nous des exemples à suivre. Votre disponibilité, votre générosité et votre charisme chirurgical forcent notre admiration. Nous avons la chance de profiter de l'étendue de vos connaissances en chirurgie reconstructrice et en microchirurgie. C'est un grand honneur que vous ayez accepté de juger notre travail. Venillez trouver ici le témoignage de notre profonde gratitude et de notre respect. A notre Maître et Juge, Monsieur le Docteur François SIRVEAUX Docteur en médecine Votre soif de connaissance et votre souci permanent de transmettre votre savoir forcent notre respect Votre disponibilité sans faille et l'inunense qualité de vos conseils nous ont permis de mener à bien notre travail. Nous avons eu maintes occasions d'admirer votre maîtrise technique, votre rigueur et l'étendue de vos connaissances. Vous resterez toujours un modèle à suivre et je vous souhaite d'aller le plus haut possible, vous le méritez mille fois. Que ce travail soit le reflet de notre profonde gratitude. Soyez assuré de notre profonde amitié. A notre Maître et juge, Monsieur le DocteurLaurentBEGUIN Docteur en médecine Nous sommes très sensibles à l'honneur que vous nous faites en vous déplaçant spécialement de SAlNT-ETIENNE pour juger ce travail Vous êtes l'ambassadeur de l'École Stéphanoise que j'ai eu la chance de connaître. Je suis extrêmement sensible à l'accueil que vous nous avez réservé lors de mon semestre passé à vos côtés. Votre intérêt pour la chirurgie de l'épaule est immense. Vous faites référence à SAINTETIENNE. Veuillez trouver ici le témoignage de notre profond respect A la mémoire de Xavier LESEUR, Ton flegme, ton humour et ta sincérité, m'ont toujours énormément plu. Ton amitié ne m'a jamais fait défaut. Je ne t'oublierais jamais... A nos Maîtres de stage, qui ont été nos guides pendant ces stages hospitaliers Professeur G. FIEVÉ Professeur P. MATHIEU Professeur P. LASCOMBES Docteur J. DUVAL Docteur C. CUNY Professeur D. SCHM11T Professeur C. SAVORNIN Docteur JP. ROMANET Professeur D. MOLÉ Professeur H. COUDANE Professeur G. DAUTEL Professeur MH. FESSY A nos ainés, assistants-chefs de clinique, praticiens hospitaliers, dont l'aide a été précieuse au cours de notre formation Docteur F. MAYADE Docteur N. HlSCHOFl' Docteur 1. HENRY Docteur JM. GUICHET Docteur M. IRRAZI Docteur JP l'yAD Docteur M. CHAMMAS Docteur P. HEAU Docteur F. SIRVEAUX Docteur N. HUMMER Docteur X. LESEUR ('Ü') Docteur O. ROCHE Docteur FX. GUNEPIN Docteur P. HOCCACIO Docteur JC. CHATELET Docteur L. SETIEy Docteur E. VILLANUEVA Docteur JH. AUHRlON Madame le Docteur C. MARCHAL Docteur H. DELASELLE Docteur 1. VAUGE Docteur P. PASQUIER Docteur J. VIALANEIX Docteur H..FERRElRA DocteurP. FAIVRE Docteur 1'. CHALANCON Docteur T. MEUSNIER Docteur G. GRESTA Docteur Y. DAUSSE Docteur P. MÉTAlS A ma famille A Karine Tu partage chaque instant de ma vie depuis près de cinq ans. Ta patience, ta fidélité et ta compréhension me rassurent. Ta présence à mes côtés est essentielle. Chaque instant qui passe nous rapproche encore un peu plus, je t'aime. A mes parents, Vous m'avez permis de réaliser ce que j'ai toujours voulu faire Merci A mes sœurs adorées, Nathalie et Virgiuie et aux familles qu'elles ont su construire A Mamy, la plus extraordinaire des grand-mères A Jacques et Martine, vous n'êtes pas simplement mon oncle et ma tante ... A ma filleule, Eugéuie A ma future belle famille, pour votre immense bonté A mes amis, Tanguy, Ségolène et Blaise, Stéphanie et Emmanuel, Florence, Isabelle et Cédric, Laurent, Pilou. A mes collègues internes et néanmoins amis ... Olivier, Stéphane, Stéphane, Giancarlo, Florent, Damien, Sophie, Pablo, Saïd, Laurence Je dédie cette thèse '~u moment cf'être admis à exercer fa medecine, je promets et je jure cf'être firfèfe aux lois de ttionneur et de [a probité. 'Mon. premier souci sera de rëtablir. de préserver ou de promouvoir [a santé dans tous ses elements, phusiques et mentaux, indiuiduels et sociaux, Je respecterai toutes res personnes! leur autonomie et feur volonte, sans aucune discrimination. selon. ieur état ou leurs convictions. J!intervienarai pour res protéger si erres sont affaibfies! uulnérables ou menacées dans feur intégrité ou feur aignité. :Même sous [a contrainte! je neferai pas usage de mes connaissances contre res lois de îhumanite. J'informerai [es patients des décisions envisagées! de leurs raisons et de leurs conséquences. Je ne tromperai jamais leur confiance et n'exploiterai pas fe pouvoir fiérité des circonstances pour forcer res consciences. Je donnerai mes soins à finaigent et à quiconque me [es demandera. Je ne me laisserai pas injluencer par [a soif augain ou [a recfiercfie de [a g[oire. JJ.amis dans êintimitë des personnes! je tairai res secrets qui me sont confiés. '1(gçu à l'interieur des maisons! je respecterai res secrets des foyers et ma conduite ne servira pas à corrompre res mœurs. Je ferai tout pour soulaqer [es souffrances. Je ne prolonqerai pas abusivement tes agonies. Je ne provoquerai jamais [a mort deliberement. Je préserverai tindependance nécessaire à t accomplissement de ma mission. Je n'entreprendrai rien qui depasse mes compétences. Je res entretiendrai et [es perjectionnerai pour assurer au mieux res services qui me seront demandes. J'apporterai mon aide à mes confrères ainsi qu'à leurs [amities dans êadoersitë. Que res fiommes et mes confrères m'accordent leur estime si je suis [idèie à mes promesses i que je sois deshonore et méprise si j'y manque". TABLE DES MATIERES 17 INTRODUCTION 22 I-Facteurs anatomiques de la stabilité postérieure: 25 1-1 Facteurs osseux: 1-1-1 Cavité glénoïde de la scapula : 1-1-1-1 Son Développement: 1-1-1-2 Anatomie: 1-1-1-3 Conséquences sur la stabilité postérieure : 1-1-2Humérus: 1-1-2-1 Anatomie et facteurs congénitaux 1-1-2-2 Facteurs acquis 1-1-3 Articulation glenohumérale : 27 27 27 28 29 1-2 Facteurs capsu1o-ligamentaires : 1-2-1Le labrum 1-2-2La capsule et ligaments 1-2-3L'intervalle des rotateurs 1-2-4La pression barométrique 1-2-5La proprioception : 33 33 33 36 37 38 1-3 Facteurs musculaires de la stabilité postérieure : 1-3-1 Les muscles stabilisateurs de la scapula 1-3-1-1 Le trapèze 1-3-1-2 Le Dentelé antérieur 1-3-1-3 Le muscle angulaire de la scapula 1-3-1-4 Le muscle Rhomboïde 1-3-1-5 Le muscle petit pectoral 39 39 39 1-3-2 Les muscles stabilisateurs de la clavicule 41 1-3-3 Les muscles moteurs de l'humérus 1-3-3-1 La coiffe des rotateurs 1-3-3-2 Le muscle biceps brachial 1-3-3-3 Le muscle grand rond 1-3-3-4 Le muscle grand pectoral 1-3-3-5 Le muscle deltoïde 1-3-3-6 Le grand dorsal 1-3-3-7 Le coraco-biceps 1-3-3-8 Le triceps brachial 41 41 43 43 44 1-3-4 La stabilité postérieure dynamique 1-3-4-1 Etude de la rotation interne 1-3-4-2 L'antépulsion 1-3-4-3 Le mouvement combiné 46 46 46 47 1-3-5 La responsabilité musculaire de l'instabilité postérieure 1-3-5-1 Macrotraumatismes 1-3-5-2 Microtraumatismes 48 48 31 31 32 32 40 40 40 41 44 45 45 45 18 2- Classification 50 2-1 Définitions 51 2-1-1 La luxation 2-1-2 La subluxation 2-1-3 La laxité gleno-humérale 2-1-4 L'instabilité gleno-humérale 51 51 52 52 2-2 Luxations postérieure aigue post traumatique 2-2-1 Clinique 2-2-2 Radiographie 2-2-3 Anatomopathologie 53 53 55 2-3 Luxations postérieures invétérées 2-3-1 Clinique 2-3-2 Radiographie 2-3-3 Anatomopathologie 55 55 55 56 2-4 Luxations ou sub-luxations postérieures récidivantes 2-4-1 Luxations postérieures involontaires récidivantes 2-4-2 Luxations ou sub-luxations habituelles volontaires 2-4-3 Subluxation postérieures habituelles involontaires 2-4-4 Epaule douloureuse chronique par instabilité postérieure fruste 56 57 58 59 60 3- Méthodes diagnostiques de l'instabilité postérieure récidivante 61 3-1 Examen clinique 3-1-1 Interrogatoire 3-1-2 Examen physique 3-1-2-1 appréhension positionnelle 3-1-2-2 Tiroirs postérieurs 3-1-2-3 Examen sous AG 62 3-2 Examens Radiographiques 3-2-1 Radio conventionnelle 3-2-3 Scanner et arthroscanner 3-2-3IRM 68 68 70 71 3-3 Arthroscopie 3-3-1 analyse du cartilage 3-3-2 Labrum 3-3-3 La capsule 72 72 72 73 63 63 64 67 19 4· Le Traitement 74 4-1 Le Traitement fonctionnel 75 4-2 L'abstention chirurgicale 77 4-3 Le Traitement chirurgical 4-3-1 Les voies d'abord 4- 3-1-1 Voie postérieure 4-3-1-2 Voie antérieure 4-3-2 Gestes sur les parties molles 4-3-2-1 Techniques de teno-suspension 4-3-2-2 Techniques « frein » sur le mouvement luxant 4-3-2-3 Technique de retension de la sangle postérieure 4-3-2-4 Technique effaçant l'encoche céphalique antérieure 4- 3-2-4 Technique de retension capsulaire antérieure 4-3-3 Gestes osseux 4-3-3-1 Techniques d'ostéotomies de réorientation 4-3-3-2 Technique d'obstruction du défilé sous acromial 4-3-3-3 Techniques de butées juxta-articulaires rétroglenoïdiennes 4-3-4 Traitement arthroscopique 4-3-4-1 Elargissement glenolabral postérieur 4-3-4-2 Procédés postérieurs de retension capsulaire 77 78 78 80 80 80 81 83 84 85 87 87 90 91 95 95 96 S· La série 98 5-1 Patients et méthodes 5-1-1 Patients 5-1-1-1 Critères d'inclusion 5-1-1-2 Caractéristiques de la population 5-1-1-3 Etat préopératoire 5-1-1-4 L'intervention 5-1-2 Méthodes de révision 5-1-2-1 Clinique 5-1-2-2 Radiographique 5-1-2-3 Statistique 99 99 99 100 lOI 105 106 106 108 108 5-2 Résultats 5-2-1 Complications 5-2-2 Réinterventions 5-2-3 Résultats clinique 5-2-3-1 Recul 5-2-3-2 Mobilité 5-2-3-3 Stabilité 5-2-3-4 Laxité 5-2-3-5 Score de DUPLAY 5-2-3-6 Score de CONSTANT 5-2-3-7 Douleur 5-2-3-8 Reprise du sport 109 109 110 110 110 110 III 112 112 112 112 lB 20 5-2-4 Résultat radiographique 114 5-2-5 Résultat subjectif 115 6- Discussion 116 6-1 Méthodologie 117 6-2 Complications 6-2-1 Complications per-opératoires 6-2-2 Complications post-opératoires 6-2-3 Réinterventions 117 117 118 119 6-3 Analyse des résultats 6-3-1 Analyse des résultats de la littérature 6-3-1 Analyse des résultats de la série 6-3-1-1 Stabilité 6-3-1-2 Mobilité 6-3-1-3 Douleur 6-3-1-4 Reprise du sport 6-3-1-5 Délai de reprise des activités 6-3-1-6 Résultats radiographiques 120 120 125 125 127 128 128 130 131 CONCLUSIONS 133 21 INTRODUCTION 22 Le terme d'instabilité regroupe plusieurs entités. TI se définit par une mobilité anormale et symptomatique de l'articulation qui entraîne douleur, subluxation ou luxation. Bien que beaucoup plus rare que l'instabilité antérieure, l'instabilité postérieure représente environ 4% de l'ensemble des instabilités. SCOTT [95], MOWERY [73] HERNANDEZ [50]. TI s'agit d'une affection chronique, récidivante et invalidante qui survient communément parmi une population jeune et active, souvent sportive. Elle pose des problèmes spécifiques en terme de physiopathologie, d'expression clinique, de prise en charge et d'évolution, différente de l'instabilité antérieure dont il n'est pas possible de transposer les connaissances. On doit la première description d'instabilité postérieure à PORTAL en 1722. Depuis, divers procédés chirurgicaux ont été décrits pour le traitement chirurgical de cette affection. En raison d'une faible prévalence, chaque méthode n'est illustrée que par un faible nombre de patients et souvent, avec un faible recul. Notre étude se propose d'évaluer sur un long recul le traitement chirurgical par butée osseuse. Ce travail s'articulera en 5 parties. Après avoir effectué les indispensables rappels anatomiques et décrits les facteurs responsables de la stabilité postérieure, nous décrierons la classification des différents types d'instabilité postérieure. Nous détaillerons ensuite les moyens diagnostiques ainsi que les différents moyens thérapeutiques décrits par le passé et ceux qui restent d'actualité. Notre étude s'appuie sur une série rétrospective de 18 patients, tous opérés d'une stabilisation postérieure par butée osseuse. Deux types de butées y ont été employés. D'abord une butée dite« classique» par greffon iliaque libre, dès 1975, puis plus récemment (à partir de 1993), une butée acromiale pédiculée par un lambeau musculaire deltoïdien postérieur dont on doit la première description à KOUVALTCHOUK[56]. Le but de ce travail est de répondre à un certain nombre de questions concernant la butée postérieure. S'agit d'une intervention efficace sur la stabilité. Ses résultats se maintiennent-ils 23 dans le temps. La butée postérieure est-elle plus efficace qu'un geste isolé sur les parties molles. Les modifications apportées par la technique de KOUVALTCHOUK sont-elles importantes en terme de qualité de vie. 24 1- FA_CTEURS ANA.TOMIQU-ES DE LA STABILITE POSTERIEURE 25 L'épaule est une articulation très mobile mais peu congruente assurant la jonction entre squelette axial et le squelette appendiculaire. C'est une énarthrose potentiellement instable. Son fonctionnement, complexe, est un compromis entre stabilité et mobilité et ce système fait intervenir les éléments suivants 3 structures osseuses : Scapula, clavicule et humérus 4 articulations: acromio-claviculaire, scapulo-hurnérale, stérno-claviculaire et scapulo-thoracique 19 muscles sur 54 nécessaires au fonctionnement du membre supérieur. Le tronc et le membre supérieur peuvent être considérés comme une chaîne cinétique ouverte. Les pièces osseuses sont liées au tronc et entre elles par des structures statiques (capsule et ligaments) et le contrôle de la stabilité dépend de l'action des structures dynamiques (muscles). D'une manière schématique, les stabilisateurs statiques agissent dans les derniers secteurs de mobilité alors que les stabilisateurs dynamiques agissent durant l'ensemble du mouvement. L'étude de ces différentes structures permet de mieux appréhender les mécanismes de la stabilité postérieure, de comprendre les différentes formes d'instabilité postérieure afin d'entrevoir les possibilités thérapeutiques. 'CRO"'ONO~~T6) ~u~ ~ ~ , \ ClAVlCLE SCAPULA \ , " STCRNU , 26 1-1 FACTEURS OSSEUX DE LA STABllJTE POSTERIEURE : L'instabilité implique essentiellement l'articulation scapulo-humérale, qui pour FICK [31] est responsable de 50 % des mouvements de l'épaule. L'orientation respective des pièces osseuses est un élément de stabilité qui peut être perturbé par des anomalies congénitales ou acquises. 1-1-1 LA CAVITE GLENOÏDE DE LA SCAPULA 1-1-1-1 Son développement: TI dépend de trois points d'ossifications principaux. Les deux points primitifs apparaissent dans les premiers mois de la vie, et forment les 2/3 inférieurs et le 113 antérosupérieur. Un point d'ossification complémentaire apparaît vers 10 à 12 ans et forme la partie postérosupérieure de la cavité. Les différents points sont séparés par un cartilage en Y. Un quatrième noyau accessoire est responsable de la concavité inférieure de la glène. Les anomalies du développement des ponts d'ossification peuvent être responsables des défauts architecturaux de la cavité glénoïde. Voir Fig 1 27 ~(..\ Il: i L··.I //~ . :! \:"',"\, 2 '. \'1"\ 1/.\,:" i·· \ '~,'0 '\ ..... 1: . "n·11 i ',.-: ......... '-"--;, ~ Fig 1 : Développement de la glène [118] 1. point primitif coracoïdien donnant le 1/3 antérosupérieur 2. point primitif du corps donnant les 2/3 inférieurs 3. point complémentaire donnant le 1/3 postérosupérieur 4. plaquette glénoïdienne, elle modèle la concavité de la moitié inférieure 5. cartilage en Y 1-1-1-2 Anatomie: La cavité glénoïde, située sur l'angle externe de la scapula est une surface articulaire ovalaire. Plus large en bas qu'en haut, elle« repose »sur le col de la scapula avec une orientation de 15 ° vers le haut. Elle est rétroversée en moyenne de 7° dans 75% des cas, et antéversée de 2 à 10° dans 25% des cas pour 0 BRIEN [79]. GERBER[44], retrouve une rétroversion quasi systématique de 9,1 ° en moyenne, valeur sensiblement égale aux travaux de SAHA [91], RANDELLI [85] et CYPRIEN[23]. La rétroversion est plus marquée à la partie haute qu'à la partie basse et la courbure de la glène est plus marquée dans le sens vertical qu'horizontal. MACPHERSON [65] 28 En terme de dimension, on retrouve une hauteur moyenne de 35 mm et une largeur moyenne de 24 mm. Le rapport entre la largeur de la portion basse sur la largeur de la portion haute est évalué à 10 /8, conférant à la glène une forme globalement piriforme. La profondeur de la glène est très variable, elle est en moyenne de 2,4 mm . Fig 2 1-1-1-3 Conséquences sur la stabilité postérieure: 1-1-1-3-1 Facteurs congénitaux: La rétroversion de la glène La dysplasie rétro versante peut atteindre la totalité de la surface glénoïdienne ou être localisée à la partie postérieure. GRAICHEN [45] Cependant, la responsabilité d'une rétroversion excessive de la glène dans la survenue d'une instabilité postérieure reste discutée. Certains auteurs ont retrouvé une rétroversion excessive dans les luxations postérieures récidivantes HURLEY [53] , WEISTHAUPT [111], mais les méthodes d'évaluation de l'orientation des pièces osseuses ont été critiquées lorsqu'elles ne prenaient pas en compte la surface cartilagineuse. GERBER [41]. RANDELLI [85] a montré que le degré de rétroversion pouvait varier sur un même scanner en fonction du niveau de coupe, rendant aléatoire leur interprétation. 29 De plus certaines séries d'instabilités postérieures récidivantes ne comptent aucunes glènes rétroversées. BIGLIANI [8] La brièveté de la glène: Elle a été étudiée principalement par SAHA [91] qui en a défini l'index suivant: (Grand diamètre transversal de glène sur grand diamètre transversal de la tête humérale) multiplié par 100 Cet index est normal pour des valeurs comprises entre 56,6 + /- 5,6. En cas de brièveté de la glène cet index tend à diminuer rendant plus instable l'articulation. Cette hypothèse n'a pas fait l'objet d'études scientifiques morphométriques. 1-1-1-3-2 L'orientation de la scapula : La mobilité sur le thorax se fait en assurant un support à l'humérus tout en maintenant la tension des ligaments gléno-huméraux. Orientée par les muscles periscapulaires, la scapula assure la stabilité proximale du membre supérieur et permet une mobilité distale de qualité. il s'agit alors d'une stabilité dynamique par orientation de la cavité glénoïde. LIPPITT[60] La scapula forme avec le plan frontal un angle de 30° en moyenne vers l'avant, et son inclinaison par rapport à la ligne des épineuses est de 3°en moyenne. Elle forme donc un butoir postérieur lors de l'élévation antérieure. 1-1-1-3-3 Facteurs acquis: On peut les assimiler à des lésions de passage (soit des lésions aiguës, soit les conséquences des passages chroniques et récidivants). On retrouve soit des fractures du bord postérieur de glène soit un simple éculement avec aspect émoussé. La fracture du rebord postérieur de glène peut, après pseudarthrose, entraîner l'équivalent d'une rétroversion excessive de glène et favoriser le passage de la tête en arrière. WEISHAUPT [Ill] 30 1-1-2 L'HUMERUS: 1-1-2-1 Anatomie et Facteurs congénitaux L'extrémité supérieure de l'humérus est formée d'une surface articulaire appelée tête, d'un col et de deux tubérosités appelées tubercule majeur et tubercule mineur. Son développement se fait à partir d'un noyau d'ossification visible à partir de la première année de vie, deux autres points la complètent assurant ainsi la formation des deux tubérosités. Fig 3: Développement de l'extrémité supérieure de l'humérus (d'après BOUCHET et CUILLER ET [11]) La tête humérale a la forme d'un tiers de sphère, sa courbure a un rayon moyen de 22 à 25,3 mm avec un diamètre moyen qui va de 43 à 50, 3 mm. L'inclinaison de la tête par rapport à l'axe diaphysaire dans le plan frontal est de 130 à 141°. SAHA[91] 31 La rétroversion de la tête humérale est classiquement de 30° BOUCHET-CUILLERET[II] Cette valeur varie selon les auteurs et leurs méthodes d'évaluation. Ainsi FICK [31] retrouve 20 ° de rétroversion quand NEER [74] retrouve 25 à 45 ° et WALCH [107] 18° (7 à 48°). Elle se mesure par des moyens tomodensitométriques à l'aide de coupes passant à la partie basse de la tête et du col et au niveau de la partie moyenne de la trochlée, à l'extrémité inférieure de l'humérus. Pour certains auteurs, cette rétroversion varie chez un même patient suivant le côté dominant ou non. KROMBERG [57] Une rétroversion exagérée peut en théorie exposer à une instabilité postérieure. Cette hypothèse est principalement prise en compte par les promoteurs des ostéotomies humérales de dérotation. SURIN [100] CHAUDHURI [16] 1-1-2-2 Facteurs acquis La surface humérale articulaire et la taille d'une éventuelle encoche antérieure sont aussi des éléments de stabilité. Ainsi on sait que la récidive de l'instabilité se produit au-delà de 20 à 30 % de destruction articulaire GERBER [41]. C'est pourquoi, pour éviter les récidives, des techniques de reconstruction de la surface humérale (par allo ou autogreffe) ont été décrites. 1-1-3 L'ARTICULATION GLENO-HUMERALE: L'étendue de la surface glénoïdienne par rapport à la surface articulaire humérale a un rapport de 113 à lA selon GERBER [41], d'après VON LANZ. L'étude des pièces osseuses montre qu'il existe une inadaptation des rayons de courbure entre glène et tête humérale. MAC PHERSON [65]. Ce défaut de congruence est plus important dans le plan sagittal que dans le plan frontal. De forme ovoïde, la glène procure moins de stabilité antérosupérieure qu'inférosupérieure. Mais SOSLOWSKI [99] a montré que cette incongruence osseuse est compensée par une répartition différente du cartilage sur le versant glénoïdien et huméral permettant d'égaliser les rayons de courbure. L'épaisseur du cartilage 32 de la glène est plus faible dans la partie centrale qu'en périphérie alors qu'au niveau de la tête, il est plus important à la partie centrale. Une altération chondrale peut jouer un rôle dans l'équilibre de la stabilité glèno-humérale. 1-2 FACTEURS CAPSULO-LIGAMENTAIRES 1-2-1 LE LABRUM: TI constitue une « couronne » de tissu fibro-cartilagineux, qui participe étroitement à la stabilité gleno-humérale. TI s'agit d'un élément passif de la stabilité qui joue surtout un rôle par sa taille (environ 50% de la profondeur de la glène). HOWEL [52] Triangulaire à la coupe, on en décrit trois faces: Une face périphérique qui adhère à la capsule. Histologiquement, la capsule est en continuité avec lui et assure son apport vasculaire. COOPER [20] Une face profonde très adhérente à la glène, mais surtout dans sa demi-circonférence inférieure; sa portion supérieure est moins adhérente et se confond avec l'insertion du long chef du biceps. Dans cette portion supérieure seule la face périphérique est adhérente en totalité. Une face axiale en contact avec la tête humérale. Le labrum se rétracte avec l'age. TI élargit la surface articulaire de la glène sans modification de son rayon de courbure, agrandissant la concavité glénoïde pour améliorer la congruence articulaire. TI n'a pas d'action dynamique. En l'occurrence, il ne joue pas le rôle de cale mécanique entre deux surfaces congruentes tel un ménisque au genou, mais joue un rôle dans la stabilité articulaire par l'agrandissement de la surface glénoïde. TI participe à l'étanchéité articulaire et au maintient de l'hypopression intra articulaire. TI remplit la fonction de «joint » au pourtour de la glène et entretient l'adhésion des surfaces 33 par capillarité. li agit comme un véritable piston visee-élastique en association avec la capsule. Pour GERBER [41], ce rôle stabilisateur est quantitativement différent suivant le degré de laxité du patient. Dans les épaules dites « serrées » ce rôle est beaucoup marqué que chez les hyperlaxes. C'est un phénomène que l'on retrouve aussi chez les patients dont le labrum est altéré soit par un traumatisme violent soit par des lésions de passages et qui peut expliquer certaines récidives après luxations vraies réduites. 1-2-2LA CAPSULE ET LIGAMENTS 1-2-2-1 la capsule li s'agit d'une structure fibreuse ample et complexe qui participe à la stabilité statique de l'articulation scapulo-humérale, Elle est le siège de nombreuses variations anatomiques et elle est extensible. En règle générale, son volume est de 10 à 15 cm3 mais peut représenter le double chez les hyperlaxes. Au niveau huméral, la capsule s'incère sur le col anatomique dans la portion supérieure et antérieure. Elle s'insère sur le col chirurgical en bas avec des freins capsulaires (fibres profondes se réfléchissant sur l'os) et un récessus permettant l'abduction et l'antépulsion activo-passive, Au niveau scapulaire, elle s'incère sur la périphérie du labrum et peut s'étendre sur le rebord glénoïdien osseux. Elle contourne l'insertion du long biceps par le haut le rendant alors intraarticulaire. La capsule postérieure est fine, parfois pellucide et translucide. Elle n'a en théorie pas de rôle propre mécanique et n'est renforcée d'aucuns éléments ligamentaires. En avant au contraire, les renforts ligamentaires sont importants (ligament coraco-huméral et ligaments glèno huméral supérieur, moyen et inférieurs). lis jouent un rôle statique dans la stabilité, tant antérieure que postérieure. 34 1-2-2-2 Le ligament caraco-huméral: il est épais, triangulaire et résistant. Son insertion médiale se fait sur la face latérale de la coracoïde sous l'insertion du ligament coraco acromial. Latéralement, il se divise en deux faisceaux, un pour le tubercule majeur, l'autre pour le tubercule mineur. il passe sous le tendon du supraépineux. Au milieu de cette division passe la longue portion du biceps. Ses deux faisceaux sont unis par des fibres qui se continuent vers le bas d'une lèvre à l'autre de la coulisse bicipitale formant le ligament huméral transverse qui ferme la coulisse. Coude au corps il possède un rôle de suspension de la tête humérale, il se tend en rotation externe et se détend en rotation interne. OVESEN [80] a montré que les expériences de luxation postérieure de l'épaule chez le cadavre en rotation interne et coude au corps respectent constamment ce ligament. BLASIER [9] a lui démontré que son effet stabilisateur était le plus important en position neutre. En flexion son rôle est limitant: il se tend, empêche la tête humérale de partir en arrière. Cependant, la rotation interne qui est associée à la flexion dans position d'instabilité lui fait perdre son effet stabilisateur. Son rôle de suspenseur en fait un élément passif de stabilité inférieure. 1-2-2-3 Le ligament gleno huméral inférieur : C'est le plus long et le plus résistant des ligaments glèno-huméraux. TURKEL [105] en a définit deux parties. Le faisceau supérieur et le récessus axillaire. Pour O'BRIEN [78] il renforce par trois faisceaux la capsule inférieure. Le faisceau antérieur, puissant, le faisceau postérieur, grêle et le faisceau inférieur formant le récessus capsulaire inférieur. Pour TICKER [104] le faisceau postérieur est inconstant. L'épaisseur du LOHr décroît d'avant en arrière. La portion la plus épaisse correspond faisceau supérieur et la portion la plus fine correspond à la partie postérieure du récessus capsulaire. L'abduction tend ses deux principaux faisceaux alors que le récessus capsulaire s'efface. Dans cette position, le faisceau antérieur et le faisceau postérieur contrôlent respectivement la • 35 translation antérieure et la translation postérieure. Ces deux faisceaux agissant comme des brides pour retenir la tête de façon synergique et alternative. En rotation interne, le faisceau postérieur est en tension maximale et en rotation externe le faisceau antérieur se tend. La flexion tend le faisceau postérieur, efface le cul de sac inférieur et détend le faisceau antérieur. [118] On retient donc que le faisceau le moins résistant du LGHI est ITÙS en tension maximale en abduction, flexion et rotation interne. Selon FICHER [118], le LOHI dans son ensemble est la structure la plus importante dans la contention verticale de la tête humérale. 1-2-2-4 Le ligament gléna-huméral supérieur C'est le plus petit et le plus constant des ligaments gléno-huméraux. TI s'incère en dehors sur la berge médiale de la gouttière bicipitale, se dirige en haut et en avant et se termine dans la région supra-glénoïdienne, sur la partie haute du labrum et sur le pôle supérieur de la glène. TI croise la face profonde de ligament coraco-hurnéral. TI n'a pas de rôle dans la stabilité antérieure mais intervient dans la stabilité inférieure. 1-2-2-5 Le ligament gléna-huméral moyen C'est le plus polymorphe des ligaments gleno-huméraux. Ses variation concernent sa taille est sa présence. Pour certains, il serait absent dans 20% des cas. TI s'insère au niveau huméral sur le col anatomique de l'humérus, en dedans de l'insertion trochitérienne du sub-scapulaire se confondant avec son tendon d'insertion. Au niveau scapulaire, le LGHM s'insère sur la partie antéro-supérieure du col de l'omoplate et du labrum. TI croise à la partie haute de son trajet la face profonde du sub-scapulaire. A sa partie basse, il est masqué par le LOH! qui gène son exploration endo-articulaire. TI ne possède pas de rôle propre dans la stabilité postérieure. TI limite la translation antérieure de la tête humérale entre 30 et 60° d'abduction. O'BRIEN[78] 36 1-2-3 L'INTERVALLE DES ROTATEURS: il se délimite en haut par le ligament coraco-huméral et en bas par les bords supérieurs du ligament gleno-huméral superieur et le sub-scapulaire, C'est un espace triangulaire dont la base est représentée par le processus coracoïde et le sommet par la gouttière du biceps. il est traversé par le tendon du long biceps. Les études anatomiques de HARRYMAN [47] ont démontré son rôle dans le contrôle de la stabilité inférieure. Les sujets avec importante laxité gléno-humérale ont un large intervalle des rotateurs et des lésions traumatiques de cet intervalle ont été décrites, favorisant l'instabilité. KELLY [55]. Ce concept a d'ailleurs été exploité par WIRTH [113,114] qui a décrit une technique de fermeture de cet intervalle par voie antérieure pour le traitement de l'instabilité postérieure chez les patients hyperlaxes. Mêmes conclusions pour NOHABURA[77] qui a montré que l'instabilité postérieure diminuait après fermeture et renfort de l'intervalle des rotateurs. De plus, une étude histologique récente suggère l'existence d'un défect congénital de l'intervalle des rotateurs qui n'est recouvert que par un fin tissu synovial. COLE [18] il apparaît donc que cette portion de capsule joue un rôle important dans la mobilité passive et la stabilité de l'épaule, notamment postérieure. 1-2-4 LA PRESSION BAROMETRIQUE: En 1837, WEBER [110] fait état d'une pression négative intra articulaire et ajouté qu'elle pouvait jouer un rôle dans la stabilité articulaire. Puis FICK [31] en 1911, définit le modèle de piston visco-élastique et en quantifie la dépression. L'adhésion des surfaces entre elles par capillarité agit comme un véritable piston entretenu grâce à une étanchéité articulaire parfaite. L'articulation est représentée par un compartiment clos mais qui peut, lors d'une traction sur le bras, «chasser» par microcapillarité le liquide intra-articulaire créant la dépression par effet de succion. La capsule joue ici le rôle de diaphragme élastique. 37 Toute lésion labrale est donc capable d'altérer ce facteur de stabilité. De même, l'introduction d'air dans l'articulation entraîne une importante déstabilisation de l'épaule. GERBER[43J, voir article de PAGNANI [81] Du point de vue quantitatif, F1CK [31] a déterminé qu'i! fallait une force de 6,5 KG pour s'opposer à la pression intra articulaire et décoapter l'articulation. HABERMAYER[46] a montré qu'au repos, cette dépression était d'environ -30 rnrnHg et, qu'au cours d'une traction décoaptante cette pression augmente créant une force de décoaption très importante. HABERMAYER a montré qu'en présence d'une lésion labrale antérieure chez un patient instable cliniquement, la pression intra-articulaire était proche de 0 rnrnhg et qu'i! n'était pas possible de créer une dépression par traction sur le membre. TI n'y a pas d'effet piston sur les épaules au labrum altéré. 1-2-5 LA PROPRIOCEPTION: Comme dans tout système histologique ligamentaire, les ligaments périscapulaires possèdent des mécanorécepteurs mis en jeu dans les mécanismes réflexes de contraction musculaire. Ces récepteurs représentent le lien entre le système qui assure la stabilité passive de l'épaule et l' « appareil» de stabilité active. L'altération de ces récepteurs entraîne une perte d'information sensitive responsable d'un manque de contrôle de l'articulation en position de stress. Le traitement fonctionnel est basé sur ce principe: réveiller et mettre en jeu ce système pour optimiser la stabilité gléno-humérale. 38 1-3 FACTEURS MUSCULAIRES DE LA STABILITE POSTERIEURE : L'épaule est au centre d'un complexe articulaire qui fait la jonction entre squelette axial et membre supérieur. Ce complexe est formé de cinq articulations, dont deux espaces de glissement. La stabilité de l'articulation gléno-humérale ne dépend donc pas des seuls muscles directement en contact avec celle-ci, mais de plusieurs groupes musculaires. Nous distinguerons donc trois groupes musculaires, ainsi que les a décrits BONNEL [10]. Les muscles stabilisateurs de la scapula Les muscles stabilisateurs de la clavicule Les muscles moteurs de l'humérus dont font partie les muscles de la coiffe. 1-3-1 LES MUSCLES STABll..JSATEURS DE LA SCAPULA 1-3-1-1 Le trapèze Muscle superficiel, situé à la face postérieure de la nuque et de la cage thoracique, il se présente sous la forme d'un triangle avec trois faisceaux. Le faisceau supérieur est cervical, oblique. Le faisceau moyen est scapulaire et horizontal alors que le faisceau inférieur est thoracique et oblique. Les insertions médiales sont sur le tiers médial de la ligne nucale supérieure, sous la protubérance occipitale externe, le ligament cervical postérieur et les processus épineux des vertèbres Cl à C7, ainsi que des vertèbres thoraciques. Les fibres convergent pour s'insérer latéralement sur le tiers latéral du bord postérieur de l'acromion et le bord supérieur de l'épine scapulaire. li est innervé par le nerf accessoire (Xl) issu des racine C3 à C4. 39 il a essentiellement un rôle statique, maintenant la scapula fixée à la ceinture scapulaire. Du point de vue dynamique, les faisceaux supérieurs impriment un mouvement de rotation à l'omoplate, ils permettent une légère élévation de l'épaule. 1-3-1-2 Le dentelé antérieur du thorax ou Grand dentelé C'est un muscle large plaqué contre la paroi thoracique latérale. Son insertion scapulaire se situe au niveau de l'angle crânial de la scapula, du bord médial et de l'angle caudal de celleCl. Au niveau thoracique, les faisceaux musculaires plaqués contre le thorax se terminent sur les arcs antérieurs et moyens des neuf premières côtes. il est innervé par le nerf du grand dentelé, issu des racines CS C6 C7 et parfois C7. Son rôle est d'attirer la scapula en avant ce qui initie l'antépulsion du bras. Les faisceaux supérieurs et inférieurs appliquent la scapula sur la cage thoracique. Le faisceau inférieur possède un rôle dans l'élévation du bras en tournant en dehors la scapula. 1-3-1-3 Le muscle angulaire de la scapula il s'étend des processus transverses de Cl à CS et se dirige obliquement en bas et en dehors, pour se terminer sur le bord crânial de la scapula. il est innerve par les branches motrices C4-CS et par le nerf du rhomboïde. Son rôle est d'élever la scapula et provoque une rotation médiale de la pointe de la scapula. 1-3-1-4 le muscle rhomboïde il s'insère sur les processus épineux et le ligament inter-épineux des vertèbres cervicales C4 CS C6 C7, ainsi que sur les quatre premières vertèbres thoraciques. Son insertion scapulaire est située sur toute la hauteur du bord médial de la scapula en dehors de l'épine scapulaire. il est innervé par les branches collatérales du plexus brachial de C4 ou de CS. Son rôle est d'appliquer la scapula sur la cage thoracique. 40 1-3-1-5 Le muscle petit pectoral De forme triangulaire, à sommet latéral, il s'étend des faces latérales des 3èmes, 4èmes et Sèmes côtes, au segment horizontale de l'apophyse coracoïde. li est innervé par l'anse des pectoraux issue des racines C6 C7 et CS. li a pour rôle d'abaisser la scapula. 1-3-2 LES MUSCLES STABILISATEURS DE LA CLAVICULE Le muscle sous-clavier s'insère à la face inférieure de la clavicule dans une gouttière osseuse et se termine médiale ment à la face supérieure de la première côte et du cartilage costal adjacent. Son innervation dépend du nerf sous-clavier, branche du plexus CS C6. li empêche l'élévation et stabilise la clavicule. 1-3-3 LES MUSCLES MOTEURS DE L'HUMERUS 1-3-3-11a coiffe des rotateurs Fig 4 et 5 41 TI s'agit d'une structure musculo-tendineuse de quatre unités qui partent de la scapula pour s'insérer de manière hémisphérique autour de l'humérus proximal. A ces quatre unités on y associe la longue portion du biceps. 1-3-3-1-1 le sub-scapulaire TI part de la fosse sub-scapulaire de la scapula et de son bord médial pour se terminer sur le tubercule mineur. TI est innervé par une branche collatérale issue du tronc secondaire postérieur (CS C6) TI est avant tout rotateur interne et accessoirement adducteur du bras. TI freine la translation antéroinférieure et peut aussi jouer un rôle dans la translation de l'omoplate. C'est un stabilisateur majeur antérieur de l'articulation gléno-humérale. 1-3-3-1-2 le supra-épineux TI s'insère sur les 2/3 médiaux de la fosse sus-épineuse, chemine par un trajet latéral sous l'arc acromio-coracoïdien pour se terminer par un tendon sur la facette antéro-supérieure du tubercule majeur. TI entretient des rapports étroits avec le ligament coraco-huméral et avec la longue portion du biceps. Son innervation dépend du nerf sus-scapulaire (CS C6) Son action est triple, abducteur, rotateur externe du bras, et coaptateur de la gléno-humérale par une action synergique avec le faisceau moyen du deltoïde. 1-3-3-1-3 Le muscle infra-épineux TI s'insère sur les % externes de la fosse sous épineuse de la scapula et se termine sur la facette moyenne du tubercule majeur. 42 TI est innervé par une branche inférieure du nerf sus-scapulaire. Son action est double, rotateur externe et abducteur du bras. TI est un élément de stabilité postérieure de la tête humérale. 1-3-3-1-4 Le muscle teres minor (petit rond) Issu de la partie moyenne du bord externe de la scapula, il se dirige en dehors pour se terminer à la partie la plus inférieure et postérieure du tubercule majeur. TI est innervé par une branche du nerf circonflexe (CS C6). TI est principalement rotateur externe du bras. 1-3-3-1-S La longue portion du biceps Au départ intra-articulaire, le tendon naît à la partie supérieure du labrum au niveau du tubercule supra-glénoïdien, TI va ensuite s'engager dans la gouttière qui porte son nom. Son innervation dépend du musculo-cutané (CS C6). Son action au niveau scapulaire est essentiellement stabilisatrice. TI abaisse la tête humérale et a donc une action contraire au coraco-biceps. Au niveau de son insertion distale, il assure la flexion et la supination de l'avant bras. 1-3-3-2 Le muscle biceps brachial TI s'insère sur le bord latéral du sommet de la coracoïde au même niveau que l'insertion du coraco-brachial. TI constitue la courte portion du biceps 1-3-3-3Le muscle grand rond TI naît à la partie inférieure de la facette postéro-médiale du pilier de la scapula et sur la face postérieure de l'angle caudal. TI se termine sur la lèvre médiane de la gouttière bicipitale. 43 il est innervé par le nerf du grand rond issu des racines C7 CS, parfois issu du nerf axillaire CS C6. Son action principale est la rétropulsion du bras en rotation interne. il participe également à l'adduction. 1-3-3-4 Le muscle grand pectoral il comprend plusieurs faisceaux. Un faisceau claviculaire inséré sur le bord antérieur de la clavicule, un faisceau sternal inséré sur toute la face antérieure du sternum et un faisceau thoracique qui s'attache sur les cartilages chondro-costaux des sept premières côtes. il existe aussi un faisceau abdominal qui provient de l'aponévrose des grands droits. Tous se dirigent vers le haut pour se terminer en un tendon commun en U sur la lèvre latérale de la gouttière bicipitale. il est innervé par le nerf du grand pectoral, branche de l'anse des pectoraux issu des racines CS C6 et CS Tl. En abduction, il peut entraîner une certaine antépulsion. Bras levé, il abaisse de manière puissante l'ensemble du membre avec une composante d'adduction et de rotation interne. 1-3-3-5 Le muscle deltoïde C'est le muscle le plus volumineux, il s'insère sur le tiers latéral du bord antérieur de la clavicule, sur l'acromion et sur le bord postérieur de l'épine de la scapula. Ses insertions déterminent trois faisceaux, antérieur (claviculaire), moyen (acromial) et postérieur (spinal). ils convergent tous en distal pour s'insérer sur le V deltoïdien. il est innervé par le nerf circonflexe issu des racine C4 CS C6 il a un rôle d'abduction grâce au faisceau moyen qui initie les 90 premiers degrés. Les portions antérieures et postérieures participent à l'adduction du bras à partir du moment ou le bras a déjà été abaissé du tiers. Coude au corps, le faisceau antérieur est antépulseur, le faisceau postérieur est retropulseur. ils ont aussi une composante rotatoire. 44 1-3-3-6 le grand darsal C'est le plus grand muscle de l'organisme. 11 naît des apophyses épineuses des 7èmes à l2èmes vertèbres thoraciques et des vertèbres lombaires, de la crête médiane du sacrum et du bord postéro-supérieur de la crête iliaque. 11 se termine au niveau de la lèvre médiane de la gouttière bicipitale entre les insertions des muscles grand pectoral et grand rond. 11 est innervé par le nerf du grand dorsal issu des racines C6 à CS. Son rôle est essentiellement adducteur du bras. 1-3-3-7 Le caraco-biceps 11 s'insère sur l'apophyse coracoïde où il partage son insertion avec la courte portion du biceps et se dirige en bas et en dehors pour aller s'insérer à la face interne de l'humérus dans le prolongement de la crête sous-trochinienne. 11 est innervé par le musculo-cutané. 11 participe à l'antépulsion du bras et au maintient de la tête humérale dans la cavité glénoïde. 11 possède donc un rôle de stabilité active. 1-3-3-8 Le triceps brachial Son insertion se situe au niveau du processus infra-glénoïdien avec des fibres qui peuvent s'entremêler avec le LOHr et la capsule. 45 1-3-4 LA STABll..JTE POSTERIEURE DYNAMIQUE: 1-3-4-1 Etude de la rotation interne: En terme de rotation, les amplitudes se repartissent de la manière suivante: 30° dans la scapulo-humërale, 30° dans l'espace scapulo thoracique et 25° dans l'inclinaison de la colonne vertébrale. BONNEL[IO]. Au niveau de l'humérus le sub-scapulaire, grand rond grand dorsal et grand pectoral sont mis en jeu. De plus, la longue portion du biceps, qui s'oppose à la rotation externe et peut éventuellement être assimilé à un rotateur interne. Au niveau de la scapula, le dentelé antérieur oriente la scapula en avant et en dehors, augmentant ainsi la rotation interne et réoriente la glène par rapport à la tête humérale. Cette action musculaire compense l'action des muscles de la coiffe dont le vecteur force est dirigé vers le bas. Ce mouvement de la scapula est néanmoins stabilisé par la contraction de muscles agonistes, notamment le trapèze et le rhomboïde. Au total, en rotation interne la coiffe est peu active. La glène s'oriente vers le haut et en avant pour compenser l'action des rotateurs qui abaissent la tête. L'omoplate est stabilisée contre le thorax. 1-3-4-2 L'antépu1sion : L'antépulsion fait intervenir en plus de la scapulo-humérale, l'ensemble acrornio-claviculaire et l'espace de glissement scapulothoracique. Les « moteurs» principaux sont: le faisceau antérieur du deltoïde, le coracobiceps, le biceps (longue et courte portion ), les fibres verticales du sub scapulaire voire le faisceau supérieur du grand pectoral. 46 Ces muscles permettent d'obtenir les premiers 60 0 d'antépulsion. Au-delà, il faut une bascule de l'omoplate (pour orienter la glène vers le haut) activée par le trapèze et le dentelé antérieur. La stabilisation de la scapula est assurée par le rhomboïde et le grand dorsal. Le vecteur force des muscles antépulseurs est contre balancé par celui des muscles de la coiffe qui abaissent et plaquent la tête contre la glène. Au total les muscles antépulseurs mettent le bras en flexion et soulèvent la tête humérale. Les muscles de la coiffe s'opposent à cette force d'élévation de la tête. La glène est orientée vers le haut, la scapula est stabilisée contre le thorax. 1-3-4-3 Antépulsion-rotation interne: le mouvement combiné Au niveau huméral, l'antépulsion est motorisée par le faisceau antérieur du deltoïde, biceps, coraco-biceps et fibres verticales du sub-scapulaire. La rotation interne, elle, est assurée dans ce cas par la grand pectoral et le sub-scapulaire. En antépulsion, l'action du grand rond et du grand dorsal ne peut agir que très partiellement puisque ce sont des muscles extenseurs. Au niveau de la scapula l'action du trapèze et du dentelé antérieur oriente la glène vers le haut et l'avant, le rhomboïde stabilisant la scapula contre le thorax. Ce sont les muscles de la coiffe qui stabilisent l'articulation gléno-humérale, et eux seuls compensent la surélévation de la tête. On note donc qu'il existe une action musculaire qui stabilise la tête humérale au cours de certains mouvements. Cette action est moins importante en rotation interne seule qu'en antépulsion seule ou antépulsion-rotation interne. il s'agit là d'une contraction synergique pour assurer la stabilité de la tête. 47 1-3-5 LA RESPONSABilJTE MUSCULAIRE DE L'INSTABilITE POSTERIEURE : 1-3-5-1 Macrotraumatismes : Deux situations peuvent survenir: soit une contraction puissante des rotateurs internes, soit une compression indirecte en situation favorisée. La première situation a lieue lors de crises d'épilepsie et ou d'électrocutions. Les rotateurs externes ne peuvent compenser l'action de la contraction simultanée du subscapulaire, grand rond, grand dorsal et grand pectoral. L'hyper-rotation interne fait basculer la tête humérale vers l'arrière et « poussent » sur les formations capsulo périostées postérieures. La déchirure de ces éléments se fait au prix d'une distension capsulaire antérieure voire de façon associée une déchirure du sub-scapulaire. La deuxième situation est une compression indirecte en situation favorisée. TI s'agit d'un traumatisme direct à haute énergie avec impact sur la main ou le coude fléchit alors que l'épaule est en rotation interne, flexion et adduction. Ce mécanisme se rencontre lors de traumatismes sportifs ou accidents de la voie publique. 1-3-5-2 Microtraumatismes : Un défaut de coordination musculaire peut entraîner des microtraumatismes répétés à la face postérieure de l'articulation, notamment lors de mouvements où s'associent antépulsion, rotation interne et adduction. En antépulsion, les muscles « antépulseurs » exercent une force qui possède deux composantes, une perpendiculaire à l'axe de l'humérus, l'autre dans l'axe de la diaphyse orientée vers le haut. La tête humérale a donc une tendance à être poussée vers le haut. Lorsque l'angle d'antépulsion augmente, cette force d'ascension devient de plus en plus horizontale, poussant la tête vers la portion postérieure de la glène. Ce vecteur force serait luxant s'il n'existait aucune force contraire. 48 Cette force contraire est représentée par la glène en butée osseuse, la capsule postérieure dont on connaît la faible résistance mécanique, mais est renforcée par le LGHI qui enroule son faisceau postérieur autour de la capsule et qui tend son faisceau antérieur. Les autres forces sont exercées par le ligament coracohuméral et les muscles de la coiffe qui stabilisent la tête contre la glène. La rotation interne entraîne une détente du ligament coracohuméral, qui augmente la force luxante postérieure par défaut de frein ligamentaire. Selon BLASIER [9] dans cette situation une contraction sur ajoutée de la LBP peut faire luxer l'épaule en arrière. L'adduction surajoutée fait perdre progressivement le contact entre la tête et la glène. Ceci a pour conséquence d'augmenter les contraintes sur les tissus mous (capsule et muscles de la coiffe) alors que le ligament coracohuméral est inactif du fait de la rotation interne. Dans cette situation, à la faveur de microtraumatismes répétés il se crée une distension capsulaire qui augmente progressivement avec le temps. En cas d'hyperiaxité, cette distension existe déjà et ne fait que faciliter le phénomène. En cas d'incoordination motrice musculaire, les formations capsulo-périostées postérieures se distendent plus rapidement. L'altération de la coiffe peut donc expliquer les instabilités postérieures retrouvées chez les sujets âgés. Parmi les microtraumatismes pouvant être responsables de lésions postérieures répétées on retrouve: les sports de lancer, volley-bail, tennis, natation (crawl et papillon), la boxe (avec les coups en « crochet ») et chez certains travailleurs manuels (notarnrnent ceux qui travaillent bras en l'air). Selon les mêmes mécanismes, une luxation ou subluxation postérieure de la tête humérale peut être produite par une contraction volontaire des rotateurs interne, entraînant la détente des éléments capsulo-ligamentaires postérieurs. 49 2-CLASSIFICATIÜN 50 Le tenue d'« instabilité postérieure »regroupe des entités bien différentes tant sur le plan étiologique, traduction clinique, physiopathologique que thérapeutique. Cette diversité rend difficile l'élaboration d'une classification précise. Par ailleurs, il existe un problème de terminologie dans les différentes classifications proposées, concernant surtout les instabilités récidivantes. TI faut distinguer trois types d'instabilité postérieure. les luxations postérieures aiguës traumatiques les luxations postérieures invétérées les luxations ou subluxations postérieures récidivantes 2-1 DEFINITIONS 2-1-1 LA LUXATION: C'est une perte de contact totale et permanente des surfaces articulaires. Elle entraîne une attitude vicieuse irréductible du membre supérieur et nécessite une manœuvre de réduction par une tierce personne. Elle est le plus souvent la conséquence d'un traumatisme violent, mais pas nécessairement. 2-1-2 LA SUB-LUXATION: La perte de contact est partielle, elle peut être permanente ou transitoire. Ce sont des épisodes fugaces qui ne nécessitent pas de manœuvres de réductions par une tierce personne. 51 2-1 -3 LA LAXITE GLENO-HUMERALE: C'est la mobilité physiologiqu e qui permet un secteur de mobilité. Il ne s'agit pas d'un symptôme. Une épaule est en général considérée comme laxe si : La rotation externe coude au corps (RE 1) est supérieure ou égale à 80°. Il existe un signe du sillon (sulcus-test ). Fig 5 et 6 Fig 5 Fig 6 La laxité de l'épaule peut entrer dans le cadre d 'une hyper-laxité diffuse poly-articulaire. 2-1-4 L'INSTABILITE GLENO-HUMERALE: C'es t une mobilité anormale et symptomatique de l'articulation qui entraîne douleur, subluxation ou luxation. 52 2-2 LUXATIONS POSTERIEURES AlGUE TRAUMATIQUES: 2-2-1 CLINIQUE: Méconnues dans plus de 2/3 des cas (GERBER [41], leur diagnostic est en principe facile si la démarche diagnostique est bien conduite. Les circonstances étiologiques sont soit traumatiques (choc à haute énergie, bras en rotation interne) soit surviennent au cours de tétanisations musculaires (épilepsie, électrocutions ... ). La prédominance des rotateurs internes sur les rotateurs externes engendre la luxation par dysharmonie musculaire. GERBER [41,43], ROCKWOOD [87]. L'interrogatoire retrouve des circonstances déclenchantes pour orienter le diagnostic mais les signes initiaux sont rapidement masqués par l'œdème. Le seul signe pathognomonique est la perte de rotation externe active et passive. La rotation interne est possible et dépend de la taille de l'encoche. On peut aussi retrouver une saillie en avant de la coracoïde, un aplatissement du deltoïde antérieur et un comblement postérieur du vide sous acromial. La flexion active du bras est possible, et la supination de l'avant bras est diminuée variant aussi avec la taille de l'encoche. 2-2-2 RADIOGRAPHIE : Elle confirme le tableau clinique et permet de retrouver une éventuelle fracture. Le bilan standard, constitué par la série traumatologique de NEER (Face, Profil axillaire et Profil transthoracique de Lamy), est théoriquement suffisant au diagnostic positif. Le cliché de face retrouve une superposition de la tête et de la glène, une image de condensation au niveau de la tête peut reveler une encoche antero interne. Fig 6 et 7 53 Fig 6 Fig 7 Le profil de Lamy peut être effectué bras en écharpe. Il permet d 'affirmer le dia gn osti c et élimine une fracture associée. Il est alors possibl e de pratiquer un profil axillaire qui met en évidence l' en coche de MAC LAUGHLIN, et peut retrouver une fracture du rebord glénoïdien postérieu r. Le cliché de BLOOM et OBATA (Fig 8) n'est qu 'exceptionnellement néce ssaire . Un exa men tom oden sit ométrique n'est pas indispensabl e dan s le co ntexte de l'urgence. So n intérêt prin cipal réside dans ce cadre à év aluer la taille de l'en coche . Fig 8 54 2-2-3 ANATOMOPATHOLOGIE Au niveau des parties molles on retrouve des lésions constantes sur la capsule postérieure selon DUBOUSSET [27]. (Distension et fou désinsertion). Le bourrelet est parfois désinséré, la coiffe des rotateurs est parfois rompue selon GERBER [41]. En principe les formations capsulaires antérieures sont intactes. 2-3 LUXATIONS POSTERIEURES INVETEREES C'est l'aboutissement des luxations postérieures aiguës passées inaperçues. La plupart des auteurs fixent à trois semaines l'indication de réduction sanglante alors que pour MANSAT [67,68] il est encore possible jusqu'à la sixième semaine d'envisager une réduction par manœuvres externes. 2-3-1 TABLEAU CLINIQUE: C'est l'interrogatoire et la perte de rotation externe qui conduit au diagnostic. La douleur n'est que rarement présente est la mobilité peut parfois être préservée. 2-3-2 RADIOGRAPHIE : En complément des clichés radiographiques standart, un bilan scannographique est nécessaire pour préciser la taille de l'encoche est ainsi planifier l'attitude thérapeutique. 55 2-3-3 ANATOMOPATHOLOGIE: Les lésions classiquement retrouvées au niveau des parties molles sont une poche capsulo periostée postérieure selon ROWE [90] et DUBOUSSET [27], une rétraction capsulo ligamentaire et musculaire antérieure responsable d'un comblement de la glène par du tissu fibreux. AUGEREAU [3]. Une incarcération de la longue portion du biceps. VANDENBUSSHE [106]. Au plan osseux, on retrouve une encoche céphalique antérieure souvent volumineuse par tassement spongieux progressif DUBOUSSET [27], mais aussi, parfois un éculement du bord postérieur de glène pouvant aller jusqu'à la fracture du rebord glénoïdien postérieur .On note aussi une ostéoporose régionale de sous utilisation. 2-4 LUXATIONS OU SUB-LUXATIONS POSTERIEURES RECIDIVANTES: L'intrication des différentes formes cliniques, mais surtout les différences de prise en charge thérapeutique nous obligent à distinguer les différentes formes d'instabilité postérieure récidivante. Rendre une classification cohérente n'est pas chose aisée, d'autant que les différentes publications posent des problèmes de terminologie qu'il convient de clarifier. Le terme de «récidivant» signifie que la luxation s'est reproduite à au moins deux épisodes distincts et confirmés par iconographie. Le terme de « volontaire » repose sur un contrôle actif et conscient du patient. Mais il faut distinguer la luxation volontaire d'une luxation reproductible. « Volontaire » signifie que la luxation ou subluxation est réalisée de manière intentionnelle par le patient. 56 «Reproductible» signifie que la luxation peut être reproduite par l'examinateur. Le patient est parfois capable de reproduire ces manœuvres, à la demande du chirurgien, mais elles sont alors symptomatiques et douloureuses. Le terme de« luxation habituelle» correspond à un déplacement qui s'effectue de façon régulière dans une position donnée, mais elle est source de confusions. En effet, pour certains auteurs, comme HAWKINS [48] ou VANDENBUSCHE [106], elle est constamment intentionnelle. Nous avons retenu la classification décrite dans la dernière mise à jour de l'EMC. Pour SIRVEAUX [97], une luxation habituelle et celle qui se reproduit dans certaines positions, elle peut être volontaire (intentionnelle) ou involontaire (reproductible). Nous distinguons donc: les luxations postérieures récidivantes involontaires les subluxations ou luxations postérieures habituelles volontaires les subluxations ou luxations postérieures habituelles involontaires les formes frustes par épaule douloureuse pure 2-4-1 LUXATION POSTERIEURE INVOLONTAIRE RECIDIVANTE : il s'agit d'une entité rarement définie ou décrite par les auteurs ayant publié récemment sur le sujet. Certains comme LEVIGNE [58] pense qu'elle n'existe pas. GERBER [41] n'en fait pas mention. Pour SIRVEAUX [97] il s'agit d'une forme rare, et dans notre série, un patient a présenté une luxation postérieure documentée à deux reprises. Elle peut survenir aussi après une luxation invétérée réduite. SALLERIN [118]. Cliniquement, on retrouve toujours la notion d'un traumatisme initial avec manœuvre de réduction et des luxations itératives survenues au décours de traumatismes de plus en plus faible énergie voire pour des gestes de la vie courante. La douleur est constante et la gêne fonctionnelle est notable. Ces luxations postérieures ont donc un caractère positionne!. 57 Certains auteurs SALLERIN, MANSAT [68] affirment que ces luxations sont en rapport avec des lésions anatomiques comparables aux luxations antérieures (désinsertion capsulaires, lésions du bourrelet, lésions osseuses de passage ... ). On retient donc qu'i! s'agit d'une entité toujours POST TRAUMATIQUE, avec un caractère positionnel, instabilité purement postérieure de diagnostique relativement facile. La traitement est le plus souvent chirurgical de part son analogie avec l'instabilité antérieure. 2-4-2 LUXATIONS OU SUBLUXATIONS POSTERIEURES HABITUELLES VOLONTAIRES TI s'agit de sujets jeunes, entre 10 et 20 ans SALLERIN [118], préférentiellement des jeunes filles, avec possibilité de persistance à l'age adulte. La luxation est provoquée volontairement, consciemment. La gêne fonctionnelle et socio professionnelle est nulle. TI existe de façon flagrante une discordance entre les plaintes alléguées par les patients et le retentissement fonctionnel. Or, ces subluxations postérieures sont présentées par les patients comme un handicap. En fait aucune douleur ni sensation désagréable n'est retrouvée à l'examen, bien au contraire les subluxations sont répétées à plusieurs reprises avec un « sourire de satisfaction ». Pour GERBER [41] ce phénomène constitue un véritable trouble du comportement assimilable à un « tic » psychiatrique. La fragilité psychologique est bien soulignée par ROWE [90] dès 1973 et fait partie intégrante du tableau clinique. Ces patients utilisent ce « handicap » pour capter l'attention de l'entourage et notamment un proche parent dans un but démonstratif. Cette instabilité est volontiers bilatérale, plus souvent multidirectionnelle à tel point que la luxation peut être reproduite coude au corps, bras en rotation interne, chez un patient assis ou en décubitus dorsal. Parfois ces phénomènes peuvent, à la longue, devenir douloureux et invalidants. C'est alors que se posent les problèmes de prise en charge. Du point de vue anatomopathologique il n'existe en général pas de lésion. TI s'agit dans la plupart des cas d'une instabilité multidirectionnelle. On ne retrouve en général pas de traumatisme inaugural. 58 On peut parfois retrouver une distension capsulaire postérieure, sans lésion du bourrelet. TI est exceptionnel de retrouver un décollement capsulo-périosté postérieur de type Broca Hartmann, ou des lésions osseuses. VANDENBUSSHE [106] Le bilan radiologique est normal, le traitement n'est jamais chirurgical, sauf si un réel retentissement fonctionnel est retrouvé. 2-4-3 LES SUBLUXATIONS POSTERIEURES HABITUELLES INVOLONTAIRES Elle est caractérisée par l'absence de luxations vraie postérieure documentable. Elles sont probablement plus fréquentes qu'il n'y paraît. Selon GERBER [41] on retrouve parfois un traumatisme important, bras en flexion rotation interne. TI s'agit de patients sportifs qui consultent pour une gêne lors des activités sportives ou professionnelles. Ces patients sont équilibrés psychologiquement, mais signalent des douleurs se reproduisant systématiquement et involontairement dans une position donnée qu'il peut reproduire. Cette position est celle de l'appréhension que peut provoquer l'examinateur, on peut même parfois constater une subluxation. Cette forme clinique a probablement une direction uni ou bi directionnelle (postérieure pure ou postéroinférieure) et une hyperlaxité multidirectionnelle n'est normalement pas retrouvée. VANDENBUSCHE [106] Sur le plan imagerie, il est possible de retrouver une érosion au bord postérieur de la glène et une discrète encoche antérieure sur la tête. Parfois on peut retrouver une calcification de la capsule postérieure témoin de passages répétés de la tête et signant l'instabilité postérieure. (Lésion de Bennett) 59 2-4-4 EPAULE DOULOUREUSE CHRONIQUE PAR INSTABILITE POSTERIEURE FRUSTE: TI s'agit d'une entité qui est apparue plus claire depuis l'avènement de l'arthroscopie employée dans certains cas à visée diagnostique chez des patients pour lesquels le bilan clinique et d'imagerie n'a pas été suffisamment contributif. Ce sont des patients le plus souvent sportifs, qui présentent soit une gêne, soit une appréhension douloureuse lors de l'exécution de certains mouvements dont les composantes principales sont la flexion et la rotation interne. Les douleurs apparaissent plutôt à la fin du geste mais sont parfois présentes à l'armer du bras. L'examen clinique n'est en général pas évocateur: on peut retrouver une appréhension mais inconstante, tout au plus une douleur en flexion rotation interne. On retrouve parfois une hyperlaxité unilatérale, le jerk test est négatif. Le bilan radiographique est normal, tableau clinique conduisant souvent à l'arthroscopie qui retrouve des lésions de la partie postérieure de l'articulation. (Labrum, capsule et rebord glénoïdien postérieur) SIRVEAUX [97]. 60 3-METHODES c ~ --._' ---- ._ . . . . " •.. - ---- --- - _.j -----' "" ..... .,/ DIA_GN-OSTIQ_UES DE L'IN-STABILITE POSTERIEURE - .,' - _. - , -- . - - . . RECIDIVANTE: 61 3-1 EXAMEN CLINIQUE: Pour WALLACE [108] « tout patient avant 40 ans qui présente un arc douloureux entre 70 et 120° doit être considéré comme épaule instable ». L'examen clinique permettra de déterminer le sens du déplacement et de rechercher une laxité capsuloligamentaire. 3-1-1 INTERROGATOIRE: L'interrogatoire constitue l'étape initiale essentielle qui permet de connaître les antécédents traumatiques ou atraumatiques de l'épaule, et de rechercher la notion de luxation volontaire. Il doit pouvoir établir la date du début des troubles et définir avec exactitude le retentissement fonctionnel. Les questions suivantes se doivent d'être posées devant toute suspicion d'instabilité postérieure : -Y a t'il eu une luxation 7 -a-t-elle été réduite spontanément 7 ou par un tiers 7, sous AG 7, -êtes-vous capables de la reproduire 7, -est-ce une gêne pour vos activités de loisirs ou dans votre vie de tous les jours 7, -cette douleur ou gène se manifeste-t-elle sous forme d'une appréhension ou d'une douleur 7 -Ces symptômes ont-ils un caractère positionne! 7 -Si oui quelle est cette position 7, -Avez-vous d'autres articulations pour lesquelles vous ressentez le même type de phénomène 7 62 Au terme de cet interrogatoire il faut rechercher une fragilité psychologique et un contexte psychiatrique, élément capital pour la prise en charge ultérieure et qui contre indique presque dans tous les cas toute intervention chirurgicale. 3-1-2 L'EXAMEN PHYSIQUE: fi débute comme tout examen programmé de l'épaule d'un patient se présentant pour épaule douloureuse chronique, avec l'inspection et la recherche de signes d'amyotrophie. L'examen se poursuit par l'analyse des mobilités passives et actives notées sur un schéma daté et comparatif indispensable des deux épaules. Après la recherche de points douloureux, l'examen explore systématiquement le tonus des muscles de la coiffe avant de s'attarder sur l'examen de l'instabilité. Dans un premier temps on recherche une instabilité antérieure, puis l'examen se poursuit sur les tests spécifiques de l'instabilité postérieure si l'évocation clinique penche en faveur de cette direction. La recherche d'une hyperlaxité articulaire est indispensable pour cerner le cadre nosologique dans lequel se trouve le patient. Cela se fait par la recherche des critères de Wilkinson (recurvatum des coudes et des genoux, hyperextension de l'index, contact pouce avant-bras, augmentation de la flexion dorsale de cheville) mais aussi par la recherche d'une hyperlaxité gleno-humérale dans plusieurs directions: su!Cus-test pour la laxité inférieure, tiroir antérieur pour la laxité antérieure. 3-1-2-1 Recherche d'une appréhension positionnelle : L'examinateur place l'épaule du patient en position de flexion rotation interne et adduction et ajoute un stress par pression d'avant en arrière. Fig 9. Les sensations désagréables provoquées ainsi, sont très évocatrices d'instabilités postérieures, surtout si le patient décrit ces phénomènes douloureux comme étant le principal motif de consultation. 63 Pour GERBER [41] il est possible parfois d'observer une attitude en scapula-alata qui traduit l'appréhension avec un mécanisme réflexe des muscles stabilisateurs de l'omoplate qui augmentent l'effet butoir de la glène. L'auteur a montré qu'en annulant l'effet des mécanorécepteurs de la capsule postérieure en introduisant de la xylocaïne® en intra articulaire, la subluxation se produit. C'est un reflet de l'appréhension synonyme d'instabilité postérieure. Fig 9 : recherche d'une appréhension positionnelle (d'après EMC [ ]) 3-1-2-2 Tiroir postérieur ou tiroirs postérieurs: Plusieurs descriptions ont été faites avec des nuances sémiologiques. Classiquement, le tiroir postérieur peut reproduire une subluxation postérieure en cas d'hyperlaxité. ROCKWOOD, RODINEAU ont décrit leurs détails techniques, mais l'interprétation reste difficile principalement en raison de l'existence d'une laxité physiologique retrouvée par certains auteurs. (MAC FARLAND [61]) Le tiroir se teste chez un sujet en décubitus dorsal mais peut être reproduit chez un sujet assis. 64 Sur un sujet en décubitus dorsal, l'examinateur se place en arrière du patient, à la tête du lit. Pour l'examen de l'épaule droite, il empaume avec sa main droite le coude du patient et le porte à 90° d'abduction. La main gauche du chirurgien saisit la scapula. L'index et le médius se positionnent sur l'épine postérieure, l'annulaire en regard de la tête humérale, le pouce sur la berge externe de l'apophyse coracoïde. Lors d'un mouvement coordonné, le bras est placé en adduction et rotation interne tout en maintenant d'une part une traction sur le coude et en imprimant une pression sur la tête humérale par le pouce. On constate une subluxation postérieure mais aussi un ressaut. Cette manœuvre révèle en fait une laxité mais ne prouve pas nécessairement l'instabilité. Elle n'est révélatrice que si le patient reconnaît la subluxation comme le phénomène gênant et/ou présente une appréhension Fig 10 3-1-2-2-1 Le JERK-test de FUKUDA : il se pratique sur un patient assis. Le bras est placé en rotation interne et fléchit à 90°. L'examinateur saisit le coude du patient, imprime une pression axiale sur l'humérus en direction proximale et porte le bras en adduction tandis que de l'autre main il stabilise la scapula. Un ressaut est alors ressentit et correspond à la subluxation de la tête humérale en arrière, ce ressaut est appelé « JERK », Lorsque le bras est ramené à sa position initiale un deuxième « JERK » est ressentit correspondant à la réintégration de la tête humérale. L'auteur, pour rendre plus sensible et 65 plus évident le ressaut place son pouce en arrière et empêche la tête humérale de sortir jusqu'au dernier moment. Par ailleurs, l'auteur propose de classifier les instabilités postérieures récidivantes de l'athlète en utilisant ce test clinique. li propose deux grades basés sur stress externe provoqué lors du jerk test qui selon lui dépend de la redondance des tissus mous postérieurs. Deux grades sont décrits: Le grade 1 : où un stress externe est nécessaire au ressaut,ille nome alors «abortive stage » Le grade 2 : où l'instabilité postérieure est reproduite sans stress extérieur, nommée « fu11- blown stage» Fig Il Fig 12 Toujours selon FUKUDA cette différenciation pourrait permettre de choisir l'option thérapeutique adéquate. 3-1-2-2-2 DRAWER-test de GERBER: Ce test est basé sur le même principe que les tests de tiroir au niveau du genou. Décrits par GERBER et GANZ dès 1984, il est aussi décrit par WALLACE [108]. Ce test se recherche sur un sujet assis, examinateur en arrière du patient. La tête humérale est empaumée par l'observateur (main droite pour épaule droite) tandis que la scapula est stabilisée par l'autre main (index sur la coracoïde, pouce sur l'épine postérieure de la scapula). La tête humérale est 66 alors poussée d'avant en arrière quand une pression axiale est appliquée en direction de la glène. La scapula est stabilisée au maximum et le patient est encouragé à se relâcher sur le plan musculaire. Dans ce cas aussi ce test clinique a été gradé par HAWKINS et SANDEMI en 1990. (WALLACE [108]) • Grade 1 : Translation de la tête humérale jusqu'au rebord glenoïdien, • Grade 2 : passage de la tête de l'autre côté du rebord glenoïdien mais réduction spontanée même si on applique un stress. • Grade 3 : passage de la tête humérale en arrière du rebord glenoïdien avec la tête qui reste en position de luxation même si on n'applique plus de stress. Fig 13 3-1-2-3 Examen clinique sous anesthésie générale: Décrit en détail par COFIELD [17] en 1987, il a très probablement perdu de son intérêt depuis l'avènement de l'arthroscopie, quoique certains réalisent avant le geste opératoire sous arthroscopie, un« testing » complet. Pour GERBER [41] il n'a plus lieu d'être car il prive l'examinateur de la réaction volontaire ou involontaire du malade. Pour BIGLIANI [8], il peut aider au diagnostique chez certains athlètes qui présentent une importante masse musculaire. 67 Pour WALLACE [108] il prend une part importante de l'évaluation d'un patient instable. L'examen sous AG est très peu souvent décrit dans la littérature, Wallace l'expliquerait par le fait que les principes de cet examen sont mal compris. Le tonus musculaire réactionnel à la luxation qui maintient l'articulation luxée n'existe plus sous AG. L'examinateur doit recréer artificiellement ces forces de contractions par pressions axiales le long de l' humérus, pour pouvoir juger de la laxité. Pour tester la laxité postérieure le bras est placé à 90° d'abduction dans le plan sagittal puis ramené en adduction rotation interne avec une pression axiale dans l'axe du bras pour simuler les muscles péri-scapulaires. En réalité et à l'heure actuelle, au terme d'un examen clinique et d'une imagerie sophistiquée, si le doute persiste sur la direction d'une instabilité on n'envisagera une AG que pour une arthroscopie. Nous détaillerons plus loin cet outil diagnostique mais il est indéniable que les informations arthroscopiques semblent être beaucoup plus utiles et spécifiques, notamment pour différencier une laxité d'une instabilité pathologique. 3-2 LES EXAMENS RADIOGRAPHIQUES lis sont nécessaires et parfois suffisants pour établir le diagnostic. lis permettent de retrouver des lésions secondaires à l'instabilité postérieure chronique et éventuellement guider la conduite thérapeutique. 3-2-1 RADIOLOGIE CONVENTIONNELLE: Les clichés statiques. Les trois incidences classiques (Face, Profil trans-thoracique et Profil axillaire) sont en général réalisées. On recherche de manière systématique: -une encoche antérieure, -une fracture du rebord glénoïdien postérieur, Fig 15 -une brièveté de la glène. li est impossible sur ces clichés d'analyser la rétroversion humérale ou glénoïdienne. 68 Fig 15 : fracture du rebord postérieur de glène Les clichés dynamiques en position de subluxation affirment le diagnostic. On retrouve une tête humérale qui s'éloigne de la glène avec une impression d'élargissement de l'interligne que les anglo-saxons appellent « daylight sign », La tête humérale a alors, du fait de la rotation interne, un aspect pathognomonique d'ampoule électrique. Ce cliché n'est pas toujours obtenu, c'est pourquoi certains auteurs ont proposé des clichés en position de luxation. Ainsi, FUKUDA [37] décrit l'incidence de l'archer pour recréer la subluxation en la maintenant le temps nécessaire à la réalisation du cliché. Fig 14 69 On retrouve dans la littérature anglo-saxonne BIGLIANI [8] des clichés dits spécifiq ues de l'instabilité tels que « west point axillary view» et« Stryker notch view » mais ils sont moins utilisés car non spécifiques de l'instabilité postérieu re. 3-2-2 SCANNER ET ARTHROSCANNER Ils permettent une analyse de la morphologie osseuse, de la capsule articulaire et des parties molles. Le scanner permet de préciser les anomalies osseuses constituti onnelles (hypoplasie, rétroversion, brièveté), les éventuelles lésions de passage (encoche, lésion de la glène .. .). Fig 16 et 17 Fig 16 encoche antérieure Fig 17 : fracture du bord postérieur de glène L'arthroscanner permet d'analyser les struc tures et les lésions capsula-ligamentaires (lésion du labrum, lésion de Bennett,.. .), rechercher une lésion associée de la coiffe des rotateurs et éventuellement éliminer une instabilité antérieure. Ils sont donc régulièrement réalisés en routine. Cependant, leur utilité reste controversée. 70 Pour GERBER, le scanner n'a jamais aidé au diagnostic mais il peut être utile à la planification de gestes osseux sur la scapula. POLLOCK [82], dans sa série, souligne la faiblesse des cas où l'arthroscanner est contributif pour le diagnostique. En 1992, il publie en collaboration avec BlGLIANI au 9ème congrès des orthopédistes anglophones de TORONTO les résultats sur la nécessité de ces examens dans ce cadre nosologique. Dans plus d'un tiers des cas, l'arthroscanner retrouvait des lésions inexistantes en per-opératoire (faux positifs) ou ne révélait pas les lésions existantes (faux négatifs). 3-2-3 IRM: Examen intéressant pour rechercher des lésions des parties molles, de la coiffe des rotateurs, mais aussi d'éventuelles anomalies de signal osseux sur la face antérieure de la tête humérale pouvant signer une encoche infra radiologique. Certains auteurs ont tenté de prouver son efficacité pour diagnostiquer les lésions labrales ; MAHAFFEY [66] citant les travaux de JAHNKE puis de GUSMER, retrouve une spécificité de 90 à 94% de l'IRM lorsque l'examen est corrélé à la clinique. Pour la plupart des auteurs cela est valable pour la recherche de lésions du bourrelet antérieur mais peu ou pas pour des lésions postérieures et inférieures. POLLOCK [83] décrit les travaux de LEGAN constate l'inefficacité de l'IRM pour détecter et diagnostiquer les lésions du bourrelet postéro inférieur. L'explication avancée par ces auteurs est la faiblesse de la capsule postérieure. L'IRM n'apporte non plus pas d'avantages pour la planification pré opératoire de gestes osseux du traitement de l'instabilité postérieure. En réalité le seul intérêt de l'IRM reconnu par la plupart des auteurs, est dans la recherche de lésions de la coiffe des rotateurs, surtout chez les patients de plus de 40 ans. 71 3-3 L'ARTHROSCOPIE Dans l'instabilité avérée, le bilan radio clinique suffit en général au diagnostic. En revanche, en cas d'hésitation clinique, notamment dans les formes frustes mais surtout pour définir la direction d'une instabilité, l'arthroscopie présente un intérêt précieux. SCWHARTZ [94] et TIEüNE [103] ont bien décrit l'utilisation de l'arthroscopie dans ce cadre. Elle a l'avantage de pouvoir réaliser un testing sous anesthésie, de pouvoir avoir une idée très précise de la face profonde de la coiffe (élément important chez les patients de plus de 40 ans), mais aussi d'analyser l'état de la synoviale et de rechercher des corps étrangers libres dans l'articulation. Le temps essentiel de l'exploration se concentre sur l'état du cartilage (tête et glène), du labrum, de la paroi antérieure et postérieure. Par ailleurs, certains auteurs anglo-saxons ESCH [28] proposent une méthode permettant d'évaluer sous arthroscopie la laxité capsulaire. fi affirme qu'une translation postérieure de plus de 75 % de la tête humérale est anormale. Les éléments recherchés lors du temps arthroscopique sont les suivants. 3-3-1 LE CARTILAGE: Une encoche de Mac Laughlin antérieure, qui accroche le bord postérieur de la glène reste exceptionnel mais constitue un argument de poids en faveur d'une instabilité postérieure. La recherche de stigmates d'instabilité antérieure est systématique. 3-3-2 LE LABRUM: Un examen de toute la circonférence du labrum est systématique. Certaines lésions directes et indirectes sont les témoins d'instabilité postérieure chronique. 72 Les lésions du bord postérieur traduisent une instabilité postérieure. TI peut s'agir de languettes ou d'anse de sceau véritable mais aussi de lésions moins franches telles qu'une délamination ou un effilochage. Plus rarement on retrouve des lésions du pôle supérieur. 3-3-3 LA CAPSULE: La paroi postérieure est mince et dépourvue de structures ligamentaires individualisables. TI est pourtant possible d'observer de véritables distensions type BROCA, l'interprétation en est difficile compte tenu de la pression d'irrigation et de la traction exercée en per opératoire sur le membre. ESCH [28] a noté qu'une translation de la tête de plus de 75% était en dehors des valeurs normales. Les différents ligaments gleno huméraux (supérieur, moyen, inférieur) sont repérables facilement et leur lésion peut être le reflet d'une instabilité chronique antérieure. 73 4-LE TRAITEMENT: 74 L'instabilité postérieure est une pathologie souvent multifactorielle et complexe, beaucoup moins bien étudiée que l'instabilité antérieure. Les principes du traitement doivent prendre en compte l'étiologie, le contexte clinique et les lésions anatomopathologiques. Les bases physiopathologiques de l'instabilité postérieure rappelées au cours des chapitres précédents permettent d'aborder les moyens thérapeutiques. D'un point de vue schématique, on retrouve: • la rééducation fonctionnelle pour compenser les déséquilibres musculaires et traiter les formes volontaires • la rééquilibration des composantes rotatoires par les techniques de transposition musculo-tendineuses • le renfort de la sangle postérieure par des technique de capsulorrhaphie et capsulomyoplastie • la correction des anomalies osseuses par des gestes de d'ostéotomies de réorientation • 1'« opposition mécanique» à la fuite en arrière de la tête humérale par butée osseuse rétroglénoïdienne. 4-1 LE TRAITEMENT FONCTIONNEL: TI représente le traitement de choix de première intention reconnu par la plupart des auteurs RüCKWüüD[87], BURKHEAD [15], FRüNEK [34], HAWKINS [48], MATSEN [69], MAC LAUGHLlN [64] car la rééducation donnerait de meilleurs résultats que dans l'instabilité antérieure. Elle représente la méthode de choix dans les instabilités volontaires à condition que le patient ne reproduise plus ses luxations. Certains auteurs réservent pourtant ce traitement aux patients dont les signes cliniques ne sont pas importants. FRüNEK [34]. 75 L'objectif du traitement fonctionnel est de programmer une contraction musculaire anticipée qui s'oppose à la force externe lésionnelle et ainsi améliorer la résistance à l'étirement (ou force excentrique des muscles stabilisateurs de l'épaule). TI faut apprendre au patient à contracter ces muscles en position de stress. En ce qui concerne ses modalités, elles sont quasi identiques pour toutes les équipes. TI s'agit d'un programme de renforcement musculaire axé surtout sur les rotateurs externes de la coiffe (infraépineux et teres minor), le faisceau postérieur du deltoïde et les muscles qui stabilisent la scapula (dentelé antérieur, grand pectoral et grand dorsal). Cette phase est suivie d'un programme de reprogrammation neuro-musculaire complété le cas échéant de la remise en condition dans le sport s'il s'agit d'un athlète. Le programme débute en général de façon progressive sous la conduite étroite d'un praticien qui autonomise peu à peu son patient. Le travail musculaire débute sur une épaule mobile et indolore et doit suivre une progression hiérarchique: • Travail concentrique (à vitesse croissante ou résistance croissante) ; • Travail statique en course interne, moyenne puis externe; • Travail excentrique à vitesse et résistance croissante. TI doit être réalisé de manière analytique contre résistance manuelle, ou avec des charges additionnelles ou encore sur Cybex® (dynamomètre isocinetique). BEALL [4] utilisent lors de cette phase un système d'électrodes de surface pour créer un phénomène de « biofeedback ».. La programmation neuromusculaire ou rééducation proprioceptive vise à reprogrammer une réponse motrice correcte à partir de stimuli proprioceptifs d'origine cutanée et musculaire (c'est à dire apprendre au patient à contracter les muscles stabilisateurs en position de stress). La suite est représentée par l'acquisition de l'endurance musculaire, complétée s'il s'agit d'un patient sportif, d'une remise en condition dans son sport. La durée minimale de ce programme de rééducation doit être de 6 mois et peut aller jusqu'à un an. 76 4-2 L'ABSTENTION CHIRURGICALE Elle est parlaitement légitime lorsque la gêne fonctionnelle est minime et dans les luxations volontaires. Dans ce cadre, si son état psychologique le permet il faut convaincre le patient de cesser la reproduction volontaire de ses luxations sous peine de voir apparaître des lésions dégénératives douloureuses et invalidantes. 4-3 LE TRAITEMENT CHIRURGICAL Les méthodes chirurgicales se prêtent mal à une analyse critique. Elles se basent sur de courtes séries, en général diffusées par les promoteurs de chaque technique. La méthode idéale doit répondre à un « cahier des charges» qui peut varier pour chaque forme clinique. En somme, le traitement chirurgical vise à obtenir une épaule stable, mobile et indolore tout en respectant le cahier des charges suivant: .{ Augmenter la congruence articulaire .{ S'opposer à la rétropulsion de la tête humérale et à l'accrochage de l'éventuelle encoche antérieure .{ Effacer le décollement rétroglenoïdien éventuel .{ Retendre la sangle capsulo-musculaire postérieure .{ Repositionner ou régulariser le bourrelet .{ Brider de façon adaptée la rotation interne .{ Traiter les lésions intra articulaires associées 77 4-3-1 VOIES D'ABORD : 4-3-1-1 Abord postérieur : La plupart des auteurs utilisent la voie de CODMAN et de MAC WORTHER. Le patient est installé en décubitus latéral. Cette voie permet une désinsertion du deltoïde postérieur et une meilleure exposition des structures articulaires postérieures. D'autres abords du deltoïde postérieur sont possibles, notamment en trans-deltoïdien (offrant le désavantage de « dilacérer» les fibres de ce muscle) et la voie sous-deltoïdienne qui apporte un «jour» insuffisant sur les rotateurs externes. Les risques et les dangers de cette voie postérieure sont représentés par les nerf et paquets vasculaires de la région. Le nerf circonflexe est une branche terminale du tronc secondaire postérieur du plexus brachial, il traverse d'avant en arrière l'espace quadrilatère huméro-tricipital. Il donne au cours de cette traversée deux branches terminales antérieure et postérieure qui rejoignent la face profonde du deltoïde. Sa désinsertion, son blocage par un point d'arrêt et la prudence avec les écarteurs doit éviter de le leser. FIGURE 6 LI' pédicille circOllj!<>.rc dans fil régio/l "r.:{lo,'dil'Tlne. 1. Ddloi"de. 2. Nerf d/l pl?lil rOlld. 3. Ramea/l ar/kll/"ire. 4. Arfèr<, arflcu/air,.. J. RrlllIPnil r" hi""I'.\' CI/lant! de l'épaliie. 7. Gl"lIi1<f rond, 8. Arlh,' {"''-cou)7e.te 9. Petit rond. to. Nuf cirr;:olljTex('. II. SO/lS-epill,>II.t. Fig 18 78 Le nerf suprascapulaire est un collatéral du premier tronc primaire du plexus brachial. Il pénètre à la partie postérieure de l'épaule par l'échancrure coracoïdienne, traverse la fosse sous épineuse en cheminant sous l'infraspinatus, contourne le pilier du bord externe de l'épine de l'omoplate (protégé par le ligament spinoglenoïdien) avant de se terminer dans l'infraspinatus. Il peut être lésé lors de tractions intempestives sur ce muscle, surtout si l'on souhaite dissocier l'espace entre infraspinatus et supraspinatus. VIII' postéricnre dt' l'arfù:/llillùlll scapulo-humeralr droite (d'après Testll\ el Latarjct) 1. Section de l'acromiol! 2. Nell.HH-SCliplI/oi,,: 3 ....Ioère scapulaire .fI/fll'ricul'l' 4. ApopllYst' CUri/co7de 5. Cansute articulaire 6. Ligament coraco-glenoidien de Sappey 7. Ligament coraco-luunënü 8. Face postdrieure de la capsule articulaire 9. Tendon du sus-épineux (rà-fillé) 10. Tendon du sous.épincux (récliné) ! 1. Tend/JI! du {l('fi( rond (récliné) 12. Diaphyse ùumëmte (Sec/lOlif/l'l') 1J. Tendon du (OIlK triceps 14. insertion scapulaire du 1II11.\T/I' peüt fond. Fig 19 Il existe différentes façons d'aborder la coiffe à la partie postérieure de l'articulation: • Passer entre supraspinatus et infraspinatus : GaSSET [40], ESSADKI [29] • Selon les auteurs, ouvrir l'espace entre supra et infraspinatus, permet de repérer plus facilement le nerf suprascapulaire, de ruginer les fosses sus et sous épineuses en sous périosté pour pouvoir positionner un éventuel greffon iliaque à cheval sur l'épine de la scapula. • Passer entre infraspinatus et petit rond: avec un risque de lésion du nerf circonflexe. • Passer au travers de l'infraspinatus par discision dans le sens de ses fibres: comme cela a été décrit pour la butée coracoïdienne antérieure au travers du supra-scapulaire. • La ténotomie de l'infraspinatus soit verticale en zone tendineuse, soit en T, ces deux éventualités offrant la possibilité d'une ténomyorraphie. 79 4-3-1-2 Voie antérieure delto-pectorale Elle est rarement utilisée pour le traitement de l'instabilité postérieure chronique, mais uniquement dans un contexte d'hyperlaxité. WIRTH [113]. 4-3-2 LES GESTES SUR LES PARTIES MOLLES: Certaines techniques n'ont qu'un intérêt historique, d'autres sont encore d'actualité pour certaines équipes. 4-3-2-1 Techniques de teno-suspension • NICOLA [75] sectionne le long biceps au dessus de la coulisse bicipitale, et le suture à lui-même, après l'avoir fait passer dans un tunnel osseux trans-capital, débouchant au milieu de la tête humérale. La tension et réalisée sur la portion distale du tendon, par amarrage au périoste. Un bandage de type GERDY est placé pour trois semaines. L'auteur préconise cette technique pour tous les cas d'instabilité récidivante. Fig 20 : Technique de Nicola 80 • HENDERSON [120] suspend le trochiter à l'acromion au moyen du long péronier latéral passé en cadre. Fig 21 : Technique de Henderson Ces techniques sont actuellement abandonnées. 4-3-2-2 Techniques « Frein» sur le mouvement luxant • KAPLAN [120] détache de son insertion distale le faisceau antérieur du deltoïde. Ille transfère en arrière en passant dans le quadrilatère de VELPEAU, pour l'insérer au niveau de l'insertion du petit rond. Ce transplant devient alors rotateur externe te réalise alors un effet de rappel antérieur sur la tête humérale. Hormis le danger de la proximité du nerf circonflexe, il n'est pas anodin d'un point de vue fonctionnel de se passer de l'effet antépulseur de ce faisceau antérieur. • BOYD [12] par un double abord, détache la longue portion du biceps de son insertion proximale. li est ensuite passé sous le deltoïde, à la face externe de l'humérus. li est 81 fixé en même temps que la capsule est retendue, à la face postérieure de la glène par une agrafe. Ce transplant renforce la rotation externe, favorise la coaptation glénohumérale, et assure un effet de rappel antérieur sur la tête humérale. TI reste le seul a avoir publié des résultats sur cette technique. Fig 22, 23, 24 : Transfert du biceps selon BOYD Lon,r HC:l~ 0: Bl,:eps Capsiüc Ces deux techniques sont en fait limitées par le risque de distension, rupture et adhérences susceptibles de brider les mouvements. 82 4-3-2-3 Techniques de retension de la sangle postérieure de l'épaule Les CAPSULORRHAPHIES. TI s'agit d'une plicature simple ou résection-suture en paletot de la capsule postérieure. Plusieurs types de sutures sont décrits, lambeau horizontal, vertical en T, T couché, plastie en H. La finalité commune de ces gestes étant d'effacer la poche capsulaire postéro inférieure. Seuls les auteurs anglo-saxons les emploient de façon isolée, à l'image de NEER [74], elles sont en fait le plus souvent associées à un autre geste chirurgical. Fig 25 et 26 Fig 25 et 26 : plicature postéro-inférieure selon NEER • La CAPSULO-MYOPLASTIE DE RACCOURCISSEMENT. PUTTI-PLAT POSTERIEUR. Technique homologue à celle décrite pour l'instabilité antérieure. Elle consiste par un abord postérieur à sectionner obliquement l'infraépineux puis la capsule parallèlement au rebord glénoïdien postérieur. La reconstruction se fait bras en rotation externe et suture en paletot de l'ensemble infraépineux-capsule. SEVERIN [96] en rapporte deux bons résultats, MATSEN [69] la préconise toujours, mais il existe des inconvénients. La capsule postérieure et la musculature sont souvent de mauvaise qualité c'est pourquoi les détracteurs de cette technique mettent en avant l'absence de comblement suffisant de la chambre capsulaire postérieure et la précarité de la néo sangle postérieure. MATSEN [69] met en avant son rôle limitant de la 83 rotation interne (45°), mais pour MOLE [71] un paletot d' 1cm ne limite la rotation interne que de 20°. CHAMBAT [119] ne rapporte que 50% de bons résultats dans la littérature. • BANKART POSTERIEUR. Cette technique s'adresse aux instabilités postérieures avec décollement rétroglenoïdien. HINDENACH [73] en 1947 la «transposée» des techniques d'instabilité antérieure. Elle consiste, par voie postérieure, à réinsérer la capsule et le labrum au rebord postérieur de la glène par des points trans-osseux après un premier temps d'avivement de la surface receveuse. Ce geste est associé et complété par une suture en paletot de l'infraépineux dans le but de brider la rotation interne. li s'agit d'un geste exigeant sur le plan technique qui trouve ses limites lorsqu'il existe une fracture ou un éculement du bord postérieur de la glène. 4-3-2-4 Techniques effaçant l'encoche céphalique antérieure Elles ont pour but de supprimer l'accrochage du défect céphalique au niveau du rebord glénoïdien postérieur, et de redonner une taille suffisante à la tête. • MAC LAUGHLIN [63] par voie antérieure delto-pectorale, désinsère l'attache humérale du sub-scapulaire et le réinsère par des points trans-osseux dans l'encoche. Outre la diminution de l'accrochage, cette technique a aussi pour but de diminuer la puissance de la rotation interne. Cette technique a été abandonnée par son promoteur dans un article publié 10 ans après la première description. Les raisons avancées sont la fragilisation de la sangle antérieure sans action sur la sangle postérieure. Cette technique ne garde son indication que dans le cas d'une luxation invétérée. Fig 27 84 Fig 27 : Transfert de sub-scapulaire dans l'encoche, technique de MACLAUGHLIN • DUBOUSSET [27] comble l'encoche par un greffon iliaque encastré. Certain ont même proposé la mise en place de ciment acrylique. • GERBER [41] propose un comblement-greffe lors d'une luxation fraîche avec une encoche céphalique concernant 25 à 45% de la tête sur le scanner. En cas de luxation invétérée, avec une encoche supérieure à 45% il propose une allogreffe de tête humérale ou fémorale si le patient est jeune. S'il est âgé, il préconise alors l'arthroplastie. 4-3-2-5 Technique de retension capsulaire antérieure WIRTH [114] a rapporté ses résultats portant sur des patients hyperlaxes soufrant d'instabilité postérieure. Cette technique se base sur les travaux d'HARRYMAN [47] qui tendent à prouver que la région capsulaire en regard de l'intervalle des rotateurs possède un rôle biomécanique dans la stabilité postérieure. Du point de vue technique, la voie d'abord est delto-pectorale antérieure, patient à demi-assis. Dès que l'on se trouve au niveau de l'aponévrose clavi-pectoro-axillaire, le fascia est divisé en deux sur le bord latéral du tendon conjoint. Après repérage du nerf circonflexe, le sub- 85 scapulaire est incisé verticalement 2 cm en interne de son insertion latérale, sans ouvrir la capsule. On peut alors inspecter l'intervalle des rotateurs qui, selon les promoteurs de la technique, est le siège d'un défect capsulaire supérieur entre supra-épineux et sub-scapulaire. La capsule est alors divisée en deux, verticalement en débutant par la partie inférieure de l'intervalle des rotateurs jusqu'au rebord inférieur de la glène (6 H). Si la laxité constatée est importante l'incision doit se poursuivre en arrière. L'exposition est facilitée par l'élévation antérieure, la rotation externe et I'abduction.Après fermeture de l'intervalle des rotateurs, les deux berges de la capsule antérieure sont suturées à elles même en paletot, avec effet de tension du lambeau médial en haut et en externe, bras à 25° de rotation externe. Cette étape doit éliminer toute laxité postérieure, dont la tension est estimée par un doigt passé sous la poche axillaire. Le lambeau latéral est alors refermé supéromédialement, bras en rotation interne de 25°, et 20° d'abduction. Fig 28 à 31 : Retension de la capsule antérieure au niveau de l'intervalle des rotateurs 86 Du point de vue théorique, il s'appuie sur les travaux de NOBUHARA [77] qUI a retrouvé sur une série clinique de 106 épaules douloureuses et instables chez 101 patients, une lésion de l'intervalle des rotateurs. OVESEN [80] a montré qu'il fallait inciser la capsule antéro-supérieure en plus de la capsule postérieure pour reproduire une instabilité postérieure. SCHWARTZ [94] a observé cela sous arthroscopie. 4-3-3 GESTES OSSEUX: Les techniques chirurgicales se sont orientées dans plusieurs directions. Ainsi, ont été décrites: Les techniques d'ostéotomie de réorientation visant à corriger les anomalies constitutionnelles Les procédés visant à obstruer le défilé sous acromial par des butées « para-articulaires » Les techniques de butée rétroglénoïdienne qui créent un obstacle à la fuite postérieure de la glène. 4-3-3-1 Techniques d'ostéotomie de réorientation • LA GLENOPLASTIE. SCOTT [95] la décrite en 1967. Cette technique est basée sur le même principe que l'acétabuloplastie au niveau de la hanche. Elle consiste en une ostéotomie d'ouverture de glène au bord postérieur du col de la scapula. Par voie postérieure, le deltoïde est au préalable désinséré en sous-périoste. La résection du bord postérieur de l'acromion servira de greffon. L'infraépineux est sectionné verticalement pour accéder à la surface rétroglénoïdienne. L'arthrotomie permet un contrôle visuel de la cavité articulaire et d'estimer son orientation pendant l'ostéotomie. Le trait d'ostéotomie est vertical, il part du tubercule sus glénoïdien et se termine à l'insertion du triceps. La distance préconisée se situe entre 8 et 10 mm. Plus proche, il expose au risque de nécrose avasculaire de la glène, plus éloigné il expose de façon dangereuse le nerf supra-scapulaire. L'ostéotomie est conduite de manière 87 très prudente (timbre-poste ou scie oscillante) et n'est en fait qu'une ostéoclasie laissant 1I5èIœ antérieur en charnière. L'ouverture se fait en fonction des mesures préopératoires sachant qu'une ouverture de 5mm se traduit par une réorientation de 15 à 20°. Le greffon est encastré en force, en principe sans moyen d'ostéosynthèse complémentaire. L'intervention est complétée soit par une fermeture simple de la capsule et suture de l'infraépineux soit par une capsulorrhaphie postérieure type BANKART ou PUTTI-PLATT. L'immobilisation post opératoire est de 4 semaines, coude au corps en rotation neutre associé à une légère extension. L'écueil principal de cette technique est qu'elle s'appuie sur une conception physiopathologique non vérifiée (rétroversion excessive).D'autre part, elle donne une antéversion à la glène. Or on sait que seuls 25% des glènes saines seraient antéversées et que l'antéversion est un facteur de risque d'instabilité antérieure. SCOTT [95] décrit d'ailleurs un cas dans sa série.Par ailleurs, les détracteurs de cette technique MOWERY [73] HAWKINS [49] GERBER [41] mettent en avant un certain nombre de complications. Ainsi, ils décrivent la possibilité de fracture intra-articulaire avec omarthrose iatrogène, pseudarthrose, perte de contact et lyse du greffon, ostéonécrose de glène, instabilité antérieure et « impigement » antérosupérieur. Fig 32 et 33 : ostéotomie de SCOTT 88 t; ... Fig 34 et 35 : Ostéotomie de SCOTI • L'OSTEOTOMIE HUMERALE DE DEROTATION. Elle a été préconisée par SARA [31] en 1971 pour obtenir une distension sur les rotateurs internes et une retension des rotateurs externes. Par une voie d'abord delto-pectorale, la métaphyse supérieure de l'humérus est exposée en sous périosté. Une ostéotomie horizontale est effectuée avant d'imprimer une rotation externe de 30° du fragment proximal. L'ostéosynthèse est réalisée par plaque, l'immobilisation est de 4 semaines. La reprise de activités n'est autorisée qu'en fonction des signes de consolidation radiologique. Le peu de cas rapporté ne permet pas de se prononcer sur cette technique. La nécessité de retirer le matériel est toutefois un inconvénient non négligeable. r ) Ç'} . W ~,~ \h'\ , \ " \ CJ::JY Fig 36 : ostéotomie humérale 89 4-3-3-2 Techniques d'obstruction du défilé sous-acromial il s'agit de butées para articulaires. Elles n'ont qu'un intérêt historique. En 1936, OMBREDANNE bascule vers le bas autour d'une charnière externe une baguette osseuse découpée aux dépends de l'acromion. il la « glisse » entre l'infraépineux et le faisceau postérieur du deltoïde. En 1943, LAROYENNE et MARION, utilisent un greffon costal encastré dans l'acromion par l'une de ses extrémités. HUC en 1950 décroche l'acromion au niveau de l'épine et le mobilise afin de fermer la partie haute du défilé. Ces techniques ont été abandonnées en raison de l'absence de stabilité des montages. Fig 38: Technique de LAROYENNE Fig 39 : Technique de HUC 90 4-3-3-3 Techniques de butées juxta-articulaires rétroglenoïdiennes Ces butées ont pour but d'augmenter la surface articulaire en arrière de la glène pour s'opposer au passage de la tête humérale sans créer de butoir. ROCHER [86] en 1931, encastre dans la surface rétroglenoïdienne un greffon costal dédoublé au contact direct de la capsule. Fig 40 : Technique de ROCHER FEVRE et MALLARET en 1938 réalisent la même intervention avec deux greffon de tibia. La taille et la stabilité insuffisante de ces greffons a fait évoluer vers des greffons plus volumineux. 91 LES BUTEES ILIAQUES. GOSSET [40] en 1974 modifie la technique en utilisant un greffon iliaque de taille importante qu'il fixe par un montage qu'il juge plus stable que les techniques précédemment décrites. li applique un greffon iliaque volumineux dans lequel il taille une encoche qui permettra de le stabiliser au pied de l'épine. Pour GOSSET, une seule vis est alors nécessaire à la stabilité. La voie d'abord est postérieure. li aborde et désinsère l'infraépineux à partir de l'espace entre infra et supra-spinatus. Dans sa description première, il ligature le pédicule vasculo-nerveux sus-scapulaire pour prévenir une complication hémorragique. Par la suite, d'autres auteurs HAWKINS[49] NEER [74] ESSADKI [29] soucieux de ménager le nerf sus-scapulaire, réalisent une désinsertion prudente sous périostée en évitant toute traction sur ce nerf. Le tendon du muscle est ensuite sectionné proche de son insertion trochitérienne ce qui permet l'avivement complet de zone receveuse, de part et d'autre de l'épine scapulaire. L'arthrotomie est alors systématiquement réalisée pour permettre l'inventaire des lésions intra-articulaires. La capsule est ensuite refermée soit directement soit par un effet BANKART au rebord postérieur de glène ou au greffon lui-même. Prélèvement d'un greffon iliaque corticospongieux de 5cm sur 5cm encoché de manière à l'encastrer de façon stable autour du pied de la scapula. Le greffon doit occuper toute la hauteur de la glène et doit dépasser de 1,5 cm du rebord de la glène tout en s'assurant qu'il n'existe pas d'accrochage ni de conflit avec la tête. L'infraépineux est ensuite suturé en paletot pour brider la rotation interne, le deltoïde est rapproché prudemment. L'immobilisation complémentaire de 4 semaines en rotation neutre est la règle. Fig 41 : Butée de GOSSET 92 LA BUTEE ACROMIALE PEDICULEE Cette technique a été décrite en 1993, par KOUVALTCHOUK [56]. L'idée originale étant de concilier 3 techniques (rééducation, gestes capsulaires ou capsulo-musculaire, geste osseux). Le lambeau de deltoïde, outre son apport vasculaire au greffon, est sensé renforcer de manière active la sangle postérieure sans effet bridant sur la rotation interne. Par cet effet de type «hamac » le caractère débordant de la butée n'est plus une priorité, celle-ci prolonge simplement en arrière la surface articulaire et limite les risques de conflit. Autre avantage de la technique, elle se limite à une seule incision et un seul site opératoire. D'un point de vue technique, la voie d'abord est postérieure et classique. Le premier temps est consacré au prélèvement du greffon pédiculé. Le faisceau spinal du deltoïde est désinséré sur 5 à 6 cm jusqu'à l'angle spinal de l'acromion. A partir de là, le lambeau est tracé, de 2,5 cm sur 4 à 5 cm de long, sans dépasser cette longueur au risque de léser le nerf circonflexe. Un point d'arrêt sur le muscle est souvent placé afin d'éviter cette complication. La butée est tracée sur la face postérieure de l'acromion et mesure environ 2 cm de côté sur 2,5 cm de large. 2 3 Fig 42 L'épaisseur prélevée est de 4 mm. Mis en attente la dissection se poursuit jusqu'au plan musculaire de la coiffe. KOUVALTCHOUK réalise une ténotomie de l'infraépineux en T 93 inversé, mais certaines variantes ont été proposées. La ténotomie verticale offre l'avantage d'un bon « jour » sur la face postérieure de l' articulation mais expose au risque de rétraction fibreuse lors de sa suture. Le contournement de ce muscle soit supérieur, soit inférieur expose à des complications neurologiqu es. Fig 43 Fig 44 : Positionnement du greffon pédi cu lé Le passage au travers du muscle parallèlement à l'axe des fibres est une voie qui permet un jour suffisant sur l'articulation et permettre une arthrotomie. Celle-ci permet le bilan des lésions, puis la zone receveu se est avivée pour un contact spongieux optimal. L' ostéosynthèse est assurée par deux vis corticale de dia mètre 3,5. Les différent s plans muscu laires so nt ensuite soig neusement réinsérés (infraépineux, deltoïde). Pour l'auteur aucune immobilisat ion complémentaire n' est nécessaire ce qui constitue un autre avantage à cette techniqu e. 94 4-3-4 TRAITEMENT ARTHROSCOPIQUE : Depuis 1997, sont apparues des publications sur le traitement spécifique de l'instabilité postérieure sous arthroscopie. L'arthroscopie présente un certain nombre d'avantages. Elle permet une morbidité opératoire beaucoup moins importante notamment au niveau des muscles de la coiffe, une altération moindre des structures anatomiques et permet de mieux préciser les altérations intra articulaires. li existe en fait deux types de gestes réalisables sous arthroscopie: L'élargissement glenolabral postérieur. Les procédés de réduction de la surface capsulaire postérieure. 4-3-4-1 «L'élargissement glénolabral » postérieur: ANTONIOU [2], en s'appuyant sur des anatomiques et biomécaniques, propose une technique qui agit sur les parties molles et agrandit la concavité de la cavité glénoïde dans le même temps opératoire. li s'appuie sur ses études en laboratoire et in vivo qui démontraient que l'instabilité postéroinférieure est associée d'une part à la laxité capsulaire et d'autre part à des lésions pathologiques de la concavité gléno-labrales bien définies. li réalise une plastie d'élargissement du complexe gléno-labral postérieur, dans le but de modifier la profondeur de la cavité glénoïde. li yassocie un geste de plicature capsulaire. Cette technique est en réalité apparentée au concept de la butée postérieure débordante placée dans le but d'agrandir la surface postérieure de la glène et de créer une nouvelle concavité postérieure plus creusée. Du point de vue technique, le patient est installé en position demi-assise. Le premier temps est consacré à l'exploration de la coiffe. Puis, sont examinés les structures capsuloligamentaires. Une estimation des capacités du recessus inférieur est réalisée ainsi qu'un examen plus précautionneux de l'insertion du bourrelet postéro-inférieur. Deux voies classiques sont nécessaires. Une voie « instrumentale» postérieure et une voie antérieure pour contrôler. Lorsqu'il n'existe pas de lésion de type BANKART, une abrasion au couteau motorisé au niveau de l'insertion du bourrelet de 6 H à 9 H est réalisée de manière à rendre cette surface saignante. Puis, au moyen d'un crochet à suture orienté à 45°, 95 l'opérateur met en place une série de 4 à 5 points noués entre la capsule et le rebord détaché du bourrelet. n en résulte une attraction plicature capsulaire. inférieure et postérieure du labrum associé à une n est aussi possible selon le même principe, en cas d'hyperlaxité capsuloligamentaire globale de procéder à d'autres plicatures capsulaires, notamment antérieures, postérieures et même de l'intervalle des rotateurs par voie sous acromiale. MAC INTYRE [62] décrit un procédé qui s'y apparente car il réalise une désinsertion du labrum à sa partie postero-supérieure au moyen d'un couteau mécanique à lame froide, puis arrive à retendre la capsule par des fils tendus entre lebord détaché du bourrelet et celle-ci. La retension a dans ce cas un double effet puisqu'elle augmente l'espace entre le rebord glenoïdien et le bourrelet, comme le décrit ANTONIOU, et retend la capsule en posterosupérieur car les fils tendus sont ressortis par une voie posterosupérieure pour être noués en trans-osseux sur l'acromion. Fig 45, 46, 47 : Technique de MAC INITRE 4-3-4-2 Procédés postérieurs de retension capsulaire : 4-3-4-2-1 Procédés mécaniques: WOLF [117] proposent un procédé plus simple, puisqu'il s'agit de retendre la capsule postérieure au moyen de plusieurs nœuds de fils monobrins résorbables passés au travers de cette capsule faufilée au travers d'une aiguille à chat orientée à 45°. 96 4-3-4-2-2 Procédés thermiques: Communément appelé « SHRINKAGE » dans les pays anglo-saxons. Cette technique est basée sur des recherches fondamentales qui ont montré que la réponse capsulaire à l'énergie thermique dépendait de la température de la sonde et de sa durée d'action. La sonde thermique, endo-articulaire placée au contact de la capsule, produit une rétraction de celle-ci sur elle-même et donc une réduction du volume capsulaire. 97 5- LA SERIE: 98 Les instabilités postérieures représentent environ 4 % des instabilités de l'épaule. TI s'agit d'une affection rare pouvant se présenter sur des formes cliniques très différentes. Lorsque l'instabilité postérieure chronique et récidivante devient invalidante et douloureuse, le traitement est alors en règle général chirurgical. Parmi l'éventail thérapeutique décrit précédemment, la butée postérieure a été employée de façon majoritaire à la clinique de traumatologie et d'orthopédie de Nancy. Notre étude réuni les cas de butée postérieure d'épaule opérées en 1975 et 2000. Parmi les 25 cas qui ont pu être retrouvés, 18 ont accepté de se déplacer et ont été inclus dans cette étude rétrospective. Durant cette période deux types de butée ont été implantées, les butées à partir d'un greffon libre d'origine iliaque (dès 1975) et les butées acromiales pédiculées un lambeau de deltoïde à partir de 1993. Dans chaque groupe que nous appellerons par commodité groupe BI pour butée iliaque et groupe BA pour butée acromiale, nous comptons 9 cas. Nous conserverons cette dénomination tout au long de la description de la série et de la discussion. Notre étude aura pour but d'analyser les résultats cliniques et fonctionnels et radiographiques des butées postérieures dans leur ensemble, de les comparer aux résultats à long terme du traitement chirurgical de l'instabilité antérieure, puis de comparer les deux types de butées employées dans cette série. Nous tenterons de dégager les avantages de chaque méthode, et les éventuels apports de la technique la plus récente (butée pédiculée). 5-1 PATIENTS ET METHODE 5-1-1 PATIENTS 5-1-1-1 Critères d'inclusion Tous les patients présentaient une instabilité postérieure d'épaule invalidante malgré un traitement fonctionnel. 99 Tous les patients ont été opérés à la clinique de traumatologie de Nancy par butée osseuse postérieure. Le recul minimum a été fixé à 18 mois. Les dossiers ont été revus par un observateur différent des opérateurs. La révision a été clinique et radiographique basée sur la fiche de révision détaillée en annexe. Nous avons donc inclus tous les patients qui présentaient un dossier préopératoire exploitable avec un examen clinique détaillé, des radiographies standard, un compte-rendu de l'intervention et ayant accepté de se déplacer pour une évaluation clinique et radiographique. Sept patients ont été exclus, cinq perdus de vue et deux patients n'ont pas accepté de se déplacer. 5-1-1-2 Caractéristiques de la population Nombre de Age au moment Coté Activité patients de l'intervention Dom./Droit/Gch 18 26,9 (15-59) 11/9/9 9/9 Groupe BI 9 23,7 (15- 42) 5 / 5 / 4 5/4 Groupe BA 9 30,11 (17-59) 6 / 5 / 4 4/5 Population Sedent.IManuel globale 100 13 patients pratiquaient une activité sportive régulièrement et constituent la population sportive de notre étude. 7 appartiennent au groupe BA, 6 au groupe BI. Nous avons distingué les sports à risques (R) et les sports sans risques (SR) pour l'instabilité postérieure. Puis, nous les avons classés en sportifs de loisir (L) et en compétiteurs (C). • 5 patients sont des sportifs de loisir, pratiquant une activité sans risques. 4 du groupe BA et 1 BI. • 4 patients pratiquaient une activité à risques, en loisir. 2 dans chaque groupe. • 4 patients pratiquaient en compétition une activité à risque. 1 du groupe BA et 3 du groupe BI. Particularités dans la série. Un patient, porteur d'un spina-bifida, se déplaçait en fauteuil roulant mécanique de façon autonome. Son instabilité s'est manifestée au décours d'une série de chutes sur le poignet et s'est aggravée en raison des mouvements répétitifs de ses bras pour déplacer son fauteuil. Autre particularité, une patiente de la série avait auparavant été opérée par voie antérieure pour une instabilité antérieure par retension capsulaire. 5-1-1-3 Etat préopératoire 5-1-1-3-1 Clinique Hyperlaxité : Quatre patients présentaient une hyperlaxité diffuse et globale définie par les critères de WILKINSON: deux du groupe BI et deux du groupe BA. Huit patients présentaient une hyperlaxité limitée à l'articulation en cause, quatre dans chaque groupe. lOI Caractère intentionnel (volontaire) Une patiente de la série rentre dans ce cadre; il faut préciser qu'à la longue ces troubles étaient devenus invalidants et douloureux justifiant l'intervention stabilisatrice par butée iliaque. Non reproductible: Deux cas n'étaient pas capable de reproduire volontairement leur instabilité postérieure à la demande d'un tiers, un cas dans chaque groupe. Reproductible par l'examinateur : Neuf patients; cinq dans le groupe BI et quatre dans le groupe BA. Forme frustre: Cinq patients présentaient une forme douloureuse ou l'instabilité n'était pas au premier plan ; deux dans le groupe BI et trois dans le groupe BA. Post-traumatique: Onze patients ont débuté leurs troubles par un traumatisme à grande énergie, neuf après accident de sport, deux après accident de la voie publique, trois appartiennent au groupe BI et huit appartiennent au groupe BA. 5-1-1-3-2 Etat paraclinique peropératoire Radiographie simple: Tous les patients ont eu en pré-opératoire un cliché de face et un profil axillaire de bonne qualité exploitable. Pour 3 patients sur 18 il a été retrouvé des anomalies radiographiques en rapport direct avec l'instabilité postérieure. Ces anomalies sont les suivantes: • une fracture du bord postérieur de glène (groupe Bl) • un décollement périosté postérieur (groupe BA) • une encoche antérieure (groupe BA) 102 Arthroscanner : Dix arthroscanner dont six ont retrouvé des lésions en rapport avec l'instabilité postérieure d'épaule. Nous n'avons pas pu retrouver les éventuelles anomalies structurelles des pièces osseuses congénitales. Les lésions acquises retrouvées sont les suivantes: • fissuration du bourrelet postérieur • éculement du bord postérieur de glène, • lésions de type Bankart postérieur avec anse de seau du Bourrelet postérieur, • encoche antérieure, • augmentation de la poche capsulaire postérieure, • SLAP lésion de type II (deux cas) Scanners: Quatre scanners ont été réalisés dont trois ont apporté des images contributives au diagnostic: • un éculement postérieur du bord postérieur de glène, • une fracture du bord postérieur de glène. Deux dans le groupe BI et deux dans le groupe BA. IRM et Arthro-IRM : Deux patients de la série, un dans chaque groupe ont eu ce type d'imagerie, aucun élément contributif au diagnostic n'a pu être retrouvé sur ces clichés. Arthroscopie diagnostique: Sept arthroscopies à visée diagnostic ont été pratiquées, toutes contributives pour le diagnostic et ont par voie de conséquence contribué à l'indication opératoire: cinq cas de forme frustre purement douloureuse et deux autres cas ou persistait des doutes concernant la direction de l'instabilité (deux du groupe BI et cinq du groupe BA). Les lésions retrouvées sont les suivantes: • anse de seau du bourrelet postérieur, • délamination du bourrelet postérieur, • lésion de type SLAP, • fissuration du bourrelet postérieur. 103 Quatre patients parmi ces sept ayant nécessité une arthroscopie diagnostique avaient fait l'objet d'un arthroscanner. 5-1-1-3-3 Classification préopératoire des patients Luxation postérieure invontaire récidivante post-traumatique: Un patient opéré par butée acromiale pédiculée. Subluxation postérieure habituelle volontaire: Une patiente, devenue invalidante et douloureuse à l'âge adulte, elle a fait l'objet d'une butée iliaque. Subluxation postérieure habituelle involontaire: Onze patients, six du groupe BI et cinq du groupe BA Forme frustre: Cinq cas, deux dans le groupe BI et trois dans le groupe BA BA Luxation P.I.R BI 1 S.P.H.V 1 S.P.I.H 5 6 Forme Fruste 3 2 104 5-1-1-4 L'intervention Voie d'abord: Tous les patients ont été opérés par voie postérieure Type d'intervention: Tous les patients ont été stabilisés par butée postérieure, neuf par greffon libre iliaque et neuf par greffon pédiculé d'acromion par un lambeau deltoïde postérieur. Abord des rotateurs externes: Ténotomie verticale de I'infra-spinatus : 8 cas, 3 du groupe BI et 5 du groupe BA Discision de l'infra-spionatus dans le sens de ses fibres: 3 cas tous dans le groupe BA. Passage entre infra-spinatus et teres-minor : cinq cas, quatre du groupe BI et un du groupe BA. Passage entre supra et infra-spinatus : deux cas, tous du groupe BI. Positionnement de la butée: • affleurante: 12 cas, neuf butées acromiales et 3 butées iliaques. • débordante: 6 cas toutes du type butée iliaque • sus équatoriale: un cas, il s'agit d'une butée iliaque • équatoriale: 12 cas, sept du groupe BI et cinq du groupe BA • sous équatoriale: cinq cas, un du groupe BI et quatre du groupe BA Le caractère extra capsulaire ou intra capsulaire était trop peu souvent mentionné dans le compte-rendu opératoire pour qu'il soit exploitable. Gestes associés sur les parties molles: • Geste simple: suture de la capsule sans effet de retension : huit cas, trois du groupe BI et cinq du groupe BA. • Suture capsulaire en paletot: cinq cas, quatre du groupe BI et un du groupe BA. • Suture capsulaire avec plicature selon NEER : quatre cas, deux dans chaque groupe • Effet ténodèsc de l'infra spinatus : trois cas dont deux associés à une suture capsulaire en paletot, un cas dans le groupe BI et deux cas dans le groupe BA 105 lnunobilisation • En rotation neutre: douze cas, sept du groupe BI et cinq du groupe BA • Par un gilet orthopédique: deux cas dans le groupe BA • Par un thoraco-brachial : un cas dans le groupe BI • par une écharpe simple: deux cas dans le groupe BA Durée d'immobilisation: • Supérieure à 6 semaines: trois cas, deux dans le groupe BI et un dans le groupe BA • De 3 à 5 semaines: onze cas: cinq dans le groupe BI et trois dans le groupe BA • Inférieur à 10 jours: quatre cas, deux dans le groupe BI et deux dans le groupe BA 5-1-2 METHODE DE REVISION fiche de révision en annexes 5-1-2-1 Clinique Du point de vue clinique, nous avons recherché: Les complications: Peropératoires, post-opératoires immédiates, tardives, spécifiques et non spécifiques. Ré interventions: Quelque soit la cause. Mobilité: Passive et active notée par rapport au côté sain, aucune comparaison sur l'état pré opératoire n'a été réalisée car il n'existait pas assez de renseignement précis dans les dossiers. 106 Récidives: Récidives des subluxations postérieures recherchées par l'interrogatoire et à l'examen clinique Appréhension: Recherchée à l'examen clinique, appréhension en flexion adduction rotation interne décrites dans le chapitre sur l'examen clinique. Laxité: Recherchée dans les deux plans de l'espace par le Su!Cus-test en inférieur et le tiroir postérieur Scores fonctionnels: DUPLAY : score plus spécifique de l'épaule instable du sujet actif. Evolution de la reprise du sport: mobilité, stabilité et douleurs côté sur 100 Puis, classé en : Excellent pour les chiffres supérieurs à 91, Bon de 76 à 90, Moyen de 51 à 75 et Mauvais inférieur à 50 SCORE DE CONSTANT: Evaluation fonctionnelle plus généraliste de l'épaule avec l'évaluation du score fonction, douleur mobilité force. TI n'a pas été pondéré en fonction de l'âge. Score subjectif: La question suivante était posée cette intervention vous a-t-elle: • • guéri, très amélioré • amélioré • inchangé • aggravé 107 5-1-2-2 Méthodes de révision radiographiqu e Radiographi e standard : Les quatre incidences le plus souvent reprise dans la littérature ont servi de base à l'analyse radiographique: face 3 rotations (analyse de l'interligne arti culaire) et profil axillaire (analyse de l'interligne, du positionnement de la butée, de la lyse de la butée et d'une éventuelle pseudarthrose). L'arthrose est évaluée selon les critères de SAMILSON [93] Stade l Stade li Stade m Stade N Fig 48 5-1-2-3 Méthode statistique Neuf patients forment chaque groupe. Devant ce faible nomb re de patient , il n'est pas possible d'établir des corré lations statistiq uement significa tives. Notre travail se basera donc sur des constations chiffrées . 108 5-2 RESULTATS 5-2-1 COMPLICATIONS Préopératoires Une vis intra articulaire retirée au bout de 18 mois (Fig 49) Fig 49 : Vis intra articulaire Une fracture de butée sans incidence sur le résultat final Postopératoires Deux algoneurodystrophies, une dans le groupe BI, une dans le groupe BA Une luxation antérieure. 109 5-2-2 REINTERVENTIONS Quatre patients, trois du groupe BI et un du groupe BA, toutes ont eu pour objet la même cause: des douleurs résiduelles attribuées au matériel d'ostéosynthèse. 5-2-3 RESULTAT CLINIQUE 5-2-3-1 Recul Recul moyen: 100, 4 mois avec des extrêmes de 1 an et demi à 26 ans Dans le groupe butée iliaque: 155.4 mois (13 ans) avec des extrêmes de 3 ans et 8 mois à 26 ans. Dans le groupe des butée acromiale : 45.4 mois (3.5 ans) avec des extrêmes de 18 mois à 7 ans. 5-2-3-2 Mobilité La mesure des mobilités activa-passives a permi de retrouver du côté opéré les valeurs moyennes suivantes: o EAA: 171.9 (120 à 180) o EAP: 74.1 (120 à 180) o ELP: 171.1 (100 à 180) o REl active: 63.3 (5 à 90) o REl passive: 73 (10 à 90) o RE2 active: 64.4 (10 à 90) o RE2 passive: 78 (20 à 90) o RI côté selon constant: 8.7/10 (aucune rotation interne à D7) o RI2: 66 (10 à 85) 110 Les valeurs des extrêmes inférieures sont à l'actif du même patient dont l'intervention est marquée par un vissage intra articulaire (erreur technique). Les déficits de mobilités ont été basés sur l'analyse des secteurs de mobilité du côté sain; huit patients sur l'ensemble de la série présentent un déficit, 5 du groupe BA et 3 du groupe BI. Du point de vue qualitatif, pour six patients, le déficit de rotation est isolé à la rotation interne, deux du groupe BI et quatre du groupe BA. La perte en moyenne d'amplitude est de deux à trois vertèbres en RH, 0 à 4 vertèbres et de 30° en RI2 (10 à 70° de perte). On retrouve pour les patients du groupe BA, une perte de 2 vertèbres en rotation interne et de 20° en RI 2 contre 3 vertèbres en RI 1 et 40° en RI 2 pour le groupe BI. Pour une patiente nous avons retrouvé un déficit de mobilité limité à la rotation externe de façon isolée environ 50 % par rapport au côté sain, il s'agit d'une butée iliaque qui s'est compliquée d'algodystrophie. Pour une autre patiente la perte de mobilité est multidirectionnelle, il s'agit du cas de vissage intra-articulaire laissé en place. Le score de mobilité suivant DUPLAy retrouve un score global à 20/25 et pour le groupe BI à 19.4 et BA à 20.5. La mobilité selon CONSTANT retrouve un score global de 37/40 ; pour le groupe BI il est à 36.2 et pour le groupe BA à 37.7. 5-2-3-3 Stabilité Aucune récidive de subluxation ou de luxation postérieure n'a été retrouvée lors de l'interrogatoire. Six patients gardent une appréhension persistante, trois patients dans le groupe BI et trois patients dans le groupe BA. Un patient a présenté une luxation antérieure. il s'agit d'un patient opéré d'un butée acromiale et dont l'histoire avait commencé par un traumatisme à haute énergie mais dans un contexte d'hyperlaxité. III L'analyse de la stabilité pour la cotation selon DUPLAY est de 20.5, 21.6 dans le groupe BI et 19.4 dans le groupe BA. 5-2-3-4 Laxité Six patients conservent une laxité résiduelle. Nous avons retrouvé chez deux patients un tiroir postérieur isolé et chez quatre patients un sulcus-test positif isolé. Parmi ces patients qui conservent une laxité, quatre font partie du groupe BI et deux font partie du groupe BA. Dans le groupe BA on ne retrouve que des laxités inférieures. 5-2-3-5 Score de Duplay Le score global est de 78.611 00, pour le groupe BI il est de 70.5 et pour le groupe BA il est de 86.6. 5-2-3-6 Score de Constant Le score global est de 90.3 dans le groupe BI : 88.5 et dans le groupe BA 92. 5-2-3-7 Douleur Elle a été évaluée par score de Constant. • sept patients n'ont plus aucune douleur où présentent des douleurs climatiques. • Dix patients ont des douleurs modérées lors d'efforts importants et un patient présente des douleurs déclenchées par un effort mineur. • Aucun patient ne présente des douleurs permanentes. Dans le groupe BI, trois patients n'ont plus de douleur, cinq patients ont des douleurs lors d'efforts importants et un patient a des douleurs pour des efforts mineurs. 112 Dans le groupe BA, quatre patients n'ont plus aucune douleur et cinq patients ont des douleurs modérées aux efforts importants. 5-2-3-8 Reprise des activités sportives et délai de reprise Sur 13 patients sportifs, neuf ont repris leur sport dont cinq au même niveau, un a changé de sport et trois patients ont arrêté toutes activités sportives. Parmi ceux pratiquant un sport sans risque en loisir (5 patients) quatre ont repris leur sport dont trois au même niveau. Parmi ceux pratiquant une activité à risque, huit patients, deux ont gardé le même niveau dont un compétiteur. Parmi les compétiteurs, un seul a gardé le même niveau dans son sport, un patient a baissé de niveau et deux ont arrêté toutes activités sportives. Le seul compétiteur du groupe BA a gardé son niveau dans son sport. Le délai moyen de reprise des activités sportives et de 9.7 mois. Le délai chez les sportifs de loisir est de 10.5 mois. Dans le groupe BI (6 patients), un seul a gardé le même niveau dans son sport (loisir et sans risque), deux ont baissé de niveau dans un sport à risque dont un compétiteur. Trois ont arrêté le sport. Le délai moyen de reprise du sport est de 13 mois. Dans le groupe BA, (sept patients), quatre patients ont conservé leur niveau dans leur sport dont deux sportifs à risque et un compétiteur. Deux patients ont baissé de niveau dans leur sport et un patient a arrêté toute activité sportive. Le délai moyen de reprise dans le groupe BA est de 6.8 mois. 113 5-2-4 Résultat radio graphique Quatorze patients n' ont pas présenté des modifi cations radiographiques et n'ont pas développé d' arthrose évo lutive post-chirurgicale. Parmi les quatre patients restant deu x ont développé une arthrose stade 1 de SAM ILSON, un patient a développé une arthrose stade III (Fig 50) et un patient a développé une arthrose de stade IV. (Fig 5 1 et 52) Aucun patient du groupe BA n' a développé d' arthrose. Fig 50 114 Fig 51 et 52 : arthrose stade N 5-2-5 Résultat subjectif Aucun patient ne s'est déclaré inchangé ou aggravé. Ils ont tous déclaré avoir été au moins amélioré par l'intervention. Six se sont dit guéris, six sont très améliorés et six améliorés . Dans le groupe BI, quatre se sont déclarés guéris, deux très améliorés et trois améliorés. Dans le groupe BA : deux se sont déclarés guéris, quatre très améliorés et trois améliorés . 115 116 6-1 METHODOLOGIE TI s'agit d'une étude rétrospective qui présente un faible nombre de cas, avec un recul inhomogène (18 mois à 26 ans). Deux techniques différentes de butée postérieure sont comparées mais leurs reculs sont inégaux. Le faible nombre de cas de chaque groupe nous empêche d'établir des corrélations statistiques. De plus la différence de recul moyen entre le groupe BA (3.5 ans) et le groupe BI (13 ans) nous empêche de comparer l'évolution radiographique à long terme entre les deux groupes. Lorsqu'on étudie la littérature on ne retrouve qu'un nombre limité d'études portant sur le traitement chirurgical de l'instabilité postérieure et rares sont celles dont le recul dépasse 5 ans, avec une population supérieure à 10 patients. Si nos résultats ne permettent pas de tirer des conclusions, ils permettent en revanche d'établir quelques hypothèses que nous discuterons en fonction de l'anatomie, de la physiopathologie et que nous confronterons aux données de la littérature existante. 6-2 COMPLICATIONS 6-2-1 Complications per-opératoires Nous avons relevé deux complications per-opératoires sur 18 patients et 18 épaules. La première complication a entraîné un important retentissement fonctionnel en raison d'un vissage en situation intra articulaire, cette situation a été considérée comme erreur technique. L'autre complication per-opératoire est une fracture de butée sans aucune conséquence sur la fonction avec un résultat qui se maintient dans le temps. 117 Cette série retrouve une morbidité opératoire acceptable. Ce taux est comparable aux séries de la littérature publiées sur le traitement chirurgical de l'instabilité postérieure d'épaule quelque soit le geste réalisé (osseux ou geste sur les parties molles). Par ailleurs contrairement à GOSSET [40] ET ESSADKI [29], aucune complication neurologique n'a été retrouvée dans notre étude. ESSADKI [29] rapporte une amyotrophie de l'infraspinatus (sur une série de 6 patients). Il aborde la capsule postérieure en ouvrant l'espace entre infra et supra-spinatus et met sur lac le pédicule suprascapulaire. GOSSET [40] a rapporté sur un patient (série de 4) une plaie veineuse au niveau du pédicule sus-scapulaire. Il a ensuite décidé de lier le pédicule pour tous les autres patients sans séquelles fonctionnelles d'après l'auteur. Il aborde aussi la capsule en ruginant l'infraspinatus à partir de l'espace entre infra et supra-spinatus au bord inférieur de l'épine de la scapula. Nous ne pouvons pas en tirer de conclusion. En effet, plusieurs patients de notre série ont fait l'objet d'abords chirurgicaux qui aurait pu exposer à des lésions des nerfs circonflexes ou supra scapulaire. 6-2-2 Complications Postopératoires Aucune complication n'est spécifique à l'intervention. Deux algodystrophies régressives ont été retrouvées. Compte-tenu du faible nombre de patients dans la série, il est difficile de comparer nos chiffres. Si l'on considère l'algodystrophie comme une possible complication de l'agression chirurgicale au sens large du terme, on ne peut pas corréler cet événement avec la butée postérieure en particulier et en tirer les conclusions. Parmi ces deux patients, un seul conserve un déficit de mobilité à la révision. Ce déficit est modéré et limité à la rotation externe. 118 6-2-3 Réinterventions On note quatre réinterventions dans notre série, toutes pour la même cause, douleur sur matériel d'ostéosynthèse. Trois dans le groupe BI et un dans le groupe BA. Aucun des deux groupes n'a été épargné. Parmi les autres séries de butée postérieures, seul MOWERY [73] fait état de réinterventions. Deux patients ont été repris pour cicatrice disgracieuse dont un a bénéficié de l'ablation des vis sans précision sur la gêne fonctionnelle. Cette cause de réintervention est en revanche beaucoup moins fréquente pour l'instabilité antérieure, GAZIELLY [38]en retrouve deux cas sur 89 et LEVIGNE [59] en retrouve un cas sur 52. La fréquence des mouvements en antépulsion dans la vie quotidienne en est peut-être une explication. L'antépulsion entraîne un conflit de la tête des vis avec le deltoïde postérieur et le revêtement cutané en arrière de l'épaule. Nous n'avons retrouvé aucune étude permettant d'étayer cela. En revanche, aucune migration de vis, lyse de butée ou de fracture du matériel n'a été retrouvée dans notre série sur l'ensemble de l'effectif. Au contraire, ces phénomènes ont été retrouvés après butée antérieure. Existe-t-il plus de contraintes sur la butée antérieure que sur la butée postérieure? Notre étude permet aussi de constater qu'il existe plus de réinterventions pour ablation de matériel dans la série butée iliaque que dans la série butée acromiale. La différence de recul entre les deux séries limite les conclusions. Toutefois la vitalité du panneau osseux acromial décrit par KOUVALTCHOUK, du fait de sa vascularisation par un lambeau serait responsable d'une ostéointégration plus précoce qu'un greffon iliaque autologue, mais aucune étude ne nous permet d'en apporter la preuve. n est question d'une résorption du greffon libre iliaque dans l'article de MOWERY et celui d'HINOJOSA [ ]. Ces deux auteurs préconisent d'ailleurs la mise en place d'une butée de plus grande taille que la taille normalement préconisée, prévoyant un certain degré de lyse 119 dans les premières semaines postopératoires. Il s'agit en fait ici de considérations qui ne se basent que sur une certaine expérience et n'a pas été validée de manière scientifique. 6-3 ANALYSE DES RESULATS 6-3-1 analyse des résultats de la littérature Résultats concernant les gestes isolés sur les parties molles: Les résultats de ces types de procédure sont très différents suivant les séries. Il est difficile d'établir des comparaisons en raison de la grande variabilité de population de chaque série. Le type d'instabilité n'est pas toujours défini et homogène, les instabilités volontaires sont souvent mêlées aux instabilités involontaires, unidirectionnelles... Souvent, dans la même série, on retrouve plusieurs techniques différentes. ~Réinsertion capsulaire postérieure de type BANKART: Peu d'auteurs ont utilisé cette technique car il existe rarement de lésions de décollement capsulopériosté en arrière. TIBüNE [101,102] en 1981 et en 1990 rapporte les résultats de ses deux séries. En 1981, il avait revu 10 patients. Tous les patients présentaient une lésion de BANKART. 20% étaient hyperlaxes. La mobilité post opératoire a été récupérée dans tous les cas, mais la fonction était altérée. L'activité de lancer n'était plus possible, 40% avaient une instabilité antérieure, et 30% ont récidivé. Il rapporte 40% de complications (douleurs sur matériel d'ostéosynthèse, adhérences postopératoires et arthrose). Il préconise alors une sélection attentive des patients. 120 En 1990, il avait opéré 32 patients. li signale prés de 30% d'échecs (20% ont récidivé et 10% conservent d'importantes donleurs). Le même type de complications est retrouvé avec un taux de 15%. ~Capsulorrhaphie selon NEER : NEER [74] a étayé sa technique par une série de patients présentant tous une instabilité multidirectionnelle et non postérieure pure. BIGLIANI [8] rapporte une série de 35 patients. li signale 65% de patients qui présentent une instabilité multidirectionnelle et seulement 17% d'instabilité postérieure pure. li ne retrouve que 10% de lésions de BANKART, et tous les patients ont une augmentation du volume capsulaire. Le recul moyen est de 5 ans, il retrouve 80% de bons et excellents résultats mais Il % de recidive. FUCHS [36] rapporte en 2000 les résultats d'une série de 26 épaules. Tous les patients ont eu une plicature capsulaire postéroinférieure, un patient a eu une butée postérieure et deux patients ont fait l'objet d'une ostéotomie de glène. Le recul moyen est de 7,6 ans. li signale que 23% des patients ont récidivé et que 21 % des patients ont du changer de profession. 25% présente de modifications arthrosiques sans traduction clinique. La mobilité post opératoire était normale. 19% des patients ont du être réopérés pour les raisons suivantes: un conflit antéro-supérieur, une arthroscopie pour instabilité résiduelle, une capsulorrhaphie antérieure pour instabilité multidirectionnelle, une capsulorrhaphie postérosupérieure à nouveau pour échec du même geste et une rupture du sub-scapulaire, TlliONE et BRADLEY [103] ont rapporté une série de 40 cas de patients sportifs pour lesquels une astuce technique respectait l'insertion du deltoïde et de l'infraspinatus. Malgré cela il retrouve un taux d'echec de 40%, et seulement 28% des lanceurs ont retrouvé leur niveau initial. 121 ~PUTTI-PLATT« inversé» : SEVERIN [96] en 1952 rapporte deux sans détailler l'évolution postopératoire. Un seul commentaire dans son article, il précise qu'ils ont réagit « favorablement ». DE PALMA [25] rapporte 3 cas avec des résultats satisfaisants en 1950, or en 1973, le même auteur préconise l'utilisation de la butée postérieure débordante. HAWKINS [49] rapporte 6 cas dans le JBJS 1984, avec 83% d'échecs. En 1996, il publie une modification de cette technique avec une retension maximale des éléments capsulonusculaires postérieure mais 29% des patients n'ont pu reprendre leurs activités sportives. ~ Transfert du tendon du sub-scapulaire : Seul MACLAUGHLIN [63] l'a employé dans le traitement de l'instabilité chronique et récidivante. Malgré des résultats à priori encourageants, 10 ans plus tard [64], il rectifie ses écrits pour ne réserver cette technique qu'aux luxations postérieures invétérées. De plus il préconise dans le même article l'utilisation de la butée postérieure en association avec un geste capsulaire. ~ Transfert du tendon du biceps: BOYD [12] a opéré huit patients. Ses résultats semblent très bons avec aucun échec à 28 mois de recul. En revanche, HAWKINS [49] retrouve 6 échecs sur neuf patients ayant fait l'objet de cette technique. ~ Retension intervalle des rotateurs par voie antérieure: WIRTH [114] en 1998, publie sur une série de 10 patients hyperlaxes mais dont l'instabilité se manifeste en arrière. fi retrouve 5 excellents résultats,4 bons et 1 pauvre avec un recul de 60 mois. 122 Résultats concernant les gestes isolés sous arthroscopie: MAC INTYRE [62] en 1997 publie une série de 20 patients opérés d'une plicature capsulaire sous arthroscopie. La technique consiste en un « release » et plicature des structures capsulolabrales postérieures associé à « shaving» du col de la glène à l'aide d'une fraise motorisée. Le recul de sa série est de 31 mois. il retrouve 85% de bons et excellents résultats, mais note un taux de récidive de 25%. WOLF [ 117], en 1998 collige 14 dossiers de patients opérés d'une plicature capsulaire postérieure arthroscopique. il retrouve aussi 85% de bons résulats. 90% ont repris le sport au même niveau. Un patient a recidivé et a été repris par la même technique. Aucune complication n'a été retrouvée. ANTONIOU [2] a décrit une technique qui consiste à augmenter la surface gleno labrale postérieure tout en réduisant la surface capsulaire. il a opéré 41 patients. Le recul moyen est de 28 mois. 87% des patients ont retrouvé une épaule stable (13% d'instabilité résiduelle) et 68% garde une raideur résiduelle. Résultats concernant les gestes osseux: ~Ostéotornie humérale de dérotation CHAUDHURI [16] retrouve un très bon résultat sur un unique patient. il rapporte des délai de consolidation lents et la necessité d'une deuxième intervention pour ablation du matériel. SURIN [100] rapporte 12 cas. il obtient 83% de bons et excellents résultats mais retrouve une récidive et une pseudarthrose. ~Ostéotornie de glène En 1967 SCOTT [95] en décrit la technique. il retrouve 20% de complications. En 1986, HERNANDEZ [50] retrouve sur une série de huit épaules au recul de 36 mois un succès pour 75% des patients. Pas de récidive, ni d'arthrose n'ont été retrouvées. 123 En 1998 GRAICHEN [45] a revu 30 patients. 11 retrouve 81% de bons et excellents résultats mais 12,5% de récidive. 25% des patients ont évolué vers une arthrose. ~ Butée postérieure FRIED [33] en 1949 a été le premier à publier une série. Sur 5 patients, il retrouve une récidive qu'il explique par une résorption du greffon osseux. AHLGREN [1] retrouve aussi 4 bons résultats sur 5 patients. MOWERY [73] en 1985 présente une série de 5 patients. Son recul est d'environ 3 ans. Tous ont retrouvé leur activité de loisirs. Un patient a présenté une récidive antérieure. Deux patients ont été réopérés pour cicatrice disgracieuse. En 1989 FRONEK [34] opère 8 butées iliaques. 11 obtient 91% de succès. Aucune arthrose à la révision. HINOJOSA [51] présente les résultats de 5 butées postérieures en 1989. 11 retrouve deux échecs expliqués par des erreurs techniques ou de positionnement. Les autres ont d'excellents résultats. KOUVALTCHOUK [56] en 1993 publie les résultats concernant la butée acromiale pédiculée. 11 ne retrouve ni complication ni raideur ni récidive. Tous les patients sportifs ont repris leur activité au niveau initial. Son effectif est de 5 patients avec un recul d'un an et demi. ESSADKI [29] en 2000 s'est intéressé à une population exclusivement sportive. Sa série est composée de 6 patients au recul moyen de 3,3 ans. 11 ne retrouve aucune récidive, tous les patients ont repris le sport, 50% au niveau initial. 11 déplore une complication neurologique (amyotrophie de l'infra-épineux) et une raideur de 15° dans les différents plans de l'espace pour 50% des patients. 124 6-3-1 analyse des résultats de notre série 6-3-1-1 stabilité L'instabilité étant le principal symptôme préopératoire, le but de cette étude était, entre autre, de répondre aux trois questions suivantes: ./ La butée postérieure est-elle efficace sur la stabilité de l'épaule? est-elle d'une efficacité analogue aux butées pour traiter l'instabilité antérieure ? ./ La butée acromiale pédiculée est-elle plus efficace que la butée iliaque? ./ La butée postérieure est-elle plus efficace qu'un geste sur les parties molles isolées? Aucune récidive d'instabilité postérieure n'a été retrouvée. Cela confirme les données des butées postérieures de la littérature (FRIED [33], KOUV ALTCHOUK [56], MOWERY [73] et ESSADKI [29]), alors que l'on retrouve régulièrement après des gestes sur les parties molles un taux important de récidive. HAWKINS [49] BIGLIANI [8] FUCHS [36] Après ostéotomie humérale ou de glène il a été décrit la possibilité réelle d'évolution vers une instabilité antérieure. Nous ne pouvons pas expliquer le cas de notre série ayant présenté cette luxation antérieure. Nous expliquons cette récidive antérieure par le contexte d'hyperlaxité. En fait, pour qu'une butée soit responsable du passage en avant de la tête humérale, il faut un conflit important avec celle-ci. Or, la butée n'est pas placée de manière à réaliser un butoir mais, plutôt dans le but d'agrandir la surface articulaire en arrière. 30 % de patients qui conservent une appréhension persistante. S'agit-il d'une récidive? Cette question peut rester un débat. Certains patients sont globalement hyperlaxes et la butée n'a pas de rôle de réduction du volume capsulaire, surtout lorsque aucun geste sur les parties molles n'est réalisé. Par ailleurs, 125 on pense qu'une distension des éléments capsulaires postérieurs puisse se produire mais aucune étude in vivo ne l'a démontré. Toutefois pour MOLE [72], la bilatéralité d'une instabilité antérieure est un facteur qui péjore le résultat du traitement chirurgical par geste capsulaire. On peut donc supposer que l'hyperlaxité est un facteur prépondérant dans l'appréhension résiduelle persistante. Cela va dans le sens de GOSENS [39] qui, s'appuyant sur une série de Il butées postérieures, retrouve les moins bons résultats pour la population d'hyperlaxes alors que ses résultats sont excellents chez les patients qui n'ont pas d'hyperlaxité surajoutée. Le taux de récidive retrouvé par LEVIGNE [59] pour les butées antérieures a plus de 12 ans est de 6%. Si l'on compare nos chiffres, on peut admettre que la butée postérieure est une intervention efficace en ce concerne la stabilité. Lorsgu' on compare les deux types de butée postérieure. Les résultats sont homogènes tant au niveau du score de Duplay que du taux de récidive d'appréhension persistante. Le rôle dynamique du lambeau musculaire serait-il moins important que ce que ne le laisserait penser KOUVALTCHOUK ? Aucune étude n'a en fait cherché à prouver la supériorité d'un rempart musculaire actif en arrière de la glène par rapport à l'anatomie normale. Concernant le critère stabilité, notre étude ne permet pas de dire qu'une butée pédiculée est plus efficace qu'une butée simple à long terme. Concernant la laxité résiduelle, la laxité postérieure parait mieux contrôlée par la butée acromiale alors que la laxité inférieure n'est contrôlée par aucune des deux butées. En ce gui concerne l'efficacité des gestes osseux par rapport aux gestes sur les parties molles. L'absence de récidive de notre étude ainsi que d'autres séries de butées postérieures apporte un élément de réponse. Beaucoup d'auteurs l'affirment (HINOJOSA [51], ESSADKI [29]). D'autres auteurs MAC LAUGHLIN [64] et DE PALMA [25] ont préconisé la butée postérieure après avoir eu des échecs importants après gestes isolés sur les parties molles. 126 Même si des gestes comme le «PUTTI-PLATT » inversé avec ligature capsulaire renforcée complétée d'une retension de l'infraspinatus permet d'obtenir un renfort postérieur de qualité, il faut admettre que la capsule postérieure est fine et que la stabilité postérieure nécessite de respecter au maximum l'anatomie musculaire. Cela confirme les taux conséquents de récidive après gestes capsulaires isolés, voire même renforcés par une myoplastie. TIBONE [103], FUCHS [36], BIGLIANI [8]. 6-3-1-2 Déficit de mobilité La perte de mobilité est faible en valeur absolue et souvent limitée à une seule direction. Un déficit multidirectionnel est expliqué par une erreur technique (vissage intra articulaire) ayant entraîné une arthrose de stade IV symptomatique. Un déficit isolé à la rotation externe a été expliqué par deux épisodes d'algoneurodystrophie. Tous les autres déficits (33% de la série) concernent la rotation interne. Aucune corrélation statistique n'a pu être retrouvée compte-tenu du faible nombre de patients. Nous constatons que 4 patients sont du groupe BA contre 2 du groupe BI. Pour sa part, KOUVALTCHOUK [56] ne retrouve aucun déficit de mobilité dans sa série mais présente la particularité de rééduquer immédiatement ces patients sans période d'immobilisation. L'immobilisation post-opératoire joue probablement un rôle la perte de mobilité et elle entraîne peut-être une certaine rétraction de lambeau deltoïdien. L'état actuel des connaissances ne nous permet pas de l'affirmer. L'abord des rotateurs externes serait-il en partie responsable de la perte de mobilité. En effet, nous avons remarqué dans notre série qu'aucun patient dont l'abord a « contourné» l'infraépineux (passage au dessus ou en dessous de ce muscle) ne présentait de déficit de rotation interne. En d'autres termes, tous les patients qui présentent à la révision un déficit de rotation interne ont tous eu un geste qui intéressait directement l'infra-épineux. Au total, sur les Il patients dont l'abord concerne l'infra-épineux, 6 patients ont un deficit de RI. (54%). L'agression chirurgicale de ce muscle paraît donc être un facteur important de la perte de mobilité en rotation interne. L'infraspinatus est un rotateur externe qui joue aussi un rôle 127 dans le contrôle antagoniste de la rotation interne. L'altération soit par section soit par discision de ces fibres peut entraîner une rétraction et une diminution de la course passive du muscle, d'ou déficit de rotation interne. SHAFFER [98], dans une étude cadavérique et anatomique a étudié l'effet de l'abord chirurgical par discision de l'infra-épineux dans le sens de ses fibres. li a pu démontrer que cet abord n'entraînait pas l'altération neurologique et donnait un jour suffisant sur la face postérieure de l'articulation. En revanche, li n'apporte aucun élément sur sa rétraction fibreuse ou par dégénérescence fibreuse à moyen et long terme. 6-3-1-3 Douleur Avec un seul patient présentant des douleurs de moyenne importance déclenchées par un effort mineur, classées 5/15 pour le score de Constant, la butée postérieure peut être considérée comme une opération peu gênante sur le plan de la douleur à long terme. Le score moyen est de 20 points environ sur 25 par Duplay et de 12/15 pour le Constant. Ces scores sont comparables aux butées antérieures (GAZlELLI [38] ET LEVIGNE [59]). Nous n'avons pas remarqué non plus de réelle différence entre les deux techniques comparées de notre étude. 6-3-1-4 La reprise du sport 76% des patients ont pu reprendre une activité sportive, 5% ont changé de sport. 70% ont conservé leur activité de prédilection. Parmi ceux-ci, 55% n'ont pas baissé de niveau. Globalement nos résultats sont moins bons que ceux obtenus dans la série de KOUVALTCHOUK [56] ou d'ESSADKI [29]. li existe une différence de recul et de population entre notre étude est la leur. KOUVALTCHOUK [56] présente une série dont le recul est de 18 mois. Sur un effectif de 5 patients, 2 présentent une instabilité volontaire et 2 patients sont sportifs. ESSAKI [29] présente une série dont le recul est de 3,3 ans. Tous pratiquaient un sport (6/6). 128 li est difficile d'établir des comparaisons avec d'autres formes de traitement de l'instabilité postérieure, comme en témoigne le tableau ci-dessous, car peu d'entre-elle se sont intéressées à une population spécifique de sportifs. Nombre Technique chirurgicale Reprise du sport Niveau antérieur Butée post + 100% Non Précisé de cas FRONEK [34] 5 capsulorrhaphie ESSADK1[29] 6 Butée post 100% 50% KOUVALTCHOUK 5 Butée acromiale pédiculée 100% 100% HAWKINS [49] 14 capsulorrhaphie 71% Non precisé POLLOCK[82] 25 capsulorrhaphie « la plupart » NP TIBONE [lOI] 20 Bankart postérieur NP 5% 40 capsulorrhaphie avec une NP Compet: 28% agrafe Loisir: 60% Ting TIBONE [103]Bradley CTONANCY 18 Butées postérieures 76% 55% 2002 Analyse des échecs: Trois patients sur 13 sportifs n'ont pas pu reprendre leurs activités dans les suites directes de l'intervention. Deux patients font partie du groupe BI et l'autre du groupe BA. Le principal dénominateur commun entre ces trois patients retrouvé est la perte notable de la rotation interne. En 1996, HAWKINS [49] retrouvait 29 % de patients n'ayant pu reprendre le sport après suture en paletot de l'infraspinatus et de la capsule postérieure sans préciser si son intervention avait agit sur la perte de rotation interne. Existe-t-il un raccourcissement musculaire responsable d'une perte de rotation? Son étude ne permet pas de conclure, 129 d'autant que les résultats du« PUTTI-PATT» inversé dans la littérature ne sont pas défavorables. L'appréhension et l'instabilité résiduelle entrent-elles enjeu dans la baisse du niveau sportif ou l'arrêt du sport? li s'agit très probablement d'un facteur important, mais ni notre étude, ni les séries publiées en apportent la preuve. li s'agit en tout cas d'un facteur difficilement maîtrisable au cas par cas. La butée acromiale pédiculée est-elle plus efficace que la butée iliaque en terme de reprise du sport ? Les chiffres de notre série sont en faveur. La littérature confirme cette impression. Pour ESSADKI [29], sur 6 butées iliaques chez le sportif, trois ont perdu leur niveau initial. Pour KOUVALTCHOUK [56], sur cinq patients, tous ont repris le sport au même niveau. Pour tenter d'expliquer cette différence, plusieurs hypothèses devront être confirmées par des études ultérieures. Premièrement le caractère actif du lambeau du deltoïde surtout lors du mouvement d'antépulsion flexion rotation interne. Deuxièmement, selon KOUVALTCHOUK [56], sa technique ne nécessite pas d'immobilisation post-opératoire ce qui permet de raccourcir le délai de reprise des activités et d'éviter un enraidissement. 6-3-1-5 Délai de reprise des activités li est difficile de comparer cette notion avec les données de la littérature puisqu'elle n'est en général pas précisée dans les différentes séries publiées. Néanmoins nous nous sommes posé la question de savoir quel était le délai moyen de reprise après butée postérieure en général et s'i! était plus faible pour les butées acromiales pédiculées. Dans la série globale, le délai moyen est de 9,7 mois. li est deux fois plus court pour les butées acromiales (6,8 mois) que pourles butées iliaques (13 mois) 130 6-3-1-6 Résultat radiographique Un des principaux buts de cette étude était de déterminer si la butée postérieure est une intervention arthrogène à long terme. En effet, les détracteurs des butées postérieures mettent en avant un risque arthrogène accru en raison du positionnement souvent débordant de cette butée. Notre étude ne retrouve pas d'évolution arthrosique significative à long terme. Nous retrouvons deux cas à 26 ans et 13 ans de recul qui présentent une arthrose de stade 1 non symptomatique et deux autres plus évoluées. Une arthrose de stade ID a été de développement précoce. il s'agit en fait d'une lésion préexistante en préopératoire, que l'on retrouve sur ses clichés réalisés avant l'arthroscopie. La butée n'a fait qu'accentuer cette image. On peut supposer que la butée n'est donc pas directement responsable de cette évolution. L' arthrose de stade IV retrouvée a été attribuée à une erreur technique. Ce même patient fait d'ailleurs parti de l'étude d'HINOJOSA [51] qu'il avait aussi classé comme« erreur technique ». Nous retrouvons donc dans la série 77 % de patients sans arthrose et 88 % sans signe clinique d'arthrose avec un recul moyen de 8 ans. Ces chiffres confirment dans la durée les résultats décrits dans la littérature pour les butées postérieures, et sont similaires à ceux retrouvés pour le traitement chirurgical des instabilités antérieures. ESSADKI [29], FRONEK [34]et KOUVALTCHOUK [56], ne retrouvent pas d'arthrose. LEVIGNE [59], dans le Symposium de la SOFCOT 1999 retrouve 50 % de radiographie inchangée, 30 % de stade I, 12 % stade II, 4 % de stade ID, et 4 % de stade IV. MOLE [72], reprenant les gestes capsulaires antérieurs à plus de 10 ans retrouve, 50 % de radiographies normales, 26 % de stade I, 6 % de stade II, 2 % de stade ID et 9 % de stade IV. il n'a pas été possible avec notre série de déterminer des facteurs prédisposants tels que les lésions anatomiques osseuses préexistantes. 131 Notre étude permet de conforter les résultats déjà décrits et d'apporter une notion de durée puisque notre recul est le plus important. Nous confirmons donc l'analyse d'ESSADKI qui décrit la butée postérieure comme un prolongement articulaire et non un butoir en conflit avec la tête humérale. En revanche, nous ne pouvons apporter aucun élément de réponse sur la supériorité de la butée acromiale dans ce domaine, par rapport à la butée iliaque. 132 133 L'instabilité postérieure est beaucoup plus méconnue que l'instabilité antérieure. Son incidence plus faible et son origine multifactorielle, en fait une pathologie difficile à maîtriser au plan diagnostic et thérapeutique. L'analyse de la littérature a montré que l'efficacité du traitement chirurgical passait par une sélection rigoureuse des patients, d'ou l'intérêt d'établir une classification cohérente et facile d'utilisation. Pour ces raisons, peu d'études ayant pour support une population importante et homogène avec recul important ont été publiées dans la littérature. Notre étude est critiquable dans l'absolue pour plusieurs raisons. Le recul entre les deux techniques est inhomogène et chaque groupe ne comporte que neuf patients ce qui limite la réalisation de corrélations statistiquement significatives. Néanmoins, elle est intéressante car elle regroupe une population de 18 patients opérés selon le même principe chirurgical (butée postérieure) avec un recul important (8 ans). De plus, les comparaisons entre les deux techniques permettent d'avancer certaines hypothèses qui sont, soit confrontées aux données de la littérature soit devront être confirmées par des études ultérieures. 134 • La butée postérieure est une intervention dont la morbidité opératoire n'est pas importante. elle est efficace sur la stabilité, la douleur et la reprise des activités physiques. Ses résultats se maintiennent dans le temps. • La butée acromiale pédiculée contrôle de manière plus satisfaisante la laxité postérieure probablement grâce au rôle actif du lambeau musculaire. En revanche, la laxité inférieure est mal contrôlée par les deux types de butées. L'association d'une capsulorrhaphie de NEER pourrait dans ce cadre s'avérer intéressante. • La restauration des amplitudes articulaires n'est pas systématique. li persiste une limitation de la rotation interne, souvent de faible importance, chez certains patients. • Elle peut être expliquée par l'abord des muscles principaux rotateurs internes, mais doit être confirmée par des études approfondies, par imagerie et EMG. • Aucun élément ne permet de dire que la stabilisation postérieure par butée osseuse est arthrogène à long terme. • La butée iliaque présente des résultats équivalents à la butée acromiale pédiculée en terme de stabilité, douleur et mobilité. En revanche, la technique décrite par KOUV ALTCHOUK semble plus efficace sur le délai et la reprise des activités physiques et sur le confort postopératoire comme en témoigne le résultat des scores objectifs de DUPLAY et CONSTANT. Les résultats radiographiques sont encourageants pour cette technique et demandent à être validés par un recul supérieur. 135 BIBLIOGRAPHIE 136 [1] - AHLGREN, S. A ; HEDLUND, THOMAS; and NISTOR, LARS: Idiopathie Posterior Instability of the shoulder Joint. Results of Operation with Posterior Bone Graft. Acta Orthop. Scandinavica, 49: 600-603, 1978 [2] - ANTONIOU J "DUCKWORTH 0 T HARRYMAN DG. Capsulolabral augmentation for the management of postero inferior instaility of the shoulder. J Bone Joint surg Am.2000 Sep;VOL 82-A ,No 9,1220-1230 [3] - AUGEREAU B., LEYDIER P, APOIL A .Traitement des luxation postérieures invétérées de l'épaule par double abord et butée osseuse retro glénoïdienne. Rev Chir Orthop ,1983; 69 ,(2 suppl) : 289-290. [4] - BEALL .MS Jr, DIEFENBACH .G AND ALLEN. A. Electromyographic biofeedback in the treatment of volontary posterior instability of the shoulder. Am J Sports Med 1987 march april ;15(2) pp 175 -178 [5]- BEIGHTON PH HORAN Fr. Dominant inherence in familial generalized articular hypermobility.J Bone Joint Surg Aml970 ;52-B : 145-147 [6] - BENNETT WF. Visualisation of the anatomy of the rotator interval and bicipital sheath. Arthroscopy 200 IIan ; 17(1) 107-111 [7] - J . BERNAGEAU, D. PATTE. Les luxations postérieures de l'épaule. J Radiol, 1980 AugSep; 61(8-9) 511 à519 [8] -BIGLIANI L. U, MD ,R. G. POLLOCK, MD ,S. l . MACILVEEN, MD, D. P. ENDRIZZI, MD and E. L.FLATOW, MD. Shift of the posterior aspect of the capsule for recurrent posterior glenohumeral instability. J Bone Joint Surg Am .1995, July, vol 77-A , No 7 ,pp 1011 - 1019. [9] -BLA8IER R . B ., MD, L. J.SOSLOWSKI, PH 0 ,0 . M.MALICKY ,MS and M. L PALMER, MS. Posterior glenohumeral subluxation : Active and passive stabilisation in a biomechanical model .J Bone Joint Surg Am. March 1997, vol 79- A, No 3 .pp 433 à 439. [10]- BONNEL F. L'épaule: articulation à recentrage rotatoire tridimensionnel. L'épaule douloureuse chirurgicale. Cahiers d'enseignement de la SOFCOT N°33. Paris. Expansion Scientifique Française. 1998,1-12. [11]- BOUCHET A, CUILLERET J. Anatomie topographique, descriptive et fonctionnelle. Tome 3. Le membre supérieur, le membre inférieur. Editions SIMEP. [12] -BOYD H . B ., MD ,T.D. SISK, MD. Recurrent Posterior dislocation of the shoulder . J Bone Joint Surg Am. June 1972, vol 54 - A, No 4, pp 779 à 786. 137 [13] - BOYER T, H DORFMANN, P. FRANCOY. Place de l'arthroscopie dans l'instabilité de l'épaule. 16 ièmes journées de chirurgie orthopediques et traumatologiques de l'hopital BICHAT [14] - BREWER BJ WUBBEN RC CARRERA GF. Excessiv retro version of the glenoid cavity. A cause of non traumatic posterior instability of the shoulder. J Bone Joint Surg Aml986 ; 68-A :724731 [15] -BURKHEAD W. Z ., jr, C. A ROCKWOOD, MD. Treatment of instability of the shoulder with an exercise program. J Bone Joint Surg Am 1992 .July , vol 74- A ,No 6 , pp 890-896 . [16] - CHAUDHURI GK, SENGUPTA A et SAHA AK. Rotation osteotomy of the shaft of the humerus for recurrent dislocation of the shoulder : anterior and posterior. Acta Orthop Scand 1974 ;45 : 193-198. [17] - COFIELD RH, NESSLER JP, WEINSTABL R. Diagnosis of shoulder instability by examination under anesthesia. Clin Orthop. 1993 Jun;(291):45-53 [18] - COLE BJ, RODEO SA, O'BRIEN SJ, ALTCHEK D, LEE D, DICARLO EF, POTTER H. The anatomy and histology of the rotator interval capsule of the shoulder. Clin Orthop 2001 Sep:(390); 12937. [19]- CONSTANT CR MURLEY AHG. A clinical method for fonctionnal assesment of the shoulder. Clin Orthop Rel Res ;1987 ;214 :160-164. [20] - COOPER DE, ARNOSCKY SP, O'BRIEN SJ, WARREN RF, DI CARLO E, ALLEN AA. Anatomy, histology and vascularity of the glenoïd labrum. An anatomical Study. J Bone Joint Surg Am 1992 Jan;74(l):46-52 [21] -COPLAND S. Posterior shoulder stabilisation. In Operative Shoulder Surgery. Chapter 9 pp 119-129 [22] - COUDANE H, GERBER C. Discussion-documentaire. Les résultats à long terme des capsulorraphies et des butées à ciel ouvert. Rev Chir Orthop 2000; 86 (suppl 1) : 121-122. [23]- CYPRIEN JM, VASEY HM, BURDEY A, BONVIN JC, KRITSIKIS N and VUAGNAT P. Humeral retrotorsion and glenohumeral relationship in the normal shoulder and in recurrent anterior dislocations ( scapulometry). Clin Orthop 1983 ; 175 : 8-17. [24] -.DEJOUR D, Ch .LEVIGNE. Les instabilités postérieures de l'épaule non opérées. Journées lyonnaises de l'épaule. ALRM 1993, pp 521-52 138 [25] - A. F. DEPALMA. Operative management of posterior instability in THE SURGERY OF THE SHOULDER edited by Antony F. De Palma. Third édition. [26] - DETRISAC AND JOHNSON. Pathological findings in posterior subluxation or dislocation. IN Arthroscopie Shoulder Anatomy. Pathologie and surgical implications.p 68 [27] - J. DUBûUSSET. Luxations postérieures de l'épaule .Rev Chir Orthop, 196753(1), pp 65 à 85. [28] - ESCH JC AND CHAMP .L. BAKER. Posterior instability. In Arthroscopie surgery :The Shoulder and The Elbow edited by Terry L . Whipple. 1993 [29]- ESSADKI B, C.DUMONTIER, A. SAUTET,A. APOIL .Instabilité postérieure de l'épaule chez le sportif traité par butée iliaque A propos de 6 observations .Rev Chir orthop 2000,86,765-772 [30] -ENGLISH, EDWARD and MAC NAB , IAN . Recurrent posterior dislocation of the shoulder. Can J. Surg 1974.,17 :147-151 [31] - FICK R. Handbuch der anatomy und mechanik und gelenke unter berücksishtigung der bewigenden muskeln. Vol III spezielle gelensk und muskelmechanik pp 205-283. Jena J Fisher 1911 [32] - FIELD LD, WAREN RF, O'BRIEN SJ, ALTCHEK DW, WIKIEVITCH TL. Isolated closure ofrotator interval defects for soulder instability. Amj sports med 1995 ; 23 ;557-563 [33] - A. FRIED, MD. Habituai posterior dislocation of the shoulder joint. A report of 5 cases. Acta Orthop Scand; 1949, 18 :329-345. [34] - J . FRûNEK, MD , R . F . WARREN, MD and M . BOWEN. Posterior subluxation of the glenohumeraljoint. J Bone Joint Surg Am 1989, february, vol 71-a, No 2, pp 205 -215. [35] - B . FRûT , 0 . FOLINAIS . Place de l'arthroscanner dans l'exploration radiologique des instabilités de l'épaule .16 ièmes journées de chirurgie orthopediques et traumatologiques de l'hopital BICHAT [36] -FUCHS B .,MD , B . JOST , MD and C . GERBER. Posterior-inferior capsular shift for the treatment of recurrent , volontary posterior subluxation of the shoulder . J Bone Joint Surg Am 2000 . January, vol 82-A , No 1 , pp 16 - 25 . 139 [37] -FUKUDA H.. Instabilité habituelle postérieure de l'épaule chez l'athlète .Cahier d'enseignement de la SOFCOT No 49. Paris, Expansion Scientifique Française, 1994; n049: 89-98 [38] - GAZIELLY D. Résultats des butées coracoïdiennes réalisées en 1995 : à propos de 89 cas. Rev Chir Orthop. 2000 ; 86 (Suppl 1 ) : 103- 106 [39]- GOSENS T VAN BIESEN FC VERHAAR JA. The bone block procedure in recurrent posterior shoulder instability. Acta Orthop Belg 2001 ; apr ; 67 (2) : 116-120. [40] -GOSSET J. Luxations récidivantes postérieures de l'épaule. Technique de butée osseuse scapulaire postérieure.A propos de 4 cas personnels ..Ann .Chir. 1976,30,(8) , 569-572 [41] -GERBER C. L'instabilité postérieure de l'épaule. Cahiers d'enseignement de la SOFCOT n040. Paris: Expansion Scientifique Française, 1991 : 223-246 [42] -GERBER C. L'examen clinique de l'épaule instable .16 ièmes journées de chirurgie orthopédiques et traumatologiques de l'hopital BICHAT. Chapitre 18 [43] -GERBER C. Les instabilités de l'épaule. Cahiers d'enseignement de la SOFCOT W33. Paris. Expansion Scientifique Française. P 51-58 [44]- GERBER C GANZ R VlNH TS. Glenoplasty for recurrent posterior shoulder instability, an anatomical reaprasial. Clin Orthop 1987 ;216 : 70-79 [45] - GRAICHEN H., P.KOYDL,L. ZICHNER. Effectiveness of glenoid osteotomy in atraumatic posterior instability of the shoulder associated with excessive retroversion and flatness of the glenoid. Int Orthop (SICOT) 1999,23 :95-99 [46] - HABERMEYER P, SCHULLER U, WIEDEMANN E. The intraarticular pressure of the shoulder :an experimental study on the role of the glenoid labrum in stabilizating the joint. Arthroscopy 1992 ; 8 : 166-172. [47] -HARRYMAN,D , T ; SIDLES,J ,A ; HARRIS ,S ,L and MATS EN ,F ,A .The role of the rotator interval capsule in passive motion and stabilityof the shoulder. J Bone Joint Surg Am 1992 Jan;74A :53-66. [48] -HAWKINS R J , MD.G KOPPERT, MD AND G JOHNS TON ,MD .Recurrent posterior instability (subluxation) of the shoulder . J Bone Joint Surg Am.1984 Feb, Vol 66-A, No2, 169-1 [49]- HAWKINS R. J ., MD and D . H. JANDA, MD . Posterior instability of the glenohumeral joint. A technique of repair. Am J Sports Med. 1996, vol 24 , No 3. 140 [50] -HERNANDEZ A ., MD, and D. DREZ, MD. Operative treatment of posterior shoulder dislocations by posterior glenoidoplasty, capsulorraphy, and infraspinatus advencement . Am J Sports Med. 1986, vol 14 ,No 3, pp 187 -191 [51]- HINOJOSA JF, FERY A, SCHMITT D, SOMMELET 1. Recurrent posterior instabiity of the shoulder. Int Surg 1989; 74: 257-260. [52]- HOWEL S.M., GALlNAT B.1., The glenoid-labral socket: a constrained articular surface. Clin Orthop 1989, 243, 122-125. [53]- HURLEY JA,MD,THOMAS E ANDERSON,MD,Wll..LIAM DEAR,LPT,JACK T ANDRlSH, MD ,JOHN A BERGFELD, AND GARRON G WElKER, MD. Posterior shoulder instability .Surgical versus conservative results with evaluation of glenoid version. Am J Sports Med 1992,Vol 20,NoA,396-400. [54]- JONES V, ROYAL NAVY SURGEON COMMANDER. Recurrent posterior dislocation of the shoulder. Report of a case treated by posterior bone block J Bone Joint Surg Am. 1958, may, vo140-B ,No 2, pp 203 -207. [55]- KELLY 1. L' «épaule lâche », Maîtrise Orthopédique W 112 Mars 2002 [56]-KOUVALCHOUK JF., X. COUDERT, L. WATlN, AUGOUARD, R . DA SILVA ROSA, A . PASZKOWSKI. Le traitement des instabilités postérieures de l'épaule par butée acromiale pédiculée à un lambeau deltoïdien. Rev Chir orthop 1993,79,661-665. [57] - KROMBERG M., BOSTROM LA., SODERLUND V. Retroversion of the huméral head in the normal shoulder and its relationship to the normal range of motion. Clin Orthop 1990, 253,113-6. [58] - LEVIGNE CH .. ,D DEJOUR, P. MANGIONE. Les instabilités postérieures de l'épaule. Journées lyonnaises de l'épaule 1993, pp 509 -520 [59]- LEVIGNE CH. Résultats à long terme des butées antérieures coracoïdiennes. A propos de 52 cas au recul homogène de 12 ans. Rev Chir orthop 2000 ; 86 ; ( Suppl 1 ) 114-121. [60]- LIPPITT S, MATSEN F. Mechanisms of glenohumeraljoint stability. Clin Orthop 1993 ; 291 : 20-28. [61] -MAC FARLAND EG., MD ,G. CAMPBELL, and J. MAC DOWEL, RN. Posterior shoulder laxity in asymptomatic athletes. Am J Sports Med.1996, vol 24, No 4, pp 468- 470. [62] -.MAC INTYRE L.F, MD, R.B.CASP ARl, MD PH.SAVOIE ID , MD .The arthroscopie treatment of posterior shoulder instability : two year results of a multiple suture technique. Arthroscopy:, vol 13 ,No 4 (august), 1997 :pp 426-432. 141 [63] -MAC LAUGHLIN H . L., MD.Posterior dislocation of the shoulder. J Bone Joint Surg Am; 34-A : 584-590, July 1952. [64] -.MAC LAUGHLIN H . L, MD. Follow -up notes on articles previously published in the journal. Posterior dislocation of the shoulder. J Bone Joint Surg Am. 1962(october), vol 44-A ,No 7. [65]- MAC PHERSON, FRIEDMAN R, AN Y, CHOSEKI R, DOOLEY R. Anthropometrie study of normal glenohumeral relationships. J Shoulder Elbow Surg 1997. ; 6: 105-112 [66] -MAHAFFEY B .L., MD, PATRICK. A. SMITH, MD. Shoulder instability in young athletes. Am Fam Phys may 15 , 1999.pp 1 à [67] - M. MANSAT. Les instabilités de l'épaule: bilan et classification. Cahiers d'enseignement de la SOFCOT N°49. Paris. Expansion Scientifique Française 1994 ,pp 26 à 29 [68] - M . MANSAT. Luxations postérieures récidivantes. chapitre 24 des 16 ièmes journées de chirurgie orthopédique et traumatologiques de l'hôpital BICHAT. [69] - MATSEN III, MD ,S .C THOMAS, MD , C . A. ROCKWOOD . Glenohumeral instability in THE SHOULDER second édition volume 2, chapter 14 ,pp 611 627 . [70]- MAY , HANS. Nicola operation for posterior sub acromial dislocation of the humerus. J Bone Joint Surg Am 1943 Jan. 25: 78-84. [71] - MOLE 0 ET G WALCH. Traitement chirurgical des instabilités de l'épaule. Articulation gléno humérale. Editions techniques. Encycl. Med. Chir. (Paris, France). Techniques chirurgicalesOrthopedie traumatologie. [72]- MOLE D, VILLANUEVA E, COUDANE H, DE GASPERI M. Résultats à plus de 10 ans des gestes capsulaires à ciel ouvert. Rev Chir Orthop 2000 ; 86 ( Suppl 1 ) :111-114 [73] - MOWERY ,MD, SR. GARFIN, RE. BOOTH AND R H ROTHMAN. Recurrent posterior dislocation of the shoulder: treatment using a bone block . J Bone Joint Surg Am. 1985 June, Vol.67A, No.5, 777-781. [74] -. NEER CS, II ,MD, and C. R. FOSTER. Inferior capsular shift for involuntary inferior and multidirectionnal instability of the shoulder . A preliminary report. J Bone Joint Surg Am 1980; Sep vol 62-A ,No 6 pp 897- 908. [75]- NICOLA, TOUFICK. Recurrent anterior dislocation of the shoulder. A new operation. J Bone and Joint Surg 1929, Jan; 11, 128-132. 142 [76] -J , S . NOBLE AND WILLIAM. MORIN. Surgery for posterior instability. IN Shoulder Injury in the Athletes edited by R J HAWKINS and G W MISAMORE. 1996 Chapter 15 pp 173- 187. [77] - NOBUHARA . K AND IKEDA. H . Rotator intervallesions. Clinic. Orthop., 223 ; 44-50, 1987. [78]- O'BRIEN SJ, NEVES MC, ARNOCZKI SP, ROSBRUCK SR, DICARLO SF, WARREN RF. The anatomy and histology of the glenohumeralligament complex of the shoulder. Am J Sport Med 1990 ;18 :449-456. [79] - O'BRIEN SJ, ARNOCZKl SP, WARREN R, ROSBRUCH S. Developmental anatomy of the shoulder and anatomy of the the glenohuméral joint. In : The shoulder 1990 : WB SAUNDERS. Philadelphia. (Rockwood CA Jr) [80] - OVESEN , J and NIELSEN. Posterior instability of the shoulder . A cadaver study . Acta orthopaedica scandinavica .57 : 436 --439 , 1986. [81]- PAGNANI MJ, WARREN RF. Stabilizers of the glenohuméraljoint. J Shoulder Elbow Surg 1994; 3: 173-190. [82] - R G POLLOCK, MD AND LOurS U. BIGLIANI , MD .Recurrent posterior shoulder instability Diagnosis and treatment.Clin Orthop 1993 ,No29 1,p 85-96 [83] - R G POLLOCK, MD . Posterior instability. American Academy of orthopaedic Surgeons MONOGRAPH SERIES Edited by LOurS U BIGLIANI pp 69-78 [84] - R G POLLOCK, MD and EV AN L FLATOW . Classification and evaluation in THE INSTABLE SHOUWER. Monograph series of the AAOS edited by L U BIGLIANI ,pp 25 à 35 [85]- RANDELLI M GAMBRIOLI PL. Glenohumeral osteometry by computed tomography in normal and uns table shoulders. Clin Orthop 1986 ; 208 :151-156 [86] - H .L .ROCHER . Butée glenoidienne postérieure par greffon costal dans une subluxation habituelle de l'épaule due à une paralysie obstetricale. Paris chirurgical 1931, No 2, 33, pp 33 --43. [87] - ROCKWOOD . Posterior recurent dislocations in THE SHOULDER second edition, pp 539à 54 [88] -RONGIERES M. Histoire de l'instabilité de l'épaule. Cahiers d'enseignement de la SOFCOT No 49. Paris. Expansion Scientifique Française 1994 :1 à 6 [89] - ROWE CR, PIERCE.D S, CLARK .JG. Volontary dislcation of the shoulder . J Bone Joint Surg Am 1973,55A, pp 445-460 143 [90]- ROWE CR. Dislocations of the shoulder. In : Rowe CR ed. The Shoulder. Edimburgh: Churchil livingstone, 1988. [91] - SARA AK. Dynamic stability of the glenohumeral joint. Acta orthop scand 1971 ;42: 491505 [92] - J . SALLERIN . Les luxations postérieures de l'épaule. Cours de chirurgie de l'épaule. III emes Journées de chirurgie orthopediques et traumatologiques du CHU Toulouse Purpan. 18, 19, et 20 MAI 1989. [93]- SAMILSON RL PRIETO V. Dislocation arthropathy of the shoulder. J Bane Joint Surg Am 1983 ;65-A ;4 : 456-460 [94]- SCHWARTZ.RE, O'BRIEN. SJ, WARREN RF AND TORZILLI. P .A. Capsular restraints to anterior-posterior motion of the shoulder. Orthop Trans, 12 ; 727 , 1988. [95] - SCOTT, D , J ,jr .Treatment of recurrent posterior dislocation of the shoulder by glenoplasty .Report of three cases. J Bone Joint Surg Am 1967 Apr 49-A, 471 --476 [96] -SEVERIN E. Anterior and posterior dislocation of the shoulder. The Putti-Platt Operation. Meeting of the scandinavian orthopaedic association, Oslo, June ,14 , 1952 [97] - SIRVEAUX. F, D .MOLE. , G .WALCH. Instabilités et luxations glénohumérales. Encycl Med Chir, Appareil locomoteur, 14-037-A-IO, 2002, 20p. [98] - SHAFFER B. S, MD, J. CONWAY, MD, F. W JOBE, MD, R. S. KVITNE and J .TIBONE, MD Infraspinatus muscle -splinting incision in posterior shoulder surgery. An anatomie and Electromyographic study. Am J Sports Med 1994 , vol 22 ,No l , pp 113 -119. [99]- SOSLOWSKY L, FLATOW E, BIGLIANI L, MOW V. Articular geometry of of the glenohumeraljoint. Clin Orthop 1992; 285: 181-190. [100] -SURIN.V, MD, S. BLADER, MD, G. MARKHEDE, MD and K. SUNDHOLM, MD. Rotational osteotomy of the humerus for posterior instability of the shoulder . J Bone Joint Surg Am 1990, Feb, vol 72-A, No 2, pp 181-186. [lOI] -TmONE JE, MD AND ARTHUR TING .Capsularrhaphy with a staple for recurrent podterior subluxation of the shoulder . J Bane Joint Surg Am. 1990 Aug, Vol 72-A, No .7,999-1002 144 [102]- TIBONE JE, PRIETTO C, JOBE FW, KERLAN RW, CARTER VS, SHIELDS LC Jr, LOMBARDO SL, ROYER COLLINS H and YOCUM LA. Staple capsulorrhaphy for recurent posterior shoulder dislocation. Am J Sports Med; 9 Vol 3 : 135-139. [103]-TffiONE JE, MD, J. P BRADLEY, MD. The treatment of posterior subluxation in athlètes. Clin Orthopl993, No 291 ,pp 124 - 137 . [104]- TICKERJB, BIGLlANILU, SOSLOWSKIU, PAWLUKRJ, FLATOWEL, MOWVC. Inferior glenohumeralligament: geometrie and strain-rate properties. J Shoulder Elbow Surg. 1996 Jul-Aug; 5(4): 269-79. [105] -TURKEL SJ, PANIO MW, MARSHAL JL, GIRGIS FG. Stabilizing mechanisms preventing anterior dislocations of the glenohumeral joint. J Bone Joint Surg Am 1981 ; 63 : 1208-1217. [106]-VANDENBUSSHE E, B. AUGEREAU. Les instabilités postérieures de l'épaule .Cahiers d'enseignement de la SOFCOT No 49. Paris. Expansion scientifique française 1994 pp 75 - 87 [107]- W ALCH G BOILEAU P. Morphostatic study of the humerai proximal analysis. Communication W 37. 5è congrès de la SECEC. WURZBERG 7 juin 1991. [108] -WALLACE A.. Recurent instability of the shoulder and its management IN THE PRACTICE OF SHOULDER SURGERY edited by Ian G Kelly. p 163 à 179. [109] -WARNER JON. J.P, MD, EV AN L. FLATOW,MD. Anatomy and biomechanics in THE INSTABLE SHOULDER , Monograph series of the AAOS edited by L.U BIGLlANI. [110] - WEBER BG, SIMPSN A, HAERDEGER F. Rotational ostéotomy for recurent anterior dislocation of the shoulder associated with large Hill-Sachs lesion. J Bone Joint Surg Am 1984, 66-A, 1443 [111]-WEISHAUPT O., M. ZANETTI, R.N .NYFFELER, Ch. GERBER, J. HODLER. Posterior glenoid rim deficiency in recurrent (atraumatic) posterior shoulder instability. Skeletal Radiol (2000) 29 :204 -210 [112] -WILKINSON J .A AND W. G .THOMAS. Glenoid osteotomy for recurrent posterior dislocation of the shoulder. J Bone Joint Surg Am.1985 VOL 67-A, ,pp496 [113] -WIRTH M . A., MD, D.G. SELTZER and C. A . ROCKWOOD ,jr. , MD. Recurrent posterior gleno humerai dislocation associated with increased retroversion of the glenoid . a case report. Clin Orthop 1994, Nbr 308, pp 98 - 101. 145 [114]-WIRTH M .A ., MD ,G.I. GROH ,MD and C . A. ROCKWOOD .jr , MD. Capslurraphy through an anterior approach for the treatment of atraumatic posterior glenohuméral instability with multidirectionnallaxity of the shoulder. J Bone Joint Surg Am 1998, nov, vol 80-A, No II, pp 1570 à 1578. [115] -WIRTH M .A ., MD ,K. P . BUTTERS, MD and CA. ROCKWOOD, jr, MD. The posterior deltoid -spinting approach to the shoulder. Clin Orthop. 1993, No 296, pp 92 -98. [116] -WIRTH M .A ., MD F .R . LYONS, MB and C . A . ROCKWOOD ,jr ,MD. Hypoplasia of the glenoid . a rewiew of sixteen patients. J Bone Joint Surg Am 1993 aug, vol 75-A, No 8 , , pp 1175-1184. [117]-.WOLF E.M ,MD and C .L .EAKIN ,MD .Arthroscopic capsular plication for posterior shoulder instability. Arthroscopy : the journal of arthroscopie and related surgery . vol 14 .No 2 ( march), 1998: pp 153-163 . THESES CONSULTEES: [118]- Luxations et subluxations postérieures de l'épaule. J SALLERIN. 89-TOU 3-1125 [119]- Luxation récidivantes postérieures de l'épaule. P CHAMBAT. 1974-UER GRANGE BLANCHE -W383 [120]- Le syndrome d'instabilité postérieure de l'épaule. Ch FRAYSSINET. 1986- UER LYON-SUD [121]- La luxation gleno-humérale aïgue post-traumatique chez l'adulte de moins de 35 ans: Bilan lesionnel arthroscopique lors du premier épisode. Résultats préliminaires - à propos de 31 cas. P. QUIEVREUX. UNIVERSITE HENRI POINCARE NANCY 1 1995 146 DOCUMENTS AN-NEXES 147 WICHE DE REVISIONf ETAT CIVIL : Nom: Prénom: Date de naissance: Côté concerné: Droit 0 Gauche 0 Non 0 Côté dominant: Oui 0 Activité professionnelle au moment de l'opération: Sédentaire 0 Manuelle 0 Non 0 Sports pratiqués: Oui 0 Type de sports : A risques 0 Sans risques 0 Compétition 0 Niveau sportif: Loisir 0 HISTOIRE DE LA MALADIE Date du début des signes: Délai avant l'opération: Notion d'accident du travail: Oui 0 Non 0 ANTECEDENTS ET SIGNES CLINIQUES Traumatisme: Oui 0 Non 0 Luxation vraie postérieure: Oui, documentée 0 Non 0 Recidivante 0 Instabilité controlatérale: Oui 0 Non 0 Hyperlaxité muItidirectionnelle : Oui 0 Non 0 Douleur comme principal symptôme: Oui 0 Non 0 Reproductibilité: Oui 0 Non 0 Caractère intentionnel: Oui 0 Non 0 TYPE D'INSTABILITE POSTERIEURE Luxations post récidivantes Sub-Iuxations récidivantes postérieures non reproductibles Sub-Iuxations postérieures reproductibles Sub-Iuxations postérieures intentionnelles Instabilité postérieure fruste BILAN PARACLINIQUE PRE·OPERATOIRE Radiographies simples: Normales 0 Anormales 0 Arthroscanner : Oui 0 Non 0 Intérêt diagnostique: Oui 0 Non 0 Corrélations avec lésions per-op : IRM: Oui 0 NonO Intérêt diagnostique Lésions retrouvées: Arthroscopie: Oui 0 Non 0 Intérêt diagnostique: 148 INTERVENTION Type d'intervention: BUTEE ILIAQUE 0 BUTEE ACROMIALE PEDICULEE 0 Date d'intervention: Age au moment de l'intervention: Traitement fonctionnel préopératoire: Oui 0 Non 0 NSP 0 Recul: Données du Compte-Rendu opératoire Type d'abord capsulaire postérieur: Section verticale de l'infra-épineux :0 Passage entre infra-épineux et PR :0 Discision des fibres de l'infra-épineux :0 Détails sur la butée: Aucun détail :0 Débordante :0 Affieurante :0 Intra-capsulaire :0 Extra-capsulaire :0 Gestes capsulaires associés: Immobilisation post-opératoire: RESULTATS RESULTATS OBJECTIFS Complications: Amplitudes articulaires: EAP ELP REl REZ Ril RiZ Deficit de mobilité: Instabilité ressentie lors de l'examen clinique Appréhension ressentie Laxité résiduelle: Tiroir postérieur Sulcus sign SCORES FONCTIONNELS: DUPLAY Sports Stabilité Douleurs mobilité 149 CONSTANT Douleurs Activité quotidienne Mobilité active Force RESULTATS SUBJECTIFS GUERRI Cl TRES AMELIORE Cl AMELIORE Cl INCHANGE Cl AGRAVECl ASPECT RADIOGRAPillQUE A LA REVISION Aspect de la butée Arthrose: critères de SAMILSON 150 vu NANCY, Le Président de Thèse NANCY, le 30 août 2002 Le Doyen de la Faculté de Médecine Professeur D. MOLE Professeur J. ROLAND AUTORISE À SOUTENIR ET À IMPRIMER LA THÈSE NANCY, le 9 septembre 2002 LE PRÉSIDENT DE L'UNIVERSITÉ DE NANCY 1 Professeur C. BURLET ·; . RESUMEDE LA TIffiSE L'instabilité postérieure chronique et récidivante de l'épaule pose des problèmes spécifiques en terme de physiopathologie, d'expression clinique, de prise en charge et d'évolution, différente de l'instabilité antérieure dont il n'est pas possible de transposer les connaissances. Dans son travail, l'auteur décrit les facteurs anatomiques qui entrent enjeu dans la stabilité postérieure de l'épaule, classifie les différents types d'instabilités postérieures, rappelle les différents moyens pour en établir le diagnostic. TI présente les différentes méthodes thérapeutiques disponibles et rapporte les résultats d'une série rétrospective de III cas opérés par butée osseuse. La comparaison au sein de cette série de deux types de butée différentes et, avec les autres possibilités thérapeutiques, permet de faire le point sur l'évolution à longue échéance de ce type de chirurgie en terme de stabilité, douleur, reprise des activités sportives et d'arthrose. TITRE EN ANGLAIS SURGICAL TREATMENl1 OF POSTERIOR RECURENT SHOULDER lNSTABlLlTY USlNG A BONI!: BLOCK TIffiSE DE MEDECINE SPECIALISEE - ANNEE2003 MOTS CLEFS EPAULE - INSTABILITE POSTERIEURE - INTITULEET ADRESSE DE L'U.F.R. : Faculté de Médecine de Nancy 9, avenue de la Forêt de Haye 54505 VANDOEUVRE LES NANCY Cedex BUTEE OSSEUSE