Bases moléculaires de la réponse immunitaire cellulaire contre les

Basesmoléculairesdelaréponseimmunitaire
cellulairecontrelestumeurs
AngelaOrcurto
Cheffedeclinique,Serviced’Oncologiemédicale,Départementd’Oncologie,CHUV,
Lausanne,Suisse
angela.orcurto@chuv.ch
Motsclés:cellulesdentritiques,LymphocytesT,antiCLTA4,anti
PD1,antiPDL1
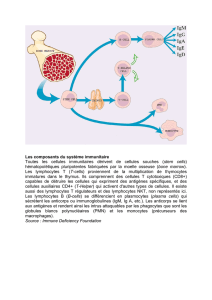
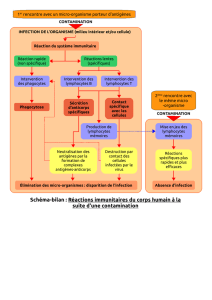
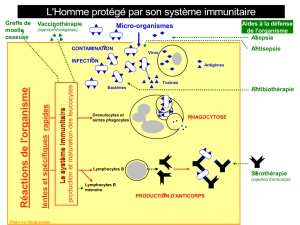
Lesystèmeimmunitaireestlemécanismededéfensenatureldel’organisme,
principalementcontrel’infection.Onsaitdepuisuncertaintempsdéjàquelesystème
immunitairejoueunrôleprimordialdanslagestiondesmaladiescancéreuses,
favorisantladestructiondetumeurssolides.
LesprincipalescelluleseffectricesdecetteactionsontleslymphocytesTCD8+,également
appelésleslymphocytescytotoxiques,quidétruisentdescellulestumorales.Lemécanismede
reconnaissancedescellulesciblesestmédiéparunrécepteurspécifiquequisetrouveàla
surfacedeslymphocytesT,appelélecellreceptor(TCR).LeTCRreconnaitdespeptides
antigéniquesprésentésparlescellulesprésentatricesd’antigènes(CPA)àtraversles
moléculesducomplexemajeurd’histocomptabilité(CMH,appeléégalementHLAchez
l’humain).LeslymphocytesCD8+interagissentaveclesCMHdeclasseI,etlorsqu’und’eux
reconnaitunpeptideantigénique,ilestactivéetprocèdeàladestructiondelacellule
tumorale.
Desnombreuxpeptidestumorauxsontidentifiésàcejour.Nouspouvonslesdiviserendeux
grandsgroupes:
lesantigènesspécifiquesdelatumeur,quisontdesmoléculesexpriméesexclusivementpar
lescellulescancéreusesetquidéclenchentuneréactiontrèsspécifique;
lesantigènesassociésàlatumeur,regroupantdesmoléculesretrouvéesnonseulement
danslescellulestumoralesmaiségalementdanslescellulessaines;cesantigènessontpar
conséquentmoinsspécifiques[1].
Lecancerpulmonairenonàpetitescellulesetlemélanomesontdeuxtumeurssolidesparmi
lesplusfréquentes;ellesprésententunfortcaractèreimmunogéniqueexpliquéparlenombre
importantdemutationsqu’elleportent,donnantnaissanceàdesvariantsprotéiquesqu’on
appellesouventdes«néoantigènes»,c’estàdiredesantigènespropresàunetumeurqui
surviennentsuiteàunemutation[2].
Lecycleimmunitairedanslecancersedérouleenplusieursétapes.[3]
Lapremièreestdéterminéeparlelargagedepeptidesantigéniquesparlescellules
tumorales.Cesantigènessontensuitecapturésettraitésparlescellulesdendritiques(CD).La
celluledendritiqueprésenteensuitecespeptidesauxlymphocytesT,àtraverslesCMHde
classeI(interactionaveclesCD8+)etdeclasseII(interactionaveclesCD4+).Ils’ensuitune
phased’initiation(priming)etd’activationdescellulesimmunitaires,quiconcernedes
lymphocytesTeffecteurs(CD4+etCD8+),maiségalementdeslymphocytesTrégulateurs.
Cesderniersvontjouerunrôleclédanslarégulationdecetteactivationimmune.Les
lymphocytesTactivésvontmigrerverslatumeuretvontreconnaîtrelescellulestumoralesvia
leTCR.UneproliférationsuffisantedelymphocytesTpermettradedétruirelescellules
tumorales.
Mécanismesd'action
Copyright © 2017 John Libbey Eurotext. Téléchargé par un robot venant de 88.99.165.207 le 24/05/2017.

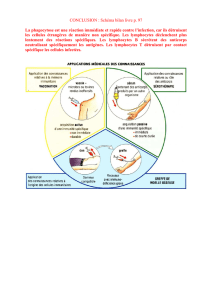
CTLA4(CytotoxicTlymphocyteantigen4)
Lorsquelacelluledendritique(CD)présentelespeptidesauxlymphocytesT,unecascadede
signauxdeproliférationsedéclenche.L’engagementduTCRaveclaCMHdeclasseI(phase
dereconnaissance)provoquel’expressiond’unemoléculeB7parlacelluledendritiqueCDqui
stimuleleslymphocytesTgrâceàsoninteractionaveclerécepteurCD28,présentàla
surfacedeceslymphocytes(phased’activation),provoquantunfeedbackpositifquistimulela
proliférationlymphocytaire.LerécepteurCTLA4(expriméégalementauniveaudescellules
T),quantàlui,régulenégativementleslymphocytesTaumomentdecettephased’activation.
C’estégalementunrécepteurdesmoléculesB7,etcommeilapourcesmoléculesuneaffinité
plusfortequecelleduCD28,ilenrésulteunediminutiondel’activationlymphocytaireparla
celluledendritique.Cessystèmesdecommunicationentrecellulesdendritiqueset
lymphocytesT,quimodulentl’activationlymphocytaire,sontappeléslescheckpoints
immunologiques.
UnanticorpsantiCTLA4,l’ipilimumab(Yervoy®),peutêtreutilisécommeinhibiteurdu
checkpointderégulationnégativegouvernéparCTLA4enempêchantcetteinteraction.Les
différentesétapesetl’effetdel’ipilimumabsontreprésentésdanslafigure1.
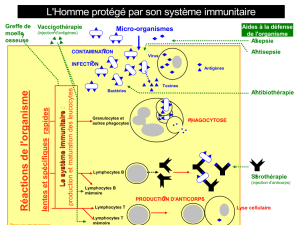
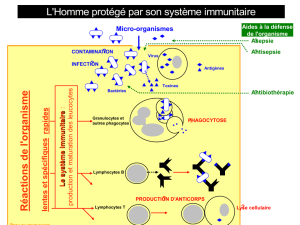
PD1etPDL1(Programmeddeath1etsonligand)
LePD1estunautrerécepteurinhibiteurdescellulesTquiestexpriméplustarddanslecycle
immunitaireetquireprésenteunautrecheckpointimmunitaire.Ilreconnaîtdeuxligands,le
PDL1(leprincipal)etlePDL2,tousdeuxretrouvésdanslescellulesprésentatrices
d’antigènesetdanslescellulestumorales.L’interactionentrePD1etPDL1joueunrôle
importantdanslarégulationdelaphaseeffectricedelaréponsedescellulesTdanslestissus
périphériques,enraisondel’expressiondesligandsPDL1etPDL2auniveaudescellules
tumorales.L’interactionentrePD1etPDL1inhibeégalementl’activationdeslymphocytes.Le
nivolumabetlepembrolizumabsontdeuxexemplesd’inhibiteursducheckpointPD1etle
durvalumabetleatezolizumab,médicamentsencoreexpérimentaux,sontdesexemples
d'inhibiteursduPDL1.L’interactionentrelacelluletumoraleetleslymphocytesest
représentéedanslafigure2.
Lesthérapiesvisantàleverdesrégulationsimmunesinhibitrices,tantdanslaphasede
priming(antiCTLA4)quedanslaphaseeffectrice(antiPD1ouantiPDL1)del’immunité
acquise,sontactuellementlestraitementsleplusefficacesdanslemélanomemétastatique
[4].LesantiPD1sontàcejourapprouvésendeuxièmelignedanslecancerpulmonaire
métastatiquenonàpetitescellules[5].DenombreuxessaiscliniquesdephaseIIIsonten
coursdansd’autrespathologiestumorales,comme(listenonlimitative)lecancerrénal,le
cancerdelavessie,lecancerdesvoiesaérodigestivessupérieures.
Lesdifférentesstratégiesd’immunothérapieantitumoraleapportentdéjàetvontcertainement
encoreplusapporterdeschangementsdrastiquesdanslapriseenchargedescancers.
Liensd’intérêts:L’auteurdéclarenepasavoirdeliend’intérêtenrapportaveccetarticle.
Copyright © 2017 John Libbey Eurotext. Téléchargé par un robot venant de 88.99.165.207 le 24/05/2017.

Références
[1]FinnOJ.Cancerimmunology.NEnglJMed.2008;358:270415.
[2]SchumacherTN,SchreiberRD.Neoantigensincancerimmunotherapy.Science.
2015;348:6974.
[3]ChenDS,MellmanI.Oncologymeetsimmunology:thecancerimmunitycycle.Immunity.
2013;39:110.
[4]PostowMA,ChesneyJ,PavlickAC,etal.Nivolumabandipilimumabversusipilimumabin
untreatedmelanoma.NEnglJMed.2015;372:200617.
[5]BorghaeiH,PazAresL,HornL,etal.Nivolumabversusdocetaxelinadvanced
nonsquamousnonsmallcelllungcancer.NEnglJMed.2015;373:162739.
Copyright © 2017 John Libbey Eurotext. Téléchargé par un robot venant de 88.99.165.207 le 24/05/2017.

Illustrations
Figure1.
Copyright © 2017 John Libbey Eurotext. Téléchargé par un robot venant de 88.99.165.207 le 24/05/2017.

Figure2.
Copyright © 2017 John Libbey Eurotext. Téléchargé par un robot venant de 88.99.165.207 le 24/05/2017.
1
/
5
100%