anomalie de la vision d`apparition brutale - Conf

ITEM 187
ANOMALIE DE LA VISION D’APPARITION BRUTALE
- Diagnostiquer une anomalie de la vision d’apparition brutale.
- Identifier les situations d’urgence et planifier leur prise en charge.
Zéros 1. Eléments d’orientation diagnostique :
Anamnèse
Terrain - Antécédents et traitements oculaires ou généraux
Type
d’altération
- Baisse d’acuité visuelle
- Champ visuel : scotome, déficit périphérique
- Sensation de mouches volantes : myodésopsies
- Eclairs lumineux : phosphènes
- Vision déformée : métamorphopsies
Installation - Brutale ou progressive (quelques heures, jours)
Localisation - Uni- ou bilatéralité
Douleur - Superficielle, profonde, territoire du trijumeau
- Céphalées
Examen
physique
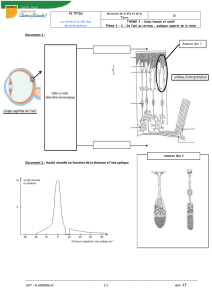
- Examen ophtalmologique complet
- Bilatéral et comparatif
Acuité visuelle de loin et de près
Examen des réflexes photomoteurs directs et consensuels
Examen du segment antérieur
Mesure du tonus oculaire
Fond d’œil après dilatation pupillaire
Examen de l’oculomotricité
Paraclinique - Aucun examen systématique, prescription orientée par la clinique
- Bilan ophtalmologique : Champs visuel
Angiographie à la fluorescéine
- Bilan étiologique : cf. ci-dessous
2. Baisse d’acuité visuelle avec œil rouge et douloureux :
- Affection aiguë du segment antérieur (cf. item 212) : kératite aiguë, GAFA, uvéite antérieure aiguë
3. Baisse d’acuité visuelle avec œil blanc et indolore :
3.1. Fond d’œil visible et normal :
Névrite
optique
rétro-
bulbaire
(NORB)
Mécanisme - Neuropathie optique inflammatoire démyélinisante
Anamnèse - Baisse d’acuité visuelle rapidement progressive
- Douleurs rétro-oculaires aux mouvements oculaires
Etiologies
- Sclérose en plaques
- Diabète
- Alcool
- Infectieuses : VIH, syphilis, Lyme
- Iatrogène : Ethambutol
- Maladies auto-immunes : lupus et sarcoïdose
Clinique - Baisse d’acuité visuelle importante
- RPM direct et consensuel de l’œil atteint diminués
- Pupille de Marcus-Gunn
- Fond d’œil : normal, parfois œdème papillaire modéré
Paraclinique
Diagnostic
positif
- Champ visuel : scotome central
- Dyschromatopsie d’axe rouge – vert
- Potentiels évoqués visuels altérés avec
augmentation du temps de latence
Diagnostic
étiologique
- IRM cérébrale, médullaire et du nerf optique
- Biologie : NFS-plaquettes, CRP
Hémostase : TP-TCA
Ionogramme sanguin
Créatininémie
Glycémie à jeun
- Immunologie : AAN, anti-ADN natif
ANCA, complément
SAPL
EPS
- Infectieux : VIH 1 et 2 (avec accord)
TPHA-VDRL
Sérologie de Lyme
Evolution - Régression et bonne récupération en 3 mois
- Risque de développer une SEP de 30% à 5 ans
Traitement - Corticothérapie forte dose en bolus
Voies
optiques - Atteinte chiasmatique : hémianopsie bitemporale
- Atteinte rétro-chiasmatique : hémianopsie ou quadranopsie latérale homonyme
NORB :
- SEP, Horton, Ethambutol
- Douleurs à la
mobilisation oculaire
- Dyschromatopsie
- Scotome coeco-central
- Signe de Marcus-Gunn
- FO normal puis atrophie
- PEV : allongement du
temps de latence
- IRM orbitaire (SEP)
NOIAA :
- Diminution du RPM direct
- Diplopie, douleurs
oculaires, amaurose, flou
- Champ visuel : déficit
altitudinal
- Œdème papillaire au FO,
hémorragies en
flammèches
- VS Horton
- Autre : athérome ++
Pupille de Marcus-
Gunn :
- Dilatation paradoxale
de la pupille de l’œil
atteint lors de la
stimulation lumineuse
alternative des deux
yeux
- Signe une atteinte des
voies nerveuses
afférentes

OACR :
- BAV brutale, isolée
- Mydriase aréflexive
- Fond d’œil :
o Œdème rétinien
o Macula rouge cerise
o Rétrécissement
artériel diffus
o Aspect d’arbre mort
o Rétine pâle
ischémique
- Angiographie
fluorescéinique
- VS : Horton ou
endocardite infectieuse
- Bilan des facteurs de
risque cardio-vasculaire
OVCR :
- Facteurs de risque
cardio-vasculaire,
hypertonie oculaire, HTA
- Fond d’œil :
o Hémorragies
o Œdème rétinien
o Nodules cotonneux
- Angiographie :
différencie forme
ischémique et
œdémateuse
- Complications :
o Néo-vaisseaux
(glaucome néo-
vasculaire)
o Œdème maculaire
cystoïde
- Traitement :
o Correction des
facteurs de risque
cardio-vasculaire
o Prise en charge de
l’hypertonie
o Hémodilution iso-
volémique
o Photocoagulation pan-
rétinienne dans la
forme ischémique
3.2. Fond d’œil visible et anormal :
Occlusion de l’artère centrale de la rétine (OACR)
Anamnèse - Baisse d’acuité visuelle brutale
- Episodes antérieurs d’amaurose transitoire
- Etiologie : Facteurs de risque cardio-vasculaire
Notion de cardiopathie emboligène
Maladie de système
Clinique
- Œil blanc et indolore
- Mydriase aréflective avec conservation du réflexe consensuel
- Fond d’œil : Rétrécissement diffus du calibre artériel
Œdème blanc rétinien ischémique
Macula rouge cerise (vascularisée par la choroïde)
Paraclinique
- Angiographie à la fluorescéine (sans retarder la prise en charge)
o Allongement du temps bras-rétine
o Allongement du temps de remplissage artério-veineux rétinien
- Bilan étiologique : Embolique : Auscultation carotidienne
ECG : cardiopathie emboligène
Echocardiographie trans-œsophagienne
Thrombose : VS et CRP
Bilan de thrombophilie
AAN, ANCA et complément
Coagulopathie : bilan de thrombophilie
Etiologies
Embolies - Athérome carotide
- Cardiopathie emboligène
- Embolies graisseuses de manière plus rare
- Embols parfois visibles au fond d’œil
Thromboses - Maladie de Horton à éliminer en urgence
- Maladies de système
Coagulopathies - Cf. OVCR
Evolution - Défavorable : lésions définitives après 90 minutes d’ischémie
Prise en
charge
- Hospitalisation en urgence
- Traitement hypotonisant : Acétazolamide – Diamox®
Ponction humeur aqueuse
- Traitement vasodilatateur IV
- Traitement anticoagulant : héparinothérapie
- Traitement fibrinolytique : cathétérisme de l’artère ophtalmique
- Traitement de la cause
Occlusion de la veine centrale de la rétine (OVCR)
Anamnèse - Baisse d’acuité visuelle variable en fonction de la forme
- Etiologie : Facteurs de risque cardio-vasculaire
Antécédents thrombo-emboliques
Clinique
- Œil blanc et indolore
- Fond d’œil : Œdème papillaire
Veines rétiniennes tortueuses et dilatées
Hémorragies disséminées en flammèches ou profondes
Nodules cotonneux
- Ischémique : Acuité visuelle < 1/20
Hémorragies profondes
Baisse du réflexe photomoteur direct
- Non ischémique : Acuité visuelle > 2/10
Hémorragies superficielles en flammèches
Paraclinique - Angiographie à la fluorescéine : toujours nécessaire
- Permet de différencier forme ischémique et non ischémique
- Etiologique : Bilan des facteurs de risque cardio-vasculaire
Bilan de thrombophilie ; cf. item 135
Etiologies
Athérosclérose - Compression de la VCR par les parois artérielles
athéromateuses épaissies
Coagulopathie - Cf. bilan devant une TVP
Glaucome - Glaucome chronique et hypertonie oculaire
Evolution
- Forme non ischémique :
Favorable dans 50% des cas : récupération en 3-6 mois
Non favorable : Œdème maculaire cystoïde
Passage vers une forme ischémique
- Forme ischémique : évolution sévère avec risque de :
Néo-vascularisation irienne
Glaucome néo-vasculaire (glaucome du 100ème jour
Néo-vascularisation pré-rétinienne : hémorragie intra-vitréenne
Prise en
charge
- Hospitalisation en urgence
- Hémodilution iso-volémique
- Forme ischémique : photocoagulation pan-rétinienne préventive
- Photocoagulation maculaire si œdème maculaire cystoïde

Décollement de rétine :
- Rhegmatogène :
o Idiopathique
o Myopie
o Chirurgie de la
cataracte
- Tractionnel : rétinopathie
diabétique
- Exsudatif : HTA sévère
- Myodésopsies,
phosphènes
- FO à 3 miroirs
BILATERAL pré-chirurgie
- Précise le siège exact et
l’atteinte ou non de la
macula
- Repos au lit strict,
position fonction du siège
et injection de gaz oculaire
- Chirurgie :
o Rétinopexie
o Obturation des
déhiscences
o Identation sclérale
Toxoplasmose :
- Choriorétinite
- VIH
- Fond d’œil :
o Foyer blanchâtre
o Hyalite
o Cicatrices atrophiques
- Pyriméthamine +
sulfadiazine + acide
folinique
Hémorragie intra-
vitréenne :
- Pluie de suie,
myodésopsies
- Néo-vaisseaux
- Echographie en mode B
si fond d’œil impossible
- Résorption spontanée ou
vitrectomie si persistante
après 3 mois
Syndrome de Terson
- Association :
o Hémorragie
méningée par
rupture
d’anévrisme
o Hémorragie intra-
vitréenne
DMLA - DMLA compliquée de néo-vaisseaux choroïdiens maculaires : Cf. item 60
HTA - Rétinopathie hypertensive maligne : PAd ≥ 130mmHg
Fond d’œil : Œdème papillaire (de stase)
Décollement séreux rétinien
Décollement de rétine
Mécanisme - Décollement de la rétine par déchirure (DR rhegmatogène)
Anamnèse - Myodésopsies suivies de phosphènes
- Amputation du champ visuel périphérique puis BAV
Clinique - Fond d’œil : Rétine mobile en relief
Recherche de la déchirure
- Examen controlatéral : Déchirures non compliquées
Zones de dégénérescence palissadique
Etiologies
- Rhegmatogène : Idiopathique chez le sujet âge
Myopie forte
Chirurgie de la cataracte
- Tractionnel : néo-vaisseaux rétiniens (DMLA, rétinopathie diabétique)
- Exsudatif : HTA sévère
Evolution - Péjorative spontanément : extension du DR
Prise en
charge
- Chirurgie ab-interno : Rétinopexie par laser Argon
Cryothérapie et indentation
- Absence de déchirure visible : chirurgie ab-externo : vitrectomie
- Bonne récupération (90%) de la fonction visuelle si précoce
Névrite optique ischémique antérieure aiguë
(NOIAA)
Anamnèse - Baisse d’acuité visuelle brutale, unilatérale et indolore
Clinique
- AV variable : de la perception lumineuse à 10/10
- Diminution du RPM direct et conservation du consensuel
- Fond d’œil : Peut être normal
Œdème et pâleur papillaire
Hémorragies en flammèches péri-papillaires
Paraclinique
- Champ visuel : déficit fasciculaire avec limite horizontale
- Angiographie fluorescéine : Œdème papillaire sectoriel
Hémorragie en flammèche péri-papillaire
Signes d’ischémie choroïdienne
Remplissage en mosaïque
Hyper-fluorescence papillaire
- Etiologique : VS et CRP
Bilan des facteurs de risque cardio-vasculaire
Etiologies - Maladie de Horton (Cf. item 119) : NOIAA artéritique
- Artériosclérose : NOIAA non artéritique (cause la plus fréquente)
Evolution - Atrophie papillaire
- Absence de récupération de l’acuité visuelle
Traitement - Corticothérapie en urgence
- Prise en charge des facteurs de risque cardio-vasculaire
Toxoplasmose
oculaire
Mécanisme - Choriorétinite récidivante
- Signes inflammatoires vitréens
Anamnèse - Myodésopsies
- Baisse d’acuité visuelle variable
Clinique - Fond d’œil : Foyer blanchâtre proche de la macula
Evolue vers une cicatrice atrophique
Traitement - Antiparasitaires : pyriméthamine + sulfadiazine
CMV - Rétinite avec foyers de nécrose au fond d’œil
3.3. Fond d’œil non ou mal visible :
Hémorragie
intra-
vitréenne
Clinique - BAV brutale précédée d’une impression de « pluie de suie »
- Myodésopsies parfois retrouvées
Paraclinique - Echographie en mode B si rétine non visible
Etiologies - Rétinopathie diabétique proliférante
- OVCR de forme ischémique
- Déchirure rétinienne +/- décollement de rétine
- Syndrome de Terson
Hyalite - Trouble inflammatoire du vitré lors des uvéites postérieures
- Etiologies : Infectieuses : toxoplasmose, CMV
Maladies de système : spondylarthropathies, Behçet et autres
4. Anomalies transitoires de la vision :
Cécité monoculaire
transitoire - Disparition totale de la vision pendant quelques minutes
- AIT rétinien : urgence diagnostique : cf. item 133
Insuffisance
vertébro-basilaire - Amaurose transitoire bilatérale
- Parfois alternante
Eclipses visuelles - Hypertension intracrânienne : flou visuel au changement de position
Scotome scintillant - Migraine ophtalmique
1
/
3
100%