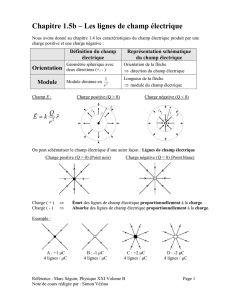
Approche pharmaco

Approche pharmaco-économique :
évaluation pharmaco-médico-économique de stratégies
thérapeutiques : éléments de méthodologie
Marie-Christine Woronoff-Lemsi*, Samuel Limat*, Marie-Caroline Husson**
et la participation du comité de rédaction
*Service Pharmacie - CHU Besançon - Bld Fleming, Besançon
** CNHIM - 7 rue du Fer-à-Moulin - 75005 Paris
Dossier 2000, XXI, 1
Fiche
40
Fiche Pharmaco-économie : présentation
INTRODUCTION
Les études économiques appliquées au domaine de la santé
ont pour objectif de relier le coût de différentes interven-
tions à leur résultat médical.
Ainsi, la pharmaco-économie a pour objet la confrontation
des coûts d’un traitement à ses conséquences (ou résultats)
médicales. Celles-ci peuvent être mesurées en terme phy-
sique (décès évités, réduction d’hospitalisation, …) ou en
terme qualitatif (amélioration de la qualité de vie).
Si elle pouvait ne pas s’imposer comme nécessaire dans les
années d’expansion économique et de plein emploi, par
contre dans le contexte actuel de maîtrise des dépenses de
santé et d’innovations thérapeutiques coûteuses, la pharma-
co-économie a gagné sa place.
Discipline spécialisée au sein de l’évaluation économique,
elle contribue à l’arbitrage et aux choix des priorités entre
les différentes stratégies thérapeutiques disponibles.
Elle est utilisée comme outil d’aide à la décision médicale
et/ou politique en matière de santé.
Elle permet de comparer et de hiérarchiser différentes stra-
tégies thérapeutiques à l’aide de la méthodologie exposée
ci-dessous.
Les éléments méthodologiques présentés ici n’ont, en aucu-
ne façon, la prétention d’être exhaustifs ; le lecteur intéres-
sé pourra se reporter avec profit à l’ouvrage de référence de
Mike Drummond (3).
Dans la démarche méthodologique adoptée, trois dimen-
sions sont à considérer pour la compréhension des études
pharmaco-économiques (8) :
-le type d’analyse,
- le point de vue de l’analyse,
- le type de coûts pris en compte, et de résultats.
Résumé
Les études économiques appliquées au domaine de la santé ont pour objectif de relier le coût de différentes interventions
àleurs résultats médicaux.
La pharmaco-économie diffère des essais cliniques car elle s’intéresse à des populations " non-contrôlées "et identifie pré-
cisément les ressources médicales consommées par l’ensemble des stratégies mises en œuvre. L’objectif est de les valori-
ser et leur attribuer un coût. Dans la démarche méthodologique adoptée, trois dimensions sont à considérer : le type d’ana-
lyse, le point de vue de l’analyse, le type de coûts pris en compte, et de résultats.
Toutes les études pharmaco-économiques comparent des alternatives thérapeutiques, et leurs résultats sont exprimés de
façon différentielle. Quatre différents types d’études sont pratiquées : l’analyse de minimisation des coûts ou analyse coût-
coût, l’analyse coût-efficacité, l’analyse coût-utilité et l’analyse coût-bénéfice.
L’évaluation économique suppose que soit précisé le point de vue adopté – ceux du patient, des prestataires de soins, du
payeur ou de la société - orientent directement la comptabilité des ressources consommées par les stratégies comparées et
donc leur valorisation (les coûts). Les coûts sont calculés par rapport à une stratégie de référence. Les coûts à inclure sont
les coûts directs, les coûts indirects, et les coûts intangibles. L’efficacité de l’analyse peut se définir par la mesure du résul-
tat d’un traitement en termes médicaux, pour un patient ou pour une population. Le résultat final est exprimé en coût par
année de vie sauvée ou par résultat de santé obtenue.
L’analyse de sensibilité explore le degré d’imprécision, tant pour la mesure des ressources et leur valorisation que pour les
résultats. Elle est pratiquée systématiquement pour pallier les conditions d’incertitudes dans lesquelles sont réalisées ces études.
L’absence fréquente dans les études publiées (cliniques, épidémiologiques) de données intégrant d’une part toutes les stra-
tégies thérapeutiques, et d’autre part tous les critères de mesure des résultats, oblige à agréger des données provenant de
sources différentes. La pharmaco-économie construit alors des modèles, le plus souvent stochastiques (probabilistes).
Mots clés :économie, évaluation, pharmaco-économie.

Fiche Approche pharmaco-économique
Dossier 2000, XXI, 1
DÉMARCHE DE L’ÉVALUATION PHARMA-
CO-ÉCONOMIQUE
Pour bien situer la démarche de l’évaluation pharmaco-éco-
nomique, il est intéressant de la définir en contrepoint.
1. Spécificités de la démarche
Les études pharmaco-économiques diffèrent des essais cli-
niques, d’abord parce qu’elles vont s’intéresser à des popu-
lations " non-contrôlées ", ensuite en raison de la nécessité
d’identifier précisément les ressources médicales consom-
mées par l’ensemble des stratégies mises en œuvre (par
exemple, dosage du cholestérol, biopsie, transfusion, médi-
cament, hospitalisation, etc.…). L’objectif est de les valori-
ser et de leur attribuer un coût.
La population observée au cours d’un essai clinique n’est
donc pas sélectionnée pour être représentative de la popula-
tion générale.
Ainsi, les récentes études publiées sur l’intérêt des fibans -
étude PRISM-PLUS (12), études ESSENCE, CAPTURE,
RESTORE… - présentent les résultats cliniques à l’aide
d’un critère d’efficacité composite associant aux décès, la
survenue d’un infarctus du myocarde ou d’une ischémie
réfractaire.
En effet, la durée des études (< 1 an) et le recrutement ne
permettent pas de retenir uniquement le critère décès qui,
pourtant, serait bien le critère final le plus pertinent.
Ainsi, si une étude clinique X (loi Huriet) compare diffé-
rents protocoles chimiothérapeutiques, elle présente les
résultats sur une population sélectionnée à partir de critères
d’inclusion/exclusion, et en termes de réponse et/ou de sur-
vie à trois ans, par exemple. L’analyse pharmaco-écono-
mique quant à elle compare les différents protocoles en
reliant les coûts aux résultats en terme de survie globale
mais sur l’ensemble de la population concernée par ces trai-
tements.
Si les essais cliniques sont particulièrement performants
pour mesurer l’efficacité d’un traitement (au sens «efficacy»),
en revanche ils ne permettent pas une réelle mesure des res-
sources consommées (médicaments, hospitalisations …).
Leur méthodologie est construite pour démontrer la supé-
riorité d’un traitement sur l’autre, ce qui exige parfois des
explorations ou des examens qui ne seraient pas réalisés
dans la pratique courante.
Acontrario,les études en conditions réelles d’utilisation
assurent une bonne mesure des ressources consommées par
ces thérapeutiques, et donc des coûts.
Les études pharmaco-économiques diffèrent également de
l’analyse de gestion, en s’attachant à la globalité des coûts
reliés aux stratégies comparées, et non aux seuls comptes
gérés par les pharmacies hospitalières (médicaments et/ ou
dispositifs médicaux).
Dans cette démarche, il convient de répondre à certaines
questions :
-quel est l’objectif poursuivi et donc quelles sont les stra-
tégies thérapeutiques (2 ou plus) à comparer ?
-qui est le décideur, autrement dit quel est le point de vue
retenu pour la démarche de l’analyse (la société, l’assuran-
ce-maladie ou les assurances complémentaires, l’hôpital ou
le patient), choix qui sera crucial pour la valorisation des
coûts ?
-quels sont les coûts (directs, indirects, intangibles) ?
-quels critères retenir pour la mesure des résultats obtenus
par les stratégies thérapeutiques comparées (en terme d’ef-
ficacité supplémentaire obtenue par l’une des stratégies par
rapport aux autres) ?
2. Terminologie
L’efficacité au sens utilisé en économie recouvre deux
notions individualisées en anglais par «efficacy» ou par
«effectiveness» :
-«efficacy» désigne une efficacité expérimentale dans des
conditions d’étude proches de l’idéal (essai clinique).
-«effectiveness» est utilisé dans le cas de l’efficacité de ter-
rain, dans des conditions moyennes de réalisation d’une
intervention ou d’utilisation d’une technologie (vie réelle).
L’efficience ou «efficiency» est proche de la notion de rende-
ment, il s’agit d’obtenir les meilleurs résultats au meilleur prix.
3. Expression des résultats
Les résultats sont exprimés :
-soit par les dépenses évitées (V), et cela uniquement dans
le cas de l’analyse de minimisation des coûts,
-soit par les états de santé (E) («outcome research») qui
correspondent à la mesure objective de l’amélioration de
l’état de santé («endpoint») ; par exemple, une année de vie
gagnée, ou un décès évité, ou un infarctus évité,
-soit par l’utilité (U) qui correspond à l’expression de la
préférence d’un individu pour un état de santé,
-soit par la disposition à payer (W) d’un individu pour
obtenir tel état de santé («the willingness to pay»). Exemple :
je suis prêt à payer x FF en plus pour être guéri, pour cou-
rir comme un lapin… ".
41

Fiche Approche pharmaco-économique
Dossier 2000, XXI, 1
Le schéma 1 résume la démarche de l’évaluation pharmaco-
économique.
Pour chacune des stratégies comparées, 2 ou plus, il faut
déterminer d’une part les ressources qu’il a fallu mobiliser
pour la mettre en œuvre (les dépenses nécessaires) et
d’autre part le résultat (bénéfice thérapeutique obtenu grâce
àcette stratégie).
L’expression de ces ressources et des résultats obtenus, et
leur comparaison, déterminent le type d’analyse réalisée.
DIFFÉRENTS TYPES D’ÉTUDE
Toutes les études pharmaco-économiques comparent des
alternatives thérapeutiques, et leurs résultats sont exprimés
de façon différentielle.
Quatre différents types d’études sont pratiquées :
-l’analyse de minimisation des coûts ou analyse coût/coût,
-l’analyse coût-efficacité,
-l’analyse coût-utilité,
-l’analyse coût-bénéfice.
Analyse de minimisation des coûts ou coût-coût
Schéma 2
Les analyses de minimisation des coûts permettent de
répondre simplement à la question "quelle stratégie est la
moins chère ? ".
Elles ne sont réalisées que dans l’hypothèse où les straté-
gies comparées ne différent que par les coûts qu’elles met-
tent en œuvre (l’efficacité et la tolérance de stratégies com-
parées sont considérées comme identiques).
Il peut s’agir,par exemple, de comparer les héparines de
bas poids moléculaire entre elles dans la prévention des
thromboses veineuses profondes en chirurgie et de détermi-
ner celle qui est la moins coûteuse.
Il faut recenser l’ensemble des coûts engagés (nécessaires)
et des coûts évités (diminution du temps infirmier, par
exemple, ou absence de nécessité d’une surveillance biolo-
gique par chacune d’entre elles).
Le résultat sera exprimé en Francs (ou en Euros).
42
Stratégie thérapeutique
ou diagnostique
Ressources consommées Résultats
Coûts engagés (C) Coûts évités (V) États de santé (E) Appréciation de
l’état de santé
Coûts directs
Coûts indirects
Coûts intangibles
Coûts directs
Coûts indirects
Coûts intangibles
Mortalité
Morbidité
Qualité de vie
Préférence «Utilité»
(U)
Disposition à payer
(W)
Étude de minimisation des coûts
ou Étude coût-coût
Bilan financier
Étude coût-efficacité
Étude coût-utilité
Étude coût-bénéfice
Schéma 1 : démarche de l’évaluation pharmaco-économique.

Fiche Approche pharmaco-économique
Dossier 2000, XXI, 1 43
Stratégie thérapeutique
ou diagnostique
Ressources consommées Résultats
Coûts engagés (C) Coûts évités (V)
Coûts directs
Coûts indirects
Coûts intangibles
Coûts directs
Coûts indirects
Coûts intangibles
Schéma 2 : Analyse de minimisation des coûts ou coût-coût
Étude de minimisation des Coûts
ou Étude Coût-Coût
Bilan financier
Stratégie thérapeutique
ou diagnostique
Ressources consommées Résultats
Coûts engagés (C) Coûts évités (V) États de santé (E)
Coûts directs
Coûts indirects
Coûts intangibles
Coûts directs
Coûts indirects
Coûts intangibles
Mortalité
Morbidité
Qualité de vie
Étude Coût-Efficacité
Schéma 3 : Analyse coût-efficacité

Fiche Approche pharmaco-économique
Dossier 2000, XXI, 1
Analyse coût-efficacité
Schéma 3
L’analyse coût-efficacité relie les coûts des stratégies médi-
cales à ses conséquences exprimées en unité physique
comme, par exemple, les années de vie gagnées ou le
nombre de patients guéris.
La différence de coûts des différentes stratégies rapportée à
la différence d’efficacité obtenue à l’issue de ce type d’étu-
de correspond au sacrifice supplémentaire de nature finan-
cière qu’il faut consentir pour gagner une unité de santé (3).
Ce type d’étude est fréquemment retrouvé dans la littérature.
Exemples :
-comparaison de traitements antifibrinolytiques dans l’in-
farctus du myocarde, le bénéfice obtenu par la thrombolyse
par rt-Pa ou streptokinase est exprimé avec le même indi-
cateur de résultat, c’est à dire la même unité de santé, qui
est l’année de vie sauvée (10),
-protocoles de prise en charge de l’asthme : l’unité de santé
est le nombre de jours sans crise d’asthme.
Analyse coût-utilité
Schéma 4
Le terme utilité signifie ici préférence des individus ou de
la société pour un état de santé donné.
Sauver une vie est important, mais n’est pas suffisant, il faut
également prendre en compte la qualité de vie du patient
sauvé par une stratégie thérapeutique.
La nécessité de distinguer d’une part un résultat et d’autre
part l’utilité de ce résultat peut-être illustré par l’exemple
suivant donné par Mike Drummond (4).
Cet exemple théorique considère des jumeaux, identiques
en tout point, sauf dans leur activité professionnelle, l’un
est peintre et l’autre traducteur. Ils se cassent le bras droit.
Bien qu’ils souffrent du même handicap, s’il leur était
demandé de placer l’hypothèse " avoir un bras cassé " sur
une échelle allant de 0 (mort) à 1 (santé parfaite), leurs
réponses pourraient différer de façon considérable, compte
tenu de l’importance que chacun accorde au mouvement de
son bras du fait de son activité professionnelle. Par consé-
quent, leurs évaluations de l’utilité du traitement (c’est à
dire l’amélioration de la qualité de vie grâce au traitement),
différent aussi.
L’analyse coût-utilité peut-être considérée comme une
forme particulière d’analyse coût-efficacité où les résultats
sont mesurés en années de vie gagnées ajustées par la qua-
lité de vie ou AVAQ (en anglais QALY:«quality adjusted
life-year») (13). Ces AVAQ sont mesurés en ajustant la
durée de vie obtenue par le résultat de santé à l’aide des
valeurs d’utilité des états de santé correspondants (sur une
échelle allant de 0 à 1). Une année de vie en bonne santé
44
Stratégie thérapeutique
ou diagnostique
Ressources consommées Résultats
Coûts engagés (C) Coûts évités (V) Appréciation de
l’état de santé
Coûts directs
Coûts indirects
Coûts intangibles
Coûts directs
Coûts indirects
Coûts intangibles
Préférence «Utilité»
(U)
Disposition à payer
(W)
Étude coût-utilité
Schéma 4 : Analyse coût-utilité
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
1
/
12
100%