L`ovaire endocrine - Cercle du Phage Solaire

15. L’ovaire endocrine
Structure de l’ovaire :
Les ovaires sont des organes pairs situés de part et d’autre de l’utérus. Forme d’amande,
environ 2x la taille d’une amande. Chaque ovaire est maintenu en place dans la cavité
péritonéale par plusieurs ligaments :
le ligament propre de l’ovaire fixe l’ovaire à l’utérus.
Le ligament suspenseur de l’ovaire fixe l’ovaire à la paroi du bassin
Le mésovarium suspend l’ovaire entre l’utérus et la paroi du bassin
Ovaires irrigués par artères ovariques.
Face externe de l’ovaire entourée d’une albuginée fibreuse, elle-même recouverte d’une
couche de cellules épithéliales cuboïdes : épithélium germinatif.
Ovaire constitué d’un cortex renfermant les gamètes en voie de formation, et d’une région
médullaire qui contient les nerfs et les vaisseaux sanguins principaux.
Follicules ovariques :
Petites structures en forme de sac, enfouies dans le tissu conjonctif très vascularisé du cortex
de l’ovaire. Chaque follicule est composé d’un œuf immature : ovocyte, entouré d’une ou
plusieurs couches de cellules bien différentes : les cellules folliculaires ( si une seule couche)
ou cellules granuleuses ( si plusieurs couches ). La structure du follicule change à mesure
qu’il devient mature.
1. Follicule ovarique primordial : une seule couche de cellules folliculaires squameuses
autour de l’ovocyte.
2. Follicule ovarique primaire : deux ou plusieurs couches de cellules granuleuses
cuboïdes ou prismatiques autour de l’ovocyte.
3. Follicule ovarique secondaire : des espaces remplis de liquide apparaissent entre les
cellules granuleuses, puis se fondent pour former une cavité centrale remplie de
liquide, l’antrum folliculaire. Liquide contient protéines, et hormones.
4. Follicule ovarique mûr : parve3nu à maturité. Fait saillie à la surface de l’ovaire.
Ovocyte va être expulsé : ovulation
Après ovulation le follicule rompu va devenir le corps jaune ( transformation des cellules
granuleuses et des cellules de la thèque interne ), puis dégénérer.
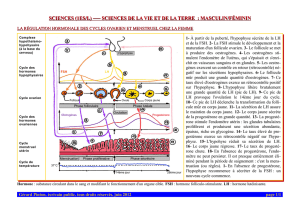
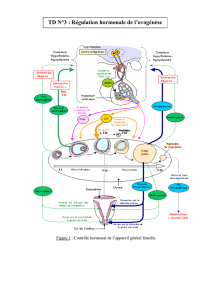
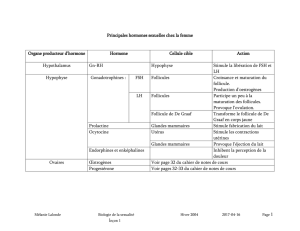
Régulation hormonale du cycle ovarien :
Pendant l’enfance, les ovaires croissent et sécrètent continuellement un peu d’oestrogènes, ce
qui va inhiber la libération de gonadolibérine ( Gn-RH) par l’hypothalamus. A l’approche de
la puberté, l’hypothalamus devient moins sensible aux oestrogènes et commence à sécréter de
la Gn-RH selon un mode cyclique.
Gn-RH stimule la libération de FSH et de LH par l’adénohypophyse. C’est FSH et LH qui
agissent sur les ovaires.
Pendant environ 4 ans, le taux de gonadotrophines augmente progressivement, mais la fille
n’a pas d’ovulation. A un moment donné, le cycle de sécrétion de l’adulte est atteint et les
intéractions hormaonales se stabilisent : premières règles.
Les oestrogènes, les androgènes et la progestérone sont des stéroïdes, dérivés du cholestérol.
La progestérone est en C21, les oestrogènes sont en C18 et les androgènes en C19.
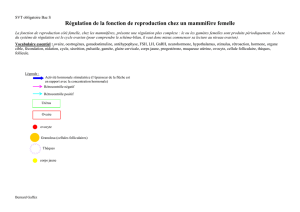
Cycle ovarien ( 28 jours ) :
1. Jour 1 : augmentation du taux de Gn-RH stimule la sécrétion et la libération de FSH (
hormone folliculostimulante ) et de LH ( hormone lutéinisante) par l’adénohypophyse.

2. FSH et LH stimulent la croissance et la maturation du follicule ainsi que la sécrétion
des oestrogènes. FSH agit sur cellules folliculaires, LH agit surtout sur les cellules
thécales ( au début ). Quand le follicule a grossi, il commence à sécréter des
oestrogènes. LH stimule les cellules thécales, qui vont sécréter des androgènes. Ces
androgènes diffusent à travers la membrane basale, où ils sont transformés en
oestrogènes par les cellules granuleuses sensibilisées par la FSH. Il y aura seulement
une quantité infime d’androgènes dans le sang, car ils sont presque tous transformés
en oestrogènes dans les ovaires.
3. [c] plasmatique croissante d’œstrogène exerce un feed-back négatif sur
l’adénohypophyse, ce qui va inhiber la libération de FSH et LH, mais qui ne va pas
arrêter la synthèse et le stockage de ces deux hormones. Dans l’ovaire, les oestrogènes
renforcent l’effet de la FSH sur la croissance et la maturation du follicule.
contribuent à augmenter la sécrétion d’oestrogènes. Inhibine, sécrétée par les cellules
granuleuses, exerce aussi un FB négatif sur la libération de FSH.
4. Taux élevé d’oestrogènes atteint un certain seuil de [c], FB positif sur l’hypothalamus
et l’adénohypophyse.
5. Au milieu du cycle ( 14ème jour environ ) : [c] élevée d’oestrogènes va déclencher une
cascade d’évènements : brusque libération de LH accumulée par adénohypophyse.
6. Afflux de LH ovocyte de premier ordre du follicule mûr va terminer la première
division méiotique. L’ovocyte résultant va se rendre jusqu’à la métaphase II. LH
déclenche ovulation au 14ème jour. Peu après l’ovulation, le taux d’oestrogènes
commence à descendre.
7. LH transforme le follicule rompu en corps jaune glande endocrine nouvellement
formée. Corps jaune va produire de la progestérone et une petite quantité
d’oestrogènes.
8. Augmentation des [c] sanguines de progestérone et d’oestrogènes exerce un FB
négatif sur la libération de LH et FSH par l’adénohypophyse. Baisse de LH et FSH
empêche le développement de nouveaux follicules. Baisse de LH prévient également
la libération d’autres ovocytes.
9. Diminution graduelle du taux sanguin de LH supprime le stimulus de l’activité du
corps jaune, qui va dégénérer. Arrêt de l’activité du corps jaune arrêt de la sécrétion
d’hormones ovariennes. [c] d’œstrogène et de progestérone diminuent brusquement. Si
embryon s’est implanté dans la paroi de l’utérus, l’activité du corps jaune est
maintenue par une hormone semblable à LH, mais sécrétée par l’embryon.
10. Diminution prononcée des hormones ovariennes à la fin du cycle ( 26ème à 28ème jours
) met fin à l’inhibition de la sécrétion de LH et FSH un nouveau cycle peut
commencer.
Cycle menstruel : effets de LH, FSH, oestrogènes et progestérone sur l’utérus.
1. Jours 1 à 5 : phase menstruelle : Desquamation de tout l’endomètre, sauf couche
profonde. ( au début, gonadotrophines et hormones ovariennes à leurs plus bas
niveaux, puis FSH commence à augmenter. ). Ö’épaisse couche de l’endomètre se
détache de la paroi utérine et provoque des saignements pendant environ 5 jours. Au
jour 5, les follicules ovariques commencent à sécréter plus d’oestrogènes.
2. Jours 6 à 14 : phase proliférative : endomètre se reconstitue. Sous l’influence du fort
taux d’oestrogènes, couche basale de l’endomètre génère une nouvelle couche
fonctionnelle. Oestrogènes provoquent aussi la synthèse de récepteurs de la
progestérone dans les cellules endométriales les prépare à interagir avec la
progestérone sécrétée par le corps jaune. Ovulation se produit à la fin de cette période,
à cause de la brusque libération de LH.

3. Jours 15 à 28 : phase sécrétoire. Augmentation du taux de progestérone couche
fonctionnelle se transforme en muqueuse sécrétrice. Progestérone va aussi donner une
consistance visqueuse à la glaire cervicale ( bouchon muqueux qui va empêcher
l’entrée des spermatozoïdes dans l’utérus ). Progestérone inhibe la libération de LH. Si
pas de fécondation, corps jaune dégénère. Chute du taux de progestérone
menstruation peut commencer ( 28ème jour ).
Effets extra-utérins des oestrogènes et de la progestérone :
Oestrogènes : stimulent croissance et maturation des organes reproducteurs et des seins au
moment de la puberté et maintiennent leurs dimensions adultes. Capacitation des
spermatozoïdes. Au cours de la grossesse : stimule la croissance de l’utérus et l’augmentation
de volume des organes génitaux externes et des glandes mammaires. Stimule l’allongement
des os longs et la féminisation du squelette. Favorise l’hydratation de la peau. Inhibe la
diurèse.
Progestérone : stimule développement des seins, règle cycle menstruel. Stimule la formation
des alvéoles dans les glandes mammaires quand grossesse. Augmente la température
corporelle, stimule la diurèse.
Le développement des organes sexuels féminins s’effectue automatiquement ( par défaut ) à
moins qu’il n’y ait présence d’un testicule fonctionnel capable de sécréter des testostérones.

1
/
4
100%