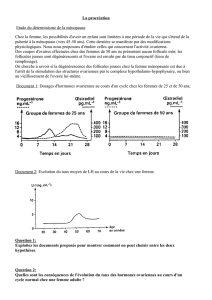
Physiologie

Physiologie
PHYSIO 005 20/09/05
Le corps jaune est un follicule vieillissant. Il y a pénétration des thèques dans la granulosa et
on note une augmentation du volume général. Le follicule s’enrichie en lipides et sécrètent un
pigment jaunâtre (d’où le nom) : le lipochrome. Ce phénomène est appelé lutéinisation. Au
microscope électronique ces cellules lutéales forment une couche épaisse qui sécrète la
progestérone. Les petits capillaires accompagnés de fibres traversent la granulosa et
remplissent l’ancienne cavité folliculaire. Les cellules de la thèque interne changent peu
d’aspect et forment de petits cordons bien vascularisés, (cellules para lutéiniques) qui
sécrètent des oestrogènes. En l’absence de fécondation le corps jaune dégénère (lutéolyse) en
quelques jours. Il se transforme en corps albinos. On distingue 2 types de corps jaunes : le
progestatif (cyclique) qui se développe pendant la 2nd phase du cycle et qui se détruit en
l’absence de fécondation (J 24 à 28). L’autre corps jaune, gestatif de grossesse est présent si
une fécondation à eu lieu et persiste pendant le 1er trimestre ce qui assure la production de
progestérone nécessaire au maintient de la grosses (puis sécrété par le placenta).
L’ovogenèse
Au cours de la 8ème semaine, les gonades indifférenciées se transforment en ovaires.
L’ovogenèse commence dès la 15ème semaine par la multiplication des ovogonies, contenues
dans les cordons Valentin-pflügger. La multiplication est très active et de type somatique et
elle se poursuit jusqu’au 7ème mois de la vie fœtale (stock total formé de 7 millions
d’ovogonies). A ce stade ces ovogonies sont cernées par une couche folliculaire du stroma
ovarien ce qui stop les mitoses de type somatiques et déclanche la 1ère division de la mitose
qui transforme l’ovogonie en ovocyte (cellule diploïde 2n). La méiose commencée au 7ème
mois de la vie fœtal se bloque en prophase. Elle reprendra entre 15 et 55ans en moyenne tout
les 28jours. Avant la ponte, l’ovocyte I terminera la 1ère division de méiose, entamera la 2nd
division de méiose où il sera bloqué au stade de métaphase II (cellule haploïde n). La méiose
s’achève quand il y a fécondation. A la ménopause, plus de ponte, car il y a épuisement du
stock ovocytaire. L’ovogenèse ne peut être dissociée de la maturation folliculaire. De la
naissance à la puberté, la maturation s’amorce dans quelques follicules mais ne dépasse pas le
stade de follicules préantrales. Aucun follicule ne mature sans les hormones hypothalamo-
hypophyso-ovariennes. On assiste à une diminution du nombre d’ovocytes entre le 7ème mois
et la naissance. Ces follicules subissent une atrésie. Cette atrésie continue à plus petite échelle
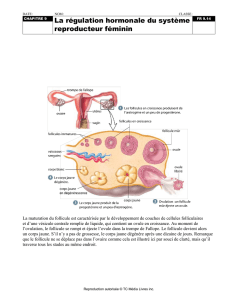
jusqu’à la puberté. La moitié des follicules 1 persiste. Le cortex ovarien est le siège de
remaniements constants. En 1ère phase du cycle, on observe la présence d’une zone contenant
une dizaine de follicules appelés privilégiés. Ce développement se fait sur 3 cycles et au cours
du 3ème cycle, 1 seul sera pris et il va bénéficier d’une croissance accélérée entre le 1er et le
14ème jour du cycle. Il arrive à maturation et deviendra follicule de Graaf. Les mécanismes de
cette sélection mettent en jeu des hormones comme la FSH et indirectement la LH. Sur le
follicule privilégié il y a augmentation du nombre de récepteurs hormonaux. Il y a aussi pour
eux des facteurs de croissance qui entrent en jeu tandis que les autres follicules subissent des
facteurs inhibitoires. Entre la puberté et la ménopause on recense en moyenne 400 follicules
dominants. La dégénérescence folliculaire concerne tous les stades et ceux des follicules
primaires et secondaires ne laissent pas de traces dans le stroma. Pour les autres les thèques
persistent plus ou moins. Pathologies ovariennes : formation de kystes de quelques mm à
quelques cm. Ils sont le plus souvent silencieux et décelés en examens gynécologiques. Les

autres se caractérisent par des saignements, des modifications de cycle, des douleurs
abdominales… Les kystes hormono-folliculaires sont résultants de cellules lutéales,
folliculaires, muqueuses, séreuses ou germinales. Leur potentiel carcinogène peut conduire à
la nécessité de les assécher par traitement progestatif ou par traitement chirurgical (avec
caméra : célioscopie)
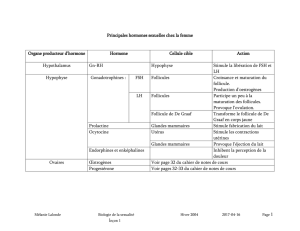
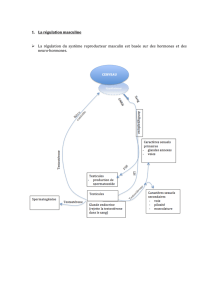
Cycle génital de la femme
Le cycle menstruel est un phénomène apparent qui dure 28 jours (règles du 1er au 4ème)
- Cycle de neurosécrétion (hypothalamus)
- Cycle des hormones hypophysaires
- Cycle ovarien
- Cycle de l’endomètre lutrin
- Cycle menstruel
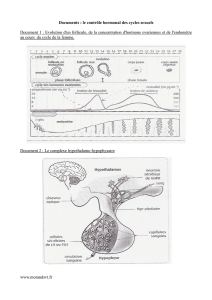
Tous ces cycles sont synchrones grâce aux rétrocontrôles positifs et négatifs. Dans
l’hypothalamus il existe des neurones qui exercent des fonctions exocrines : ce sont des neuro
hormones. Cette libération se fait dans le système vasculaire porte. Le GnRH permet la
sécrétion hypophysaire. Il y a alors libération par l’hypophyse de gonadotrophines LH et FSH.
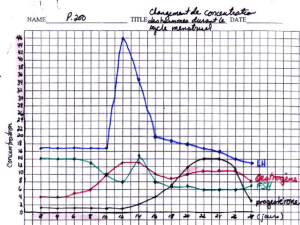
Ce sont des variations des taux plasmatiques de ces hormones qui définissent le cycle
hormonal hypophysaire.
Modifications ovariennes
1ère phase : phase oestrogénique
2ème phase : phase oestroprogestéronique (lutéale)
Rôle de la FSH : folliculisante, indispensable au développement des follicules gamétogènes.
Elle assure le développement d’un follicule de Graaf par cycle. Elle détermine l’installation
des follicules au stade préantral. Ces 2 hormones modifient les cellules des follicules et de la
thèque qui acquièrent les caractéristiquesdes stéroïdes. Les cellules de la thèque interne
sécrètent des androgènes qui sont transformées en œstrogène par les cellules folliculaires. Les
cellules folliculaires sécrètent aussi l’inhibine (rétrocontrôle négatif) surtout dans la 2ème
moitié de la 1ère phase. Ceci serait l’une des causes de l’involution des follicules privilégiés.
Le follicule dominant, plus riche en récepteur à FSH sera plus sensible à des taux
plasmatiques plus faibles de cette hormone. La décharge plasmatique de FSH et LH à forte
dose, est à l’origine du déclanchement de l’ovulation, 36H après le pic d’œstrogène. La LH
permet la formation du corps jaune lors de la 2ème phase du cycle et transforme les cellules de
la granulosa en cellules lutéales. Le tractus génital féminin évolue avec le cycle des hormones
ovariennes. On observe des modifications structurales de l’endomètre dépendant du cycle des
hormones ovariennes avec une destruction de l’endomètre à l’apparition des règles.
Ménopause : Cessation du cycle ovarien, épuisement du stock des follicules gamétogènes.
Cet épuisement se fait progressivement passant par une période paraménopausite avec des
règles irrégulières et des pontes occasionnelles. On remarque une atrophie des muqueuses, des
bouffées de chaleur et des perturbations psychologiques.
Les trompes de Fallope : 10 à 12cm de long de chaque côté de l’utérus. Elles sont
décomposées en 4 segments : le pavillon (portion mobile qui s’ouvre dans la cavité
abdominale et présente des franges qui servent à capter l’ovule) ; l’ampoule (segment le plus
long et le plus large, il est courbe et compose 2/3 des trompes) ; l’isthme (segment étroit
rectiligne) ; segment interstitiel (situé dans le corps de l’utérus avec une cavité : ostium
utérinum). La trompe de Fallope a plusieurs rôles : la captation de l’ovule qui entoure
l’ovaire, facilité par l’existance d’un courant séreux qui guide l’ovule vers le pavillion.

L’ovule atteint l’ampoule en quelques heures et c’est à son niveau qu’à lieu la fécondation.
L’ovule non fécondée y meurt en 24h. L’ascension des spermatozoïdes se fait grâce au
péristaltisme de la paroi tubaire. Le liquide tubaire assure la survie et l’achèvement de la
capacitation des spermatozoïdes. Le transit tubaire de l’œuf : courant séreux péritonéal où le
liquide tubaire est formé de transsuda plasmatique et de la sécrétion des cellules glandulaires.
A ceci s’ajoute les battements de cils. Pendant le transit tubaire l’œuf commence le processus
de segmentation. L’œuf atteint la capacité utérine au 4ème jour après la ponte. Le liquide
tubaire nourrit l’œuf pendant son parcours. Tous ces phénomènes sont sous contrôle nerveux
et hormonal (œstrogène, progestérone, prostaglandine)
Pathologies : inflammation aiguë ou chronique de la trompe par infection bactérienne. 50%
sont causés par la chlamydia. Lorsque l’infection est bilatérale, cela peut conduire à la stérilité
par obstruction des voies. L’utérus est formé d’une paroi comprenant une muqueuse et une
musculeuse selon qu’il s’agisse du corps ou du col de l’utérus. La muqueuse du corps est
formée d’épithéliums prismatiques composés de cellules sciées et de cellules basales. On
trouve un corian cytogène (riche en cellules et pauvres en fibres) qui contiennent des glandes
en tubes droits ou contournés. L’endomètre subit des variations cycliques très importantes. La
muqueuse endocervicale possède des épithéliums cylindriques simples dont le contenu en
glycogène influence la qualité de la nidation. La musculeuse utérine (miomètre) contient 3
plans de fibres. Les couches internes et externes sont prédominantes et la couche moyenne
très vascularisée est plexiforme. Par hypertrophie de ces cellules musculaires ou par
hyperplasie (multiplication) le miomètre grandit. La musculeuse du col est mince et comporte
un diaphragme formé de fibres musculaires lisses de part et d’autre du canal endocervical. Le
diaphragme interne s’hypertrophie pendant la grosses. Une dilatation anormale peut nécessiter
un cerclage du col ou un alitement dès le 4ème ou 5ème mois de grossesse.
1
/
3
100%