Jeudi 24 septembre 2009

Les ateliers du Resclin
Atelier-Action gestion du risque infectieux en
structure des urgences
Page 1/3
840908651
Synthèse du premier module
Jeudi 24 septembre 2009
Ce module a été coanimé par :
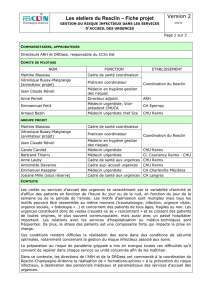
Martine Blassiau, cadre coordinateur, Resclin-Champagne-Ardenne
Véronique Bussy-Malgrange, praticien coordinateur, Resclin-Champagne-Ardenne
Carole Carolet, médecin urgentiste, CHU Reims
Antoinette Davanne, cadre supérieure du pôle URAD, CHU Reims
Emmanuel Petit, médecin urgentiste, CH Epernay, Vice-président CMUCA
Jean-Claude Réveil, médecin en hygiène, responsable QHSE, CH Charleville-Mézières
Bertrand Thiery, médecin urgentiste, Clinique Courlancy et CHU Reims
Les diaporamas sont accessibles sur le site web du Resclin http//www.resclin.fr
OBJECTIF
Optimiser la gestion du risque infectieux dans les services d’accueil des urgences de la
région Champagne-Ardenne en tenant compte des spécificités liées à l’activité.
INTRODUCTION
L’assemblée multiprofessionnelle (médecins, infirmiers et aide-soignants de structures
des urgences des établissements publics et privés de la région en présence d’hygiénistes
praticiens et infirmiers) garantit une base de travail pertinente et le juste reflet des
pratiques et des attentes des professionnels dans le contexte de 2009.
Rappel des missions du Resclin, V. Bussy-Malgrange (diaporama)
1er temps : « Planter le décor » (diaporamas)
1. Le contexte législatif, les apports du plan urgences 2003.
V Bussy-Malgrange, A Davanne
2. Bilan des assureurs : la part de la structure des urgences. JC Réveil
3. Profil des risques au sein des populations accueillies en structures d’accueil des
urgences. V Bussy-Malgrange
2ème temps :
Bilan de l’existant, besoins et attentes des professionnels (forum-débat)
Le forum-débat mené tout au long des échanges a permis de faire le bilan de l’existant
en terme de pratiques professionnelles et de rechercher les attentes et besoins des
professionnels concernés. L’objectif étant de rechercher en groupe les propositions
adaptées à la spécificité des structures d’accueil des urgences tout en tenant compte du
contexte « pesant » de contrainte budgétaire (cf synthèse ci-dessous).
3ème temps : L’esprit des nouvelles recommandations-SFHH 2009. M. Blassiau
(Diaporama et forum-débat)

840908651
SYNTHESE DU FORUM-DEBAT
Le bilan exprimé par les participants se traduit surtout en terme de difficultés
essentiellement liées à différents facteurs :
1. le mode de fonctionnement « fondamental » de toute structure d’accueil des
urgences :
- accueil d’une population très diversifiée allant d’un niveau social extrêmement
défavorisé à un niveau social élevé et dont les tranches d’âge extrêmes sont les plus
fréquentes (enfants très jeunes ou bébés et sujets âgés)
- en dehors des traumatismes, méconnaissance fréquente du diagnostic ayant motivé
l’envoi du patient par le médecin traitant ou son arrivée spontanée et
méconnaissance de son statut (fragilité, état sous-jacent)
o colonisation chronique connue par une BMR
o infection chronique avec ou sans BMR
o patient atteint de gale
o moins fréquemment sans doute : immunodépression médicamenteuse,
maladie auto-immune connue
- transmission non structurée de l’information :
o « les ambulanciers m’ont dit »
o absence fréquente d’outil de communication (lettre, formulaire,…) notamment
avec les services d’hospitalisation d’aval
- nécessité d’une connaissance médicale généraliste, allant du plus simple au plus
compliqué
- grande variabilité des flux des patients (« il y a des moments où il y a des patients
partout ») générant une surpopulation en salle d’attente et favorisant certains risques
d’épidémies (rougeole, grippe)
Ces facteurs sont très probablement à l’origine d’une partie non négligeable d’examens
médico-techniques qui peuvent être jugés a posteriori inutiles. Ils peuvent également
générer certains dysfonctionnement :
o retard de diagnostic clinique (patient porteur de gale)
o suivi incomplet du patient (ex : le patient quitte le service avec son cathéter court
non enlevé)
o information incomplète ou non adaptée du patient ou de ses proches ou des
structures médico-sociales
o le cas échéant, information incomplète du médecin traitant
2. l’organisation des établissements où les structures d’accueil des urgences
sont implantées :
- difficulté à trouver un lit d’hospitalisation « en temps réel »
- pour les soignants des unités d’hospitalisation, complications liées à l’accueil d’un
patient non programmé qui arrive « en plus », pouvant générer une forme de
résistance
3. le manque de « réflexe » dans l’application des mesures de prévention du
risque infectieux :
- connaissance souvent trop parcellaire des mesures les plus simples de prévention du
risque infectieux que sont les précautions « standard »
o désinfection des mains et mise à disposition des soignants de flacons SHA adaptés
à leur pratique (taille, positionnement)
o tenue professionnelle et sa protection en fonction des situations (port de tablier
imperméable à usage unique souvent largement suffisant et 10 fois moins cher
que la surblouse à usage unique et en non tissé…perméable)
o bionettoyage de l’environnement immédiat du patient après chaque soin à risque
de contamination de l’environnement (rôle propre infirmier ou rôle de
l’intervenant)
- organisation non réfléchie en équipe complète (médecins, infirmiers, aide-soignants,
ASH,…) générant l’impossibilité d’intégrer les précautions standard dans une pratique
« réflexive »
- l’absence d’association des ASH dans le choix des mesures est en faveur d’une
gestion non optimisée du bionettoyage des surfaces ; mieux les informer du pourquoi
et du comment des mesures est indispensable

4. organisation des locaux ne permettant pas d’adapter le bionettoyage aux
besoins
o organisation de l’attente en fonction de la symptomatologie
o box ou bureaux de consultation accueillant indifféremment toutes les pathologies,
sans distinction entre pathologies lourdes et relevant de la médecine générale
Remarque :
En l’absence de connaissance du statut du patient, le risque d’épidémies par transmission
par contact en salle d’attente (infection chronique, portage de BMR, gale,…) est moins
important que le risque de transmission par gouttelettes (grippe) ou par air (rougeole,
tuberculose pulmonaire) car il est maîtrisable par des moyens qui peuvent être mis en
place en continu (désinfection du mobilier, proposition d’hygiène des mains faite aux
patients, désinfection des sanitaires,…) alors que les moyens de maîtrise des risques
« gouttelettes » et « air » (port d’un masque ou d’un appareil de protection respiratoire)
sont plus souvent mis en place après le diagnostic clinique. Ainsi l’organisation des
circuits en fonction de la symptomatologie et la proposition du port de masque aux
patients présentant des symptômes respiratoires, avec un espace réservé, est une
mesure qu’il serait utile de conserver en dehors de toute épidémie à fort potentiel
épidémique (grippe AH1N1).
5. exemples de difficultés pratiques présentées par les participants :
- respect des recommandations pour la pose des cathéters courts ou de sonde urinaire
dans certains établissement les services de médecine se plaignent que les patients
soient transférés avec un cathéter veineux périphérique jugé trop systématique…
- accueil de patients en provenance d’établissements médico-sociaux pour un simple
changement de sonde urinaire (remarque : certains établissements ont peu de
résidants porteurs d’une sonde urinaire, ils n’ont pas connaissance des protocoles et
préfèrent adresser à des professionnels plus expérimentés)
- préparation cutanée de l’opéré « en urgence » parfois réalisée en structure
d’urgence : la toilette et le bain au lit sont souvent non optimisés
- dans certains établissement, tout patient (enfant, adulte), transféré d’un autre
établissement doit obligatoirement être accueilli via la structure des urgences
engendrant ainsi un surcroit d’afflux et un retard à l’accueil du patient dans le service
adapté à sa prise en charge ; cette question doit être réglée par la communauté
médicale (CME)
- difficulté dans la gestion des matériels et des consommables mis à disposition des
soignants et des patients (ex : disparition des flacons de SHA, des boîtes de
masques,…)
EVALUATION DE LA SESSION VIA LE SITE HTTP//WWW.RESCLIN.FR :
Afin de permettre aux participants de quitter la formation à l’heure prévue, l’évaluation
orale n’a pas été réalisée. L’évaluation non anonyme peut toujours être effectuée par
l’onglet « contact » du site internet du Resclin (onglet vert de la frame supérieure) en
structurant les remarques selon le schéma ci-dessous :
- A conserver
- A modifier
- Propositions
1
/
3
100%