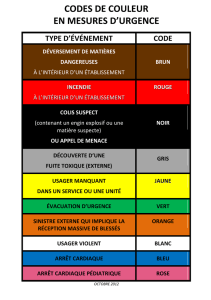
Supplément

(À CLASSER À LA SUITE DES CENTRES D’ACTIVITÉS 6870 ET 6880)
INFORMATIONS RELATIVES AUX DONNÉES STATISTIQUES RELEVÉES À L’AIDE DE L’APPLICATION
« RÉASSUME PLUS » DÉFINIES AU MANUEL DE GESTION FINANCIÈRE
AUX CENTRES D’ACTIVITÉS PHYSIOTHÉRAPIE (6870) ET ERGOTHÉRAPIE (6880)
Nous vous transmettons quelques précisions afin de faciliter la collecte des données
transmises au rapport financier annuel des établissements (AS-471) et au rapport statistique
annuel (AS-478).
QUESTIONS FRÉQUEMMENT POSÉES :
Diagnostics (voir NOCC 17)
Comment ?
Q.1 : Attribuer un diagnostic de maladie d’Alzheimer ou de démence
R.1 : Bien qu’à la liste des codes CIM-10 (réfère à la 10e édition de la classification
internationale des maladies et des problèmes de santé connexes, publiée par l'OMS),
nous trouvons la maladie d’Alzheimer ainsi que la démence, et que cette liste sert
d’inspiration à la liste des diagnostics du rapport statistique, nous sommes d’avis
qu’en pratique, ces diagnostics ne sont pas facilement distinguables. Dorénavant,
dans la pratique courante, il convient d’utiliser démence parce que la maladie
d’Alzheimer est la plus courante des démences ou aboutit vers un état de démence.
Q.2 : Relever le traitement pour une plaie de lit chez un usager ayant un diagnostic de
démence lors de son admission et ayant subi une fracture
R.2 : Voir affection cutanée #11 regroupant les diagnostics se rapportant aux lésions à la
peau. Nous ajoutons, à ce regroupement, l’escarre de décubitus [pression] (plaie de
lit).
Quelles sont les données désirées (ciblées) sous les rapports de gestion dans ces
contextes ? Conformément à la NOCC-17, nous demandons le genre d'affection pour
lequel l'usager est traité par le professionnel de la réadaptation.
Q.3 : Relever le traitement à un patient ayant eu une tumeur au cerveau et comme
séquelle une hémiplégie
R.3 : Voir affection neurologique centrale et lésion de la moelle épinière #3, hémiplégie et
tétraplégie/tétraparésie ont été ajoutés à ce regroupement.
Q.4 : Prioriser des traitements et des diagnostics différents dans la même journée ? Si
nous avons des diagnostics secondaires ou nouveaux qui allongent (compliquent) les
soins du patient, doit-on les entrer dans les statistiques ?
R.4 : Seul le diagnostic principal est relevé même si l’usager est traité, par exemple : pour
de l’arthrite rhumatoïde et une fracture de la hanche. C’est une question de juger les
problèmes du plus important au moins important. Le diagnostic principal est à
distinguer des secondaires, des comorbidités et des complications. Celui qui est
codifié doit traduire le diagnostic sur lequel a porté la majorité du traitement.

2
Q.5 : Relever les demandes d’évaluation ? Lorsque les patients ont plusieurs diagnostics et
que nous les voyons pour une évaluation fonctionnelle, peut-on utiliser le diagnostic
16 - autres affections de santé physique ?
R.5 : Lorsque vous procédez à l’évaluation de la sécurité des déplacements, à l’évaluation
fonctionnelle ou de problèmes circulatoires (demandes de bas élastiques), il s’agit
d’une action d’évaluation et non pas d’un diagnostic. Outre le diagnostic d’admission,
plusieurs autres pathologies sont rencontrées. De plus, l’évaluation peut ne pas être
suivie d’un traitement et nous voulons inscrire l’affection qui explique le traitement.
Malgré cela, nous sommes d’avis que le diagnostic peut être celui qui est décelé. Il
peut s’avérer que le professionnel juge le diagnostic « autres affections de santé
physique » approprié. Cependant, par définition, l’usage de « autres » suggère que
les problèmes qui s’y retrouvent sont différents de ceux déjà mentionnés et non pas
un cumul de ceux-ci.
Gestion des épisodes de soins
Q.6 : Pourquoi ne peut-on pas créer deux épisodes de soins simultanément ?
R.6 : L’épisode de soins est nécessaire dans l’application pour regrouper des données
(liens entre les différentes tables et modules de l’application). Pour notre usage, nous
pouvons le définir comme étant une période de traitement, il s’agit donc de la durée
pendant laquelle un même patient reçoit un ensemble de soins par plusieurs
praticiens pour un diagnostic dont les coûts se trouvent dans un même centre
d’activités.
La collecte permet de relever un unique problème que nous voulons lier à un seul
patient. Ce classement n’est pas une méthode qui permet de tenir compte de
nombreuses variables. Au sein d’un regroupement, l’importance des soins requis peut
varier d’un patient à l’autre; aussi le nombre des heures de prestation de services
(HPS) de certains usagers sera inférieur au nombre des HPS moyens pour un
patient, tandis qu’il sera supérieur dans d’autres occasions. Il ne serait pas pratique
de considérer chaque patient traité comme une entité distincte en ce qui concerne
l’utilisation des ressources et l’analyse de coûts. Il faut donc regrouper les données
afin d’obtenir un nombre gérable de groupes de l’approche par diagnostic.
Q.7 : Lorsque l'usager n'est pas actif pour une longue période, l'épisode de soins est
fermé. Lorsque l'usager revient, l'épisode doit-il être rouvert ou doit-on créer un
nouvel épisode de soins, mais sous une autre phase ? S'il s'agit du même diagnostic,
doit-on fermer l'épisode lorsqu'on n'intervient plus pour une certaine période de temps
avec un client et rouvrir au besoin ?
R.7 : Bien que cette gestion appartienne à l’établissement, sa fermeture lorsque l’usager
cesse de recevoir des traitements, et son ouverture quand l’usager recourt encore
aux services de réadaptation, reflètent le regroupement de tous les renseignements
liés à un même épisode de soins.

3
Q.8 : Peut-on recueillir l’information en conservant un seul épisode jusqu'au congé de
l’usager (une très longue période ne correspondant pas aux périodes réelles de
traitement), cet épisode aurait, par exemple, le diagnostic AVC ?
R.8 : Bien que cette gestion appartienne à l’établissement, une telle façon de regrouper les
données voudrait dire que la définition de l’épisode est la durée de séjour des
usagers ayant quitté l’établissement. En établissement de soins de longue durée, cela
veut aussi dire que ce seul diagnostic justifie les services durant cet épisode de soins.
Compilation des heures de prestation de services (HPS)
Comment?
Q.9 : Relever des horaires différents ? Les thérapeutes travaillent un nombre d'heures
différent pour une (1) journée régulière de travail (ex : 7 ou 8 heures par journée de
travail). Quand relever les heures ?
R.9 : Cela doit se faire pour les heures travaillées et payées (p. ex. les heures normales,
les heures supplémentaires, les heures de rappel) ou les heures de services achetés.
S’il s’agit une personne productrice d’unités de service embauchée par l’organisme
de services de santé pour réaliser le mandat du centre d’activités, il relève les
informations comme si elle était une employée de l’organisme. Les pauses font partie
des autres tâches. Assurément, les heures ne sont pas recueillies pendant les heures
d’absence rémunérées. Par exemple, si un employé est payé pour assister à une
conférence à l’extérieur ou à une séance de formation, cela fait partie des heures
d’absence rémunérées.
Q.10 : Entrer du temps accumulé et repris ?
R.10 : Au moment de la prestation des services requis.
Q.11 : Entrer le temps d’intervention d’un stagiaire avec un client ?
R.11 : Le temps effectué par des stagiaires n’est pas considéré comme des HPS seul le
temps de supervision peut être entrer à l’usager traité. (voir la note 2 et le sixième
paragraphe de la note 3 de la définition de l’unité de mesure A) HPS).
Q.12 : Les heures de prestation de service (HPS) doivent-elles obligatoirement être
complétées en blocs de 5 minutes minimum ?
R.12 : Non, c’était à l’origine que les blocs de temps étaient en usage. Ils devaient
probablement servir à simplifier la tâche et l'arrondissement ne devait pas causer de
grands écarts parce que la surestimation ou la sous estimation devait s'annuler. Au
terme de la période visée par le rapport, toutes les tranches de temps devaient être
converties en minutes en multipliant par 5 la somme des tranches de temps afin de
déterminer les HPS.
Rappelons que dans le cas de soins de groupe, le temps de prestation de services
consacré au groupe est divisé par le nombre d’usagers (ex : voir le cinquième
paragraphe de la note 3 de l’unité de mesure A) HPS). Prenons l’exemple d’un
intervenant dispensant des services à 12 usagers durant une heure. Dans cette
situation, il doit entrer 60 minutes. Afin de consigner les données par usager, cinq
minutes (60 minutes divisées par 12 usagers) seraient consignées pour chacun.
1
/
3
100%