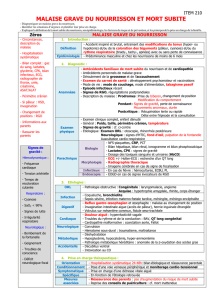
Poly CPCP - Malaise grave du nourrisson - polys-ENC

C@mpus National de pédiatrie et chirurgie pédiatrique TICEM – UMVF
Auteur : Pr. Gérard Chéron MAJ : 06/01/2005
Dr Timsit Sandra ( Hôpital Necker Enfants Malades – Paris)
Malaise – Item 210
Objectifs :
OBJECTIFS OFFICIELS de l’ ECN
¤ Diagnostiquer un malaise grave du nourrisson.
¤ Identifier les situations d’urgence et planifier leur prise en charge.
OBJECTIFS du Collège des professeurs de pédiatrie (5.8)
OBJECTIFS TERMINAUX
L’étudiant est capable de :
¤ Mener une démarche organisée et structurée par l’anamnèse, l’examen clinique et
quelques examens complémentaires sélectionnés en vue de rapporter ce malaise à
une cause.
¤ Proposer une approche thérapeutique en fonction de l’étiologie.
OBJECTIFS PEDAGOGIQUES INTERMEDIAIRES
L’étudiant est capable de :
¤ Définir un malaise grave du nourrisson.
¤ Décrire les éléments pertinents de l’anamnèse à rechercher précisément
(circonstances exactes de l’événement, signes prémonitoires, traitements,
alimentation, antécédents personnels et familiaux …).
¤ Citer les points essentiels de l’examen clinique chez un nourrisson ayant présenté
un malaise grave.
¤ Enumérer les causes principales du malaise grave du nourrisson.
¤ Exposer les situations requérant une prise en charge spécialisée.
¤ Citer les principes de la surveillance d’un nourrisson ayant présenté un malaise
grave.
Afin d’éviter toute confusion entre ces deux situations, la question a été scindée en
deux parties : tout d’abord malaise grave du nourrisson puis mort subite.
Sommaire
Introduction
Faq 1 - Présentation clinique
Faq 2 - Identifier une affection causale - un mécanisme physiopathologique
Faq 3 - Pronostic
Faq 4 - EN PRATIQUE. Prévenir le risque de récidive
1

C@mpus National de pédiatrie et chirurgie pédiatrique TICEM – UMVF
Auteur : Pr. Gérard Chéron MAJ : 06/01/2005
Dr Timsit Sandra ( Hôpital Necker Enfants Malades – Paris)
Introduction
Définition : Les modifications soudaines et inhabituelles de teint (pâleur, cyanose),
de comportement, de rythme respiratoire ou de tonus avec ou sans perte de
connaissance, réelles ou supposées, isolées ou associées génèrent une inquiétude
importante chez les parents. Ces diverses associations sémiologiques sont
regroupées sous le vocable de malaise du nourrisson. Chez le nourrisson, le
"malaise" a remplacé des anglicismes "near miss", "apparent life threatening event"
ou les dénominations "mort subite évitée", "mort subite rattrapée".
L'analogie avec la mort subite du nourrisson résulte de la perception de la part des
familles d’une sensation de mort imminente, de la nécessité de stimuler l’enfant. La
persistance de la sémiologie lors du premier examen médical est paradoxalement
rassurante, le médecin étant confronté à une sémiologie connue qu'il identifie comme
une détresse respiratoire, un équivalent convulsif, un trouble de conscience, une
insuffisance cardiaque... Cette situation est peu fréquente.
Dans la grande majorité des cas, la sémiologie a été transitoire, le premier examen
clinique est normal. L'événement qualifié de malaise est le symptôme d'une affection
sous jacente ou la manifestation clinique de la stimulation des réflexes laryngé et
pharyngé qui protègent les voies aériennes.
Les trois problèmes posés sont - évaluer la gravité de l'épisode - identifier un
mécanisme physiopathologique et / ou une affection causale - évoquer le risque de
récidive.
Le malaise grave est caractérisé par une détresse hémodynamique, ventilatoire ou
neurologique reconnue par une équipe médicale et authentifiée par des
enregistrements (électrocardiogramme, électroencéphalogramme) et / ou des
résultats biologiques (souffrance cellulaire hépatique, musculaire, myocardique,
neurologique, acidose).
Faq 1 - Présentation clinique
Evaluer la gravité. C'est la première préoccupation. Trois présentations cliniques
sont possibles.
1.1 - Le malaise est récent. Le nourrisson est en détresse vitale hémodynamique
(hypotension, allongement du temps de recoloration > 3 secondes, état de choc,
brady ou tachycardie, insuffisance cardiaque), ventilatoire (SaO2 < 90%, cyanose,
signes de lutte) ou neurologique (trouble de conscience, déficit focalisé, clonies,
mouvements de mâchonnement, de pédalage) ou son examen clinique est anormal :
teint gris ou cyanose, conscience fluctuante, contact pauvre, gesticulation absente
ou faible, cri plaintif, hypo ou hypertonie axiale ou périphérique, développement
psychomoteur anormal par rapport aux capacités connues et à l’âge. La prise en
charge en réanimation est celle d’un syndrome asphyxique, d’un collapsus, d’une
incompétence myocardique. Les conséquences neurologiques de ces épisodes
sévères peuvent se manifester sous la forme de nécroses neuronales se révélant par
des convulsions ou un état de mal dans les 2 à 3 jours suivants. De manière
pragmatique, la gravité tient à la nécessité pour une équipe médicale de mettre en
œuvre des manœuvres de réanimation.
2

C@mpus National de pédiatrie et chirurgie pédiatrique TICEM – UMVF
Auteur : Pr. Gérard Chéron MAJ : 06/01/2005
Dr Timsit Sandra ( Hôpital Necker Enfants Malades – Paris)
1.2 - Le malaise est récent. L’examen clinique est normal.
Les examens complémentaires visent à identifier les conséquences infra cliniques
d’un épisode d’hypoxie ou de bas débit qu’ils soient :
- myocardique (ECG : ischémie, lésion, nécrose ; CPK, troponine),
- hépatique (TGO, TGP),
- rénal (urée, créatinine),
- respiratoire (gaz du sang : acidose, hypoxie, hypercapnie),
- métabolique (acidose, hypobicarbonatémie, trou anionique),
- neurologique (EEG au moindre doute notamment chez les nourrissons les plus
jeunes).
La stricte normalité de ces examens permet de conclure que l’épisode décrit n’a pas
eu de conséquence ce qui signifie, jusqu’à preuve du contraire, que l’épisode
hémodynamique, ventilatoire ou neurologique potentiel a été spectaculaire mais bref
et sans danger.
1.3 - La demande de consultation est formulée plus de 24 ou 48 heures après le malaise. Dans
ces circonstances, un examen clinique normal permet d'affirmer le caractère anodin
de l'épisode et il n’est pas besoin de réaliser d’examen complémentaire pour en
évaluer la gravité.
Faq 2 - Identifier une affection causale - un mécanisme physiopathologique
Les mécanismes ou les étiologies évoqués lors des malaises du nourrisson sont
digestifs, respiratoires, cardiaques, neurologiques, infectieux, plus rarement
métaboliques. Des causes endocriniennes, génétiques, toxiques diverses sont à
l'origine d'observations cliniques très disparates et dans nombre de cas, l'épisode
reste unique et inexpliqué. L'examen clinique au décours d’un épisode de malaise
vise à rechercher les signes fonctionnels orientant vers l’une de ces étiologies. Le
"malaise" est un symptôme et en aucun cas un diagnostic. Le diagnostic retenu et
expliqué aux parents est celui de la cause.
2.1- La démarche diagnostique repose en premier lieu sur l’examen clinique. Sont recherchés :
2.1.1- La sémiologie, la chronologie et la durée des symptômes. La cyanose, parce
qu’elle témoigne d’un phénomène ventilatoire, a une valeur d’orientation
diagnostique. Les clonies (elles ne cèdent pas dans la main de l'examinateur qui a
saisi l'extrémité du membre contrairement au frisson, au tremblement) témoignent
d’une participation neurologique. Les modifications du tonus, les sueurs, la pâleur
n’ont pas de spécificité.
2.1.2- Le contexte de survenue : le malaise survient en règle pendant une phase d’éveil,
lors d’un repas, d’une régurgitation, d’un vomissement, d’un accès de toux, d’un
changement de position lors du bain ou du change. Lorsqu’il survient au berceau, il
faut noter la position de l’enfant, la nature de la literie, la température de la pièce, la
manière dont il était habillé. Poids, courbes de croissance, température sont
précisés.
2.1.3- Les antécédents personnels de l’enfant en commençant par le déroulement de la
grossesse (hydramnios, prématurité et terme, croissance fœtale et poids de
3

C@mpus National de pédiatrie et chirurgie pédiatrique TICEM – UMVF
Auteur : Pr. Gérard Chéron MAJ : 06/01/2005
Dr Timsit Sandra ( Hôpital Necker Enfants Malades – Paris)
naissance, retard de croissance intra utérin précoce ou tardif), la naissance
(souffrance pernatale, oxygéno-dépendance) puis le développement post natal
(croissance en poids, taille et périmètre crânien, développement psychomoteur,
reflux gastro-œsophagien, événements infectieux, respiratoires, hospitalisations,
geste chirurgical, traitement médicamenteux).
2.1.4- Les antécédents familiaux (décès en bas âge, surdité, pathologie cardiaque,
neurologique notamment, consanguinité) et le mode de vie familiale (tabagisme).
2.1.5- L’examen clinique recherche une pathologie infectieuse (température > à 38° au-
delà du premier mois de vie, de principe chez le nouveau-né). Il est orienté par la
recherche des éléments constitutifs d’une hypothèse physiopathologique. Il s’agit
d’une dysmorphie ou d’une malformation faciale (micrognathie, fente palatine, palais
ogival, fistule cervicale, morphologie des oreilles, des fentes palpébrales), crânienne
(crâniosténiose, plagiocéphalie, micro ou macrocéphalie), d’une cardiopathie, d’un
bruit respiratoire (obstruction nasale, stridor, geignement, freinage expiratoire,
ronflement, cornage), de troubles de la succion- déglutition (qualité de la succion,
fausses routes, toux lors des biberons ou de la tétée, durée du biberon), de l’état
nutritionnel, du revêtement cutané (hématomes, sévices). Il faut donc prendre le
temps de regarder boire l’enfant, de l’écouter respirer pendant la veille et le sommeil,
pendant l’effort (le biberon), certaines laryngomalacies ne devenant musicales
qu’avec l’accélération de la fréquence respiratoire, de consulter le carnet de santé.
2.2- Les examens complémentaires utiles au diagnostic étiologique et « systématiques » sont
peu nombreux :
- Glycémie, calcémie.
- la radiographie de thorax de face en position verticale permet d’analyser : la
minéralisation du squelette thoracique, la position de la poche à air gastrique, de
l’opacité hépatique, celle des coupoles (distension), le rapport cardio-thoracique
(silhouette cardiaque, cardiomégalie, pointe du cœur, position de l’ombre aortique
par rapport au rachis), le médiastin supérieur (clarté trachéale en place ou déviée,
bifurcation trachéale), les culs de sacs pleuraux et les sommets (épanchement), la
vascularisation et le parenchyme pulmonaires (surcharge pulmonaire, foyer
alvéolaire, atélectasie, pathologie interstitielle, syndrome bronchique, corps étranger
radio opaque, asymétrie de transparence ou de volume des champs pulmonaires).
- l’électrocardiogramme pour rechercher un trouble du rythme ou de la conduction
auriculo-ventriculaire ou intra ventriculaire, une surcharge auriculaire et / ou
ventriculaire, une anomalie de la phase lente, une pré-excitation, des extra systoles
(myocardite, myocardiopathie, anomalie de naissance d’une coronaire et ischémie).
- l’électroencéphalogramme n’est pas un examen systématique ni de l’urgence. La
nature neurologique de l’épisode est suspectée sur la perte de contact, son début
brutal, les troubles du tonus, la cyanose et la crispation du visage, les bruits
ventilatoires pendant la durée de l’épisode, la phase d’hypotonie post critique et la
reprise progressive de la conscience.
2.3- La synthèse des éléments cliniques, du bilan de gravité et des résultats des examens
complémentaires permet de formuler des hypothèses diagnostiques et de les classer par ordre
de probabilité. En fonction du contexte, le malaise- symptôme est rapporté à une
cause infectieuse, digestive, respiratoire, cardiaque, neurologique, métabolique.
4

C@mpus National de pédiatrie et chirurgie pédiatrique TICEM – UMVF
Auteur : Pr. Gérard Chéron MAJ : 06/01/2005
Dr Timsit Sandra ( Hôpital Necker Enfants Malades – Paris)
2.3.1- Les causes infectieuses. Le malaise est l’expression d’une bactériémie, un frisson,
une convulsion hyperthermique. Le problème est d’identifier le foyer infectieux (otite,
méningite, encéphalite, myocardite, pneumopathie, pyélonéphrite, infection
digestive).
2.3.2- Les causes digestives.
2.3.2.1- Le reflux gastro-œsophagien (RGO) est fréquemment retrouvé. Les
épisodes de reflux sont responsables d'apnée, d'hypoxie par laryngospasme réflexe,
apnée secondaire à la stimulation directe des chémorécepteurs laryngés, inhalation
de matériel alimentaire, bronchoconstriction allergique vis à vis des allergènes du lait
ou bronchoconstriction médiée par le vague.
2.3.2.2- Les troubles du péristaltisme œsophagien s'associent également à des
bradycardies ou des apnées.
2.3.2.3- Les formes « neurologiques » d’invagination intestinale aiguë.
2.3.3- Les causes ventilatoires.
2.3.3.1- Les mécanismes de protection des voies aériennes - Les réflexes pharyngé
et laryngé.
* L’abondante innervation des voies aériennes supérieures permet de détecter des
stimuli de nature très variée par des récepteurs reconnaissant les contraintes
mécaniques imposées à l’arbre respiratoire et les modifications de l’environnement
aérien. La stimulation de ces récepteurs chez le nouveau-né et le nourrisson induit
une apnée alors que l’adulte répond le plus souvent par un effort de toux.
Le réflexe pharyngé. L'instillation pharyngée (de solutions acides, de sérum
physiologique, d'eau distillée) induit des mouvements de déglutition (90% des cas),
le réveil (24%) et exceptionnellement une toux après le réveil. Il n'y a ni apnée, ni
désaturation.
Le réflexe laryngé. La stimulation des récepteurs laryngés induit une réponse
associant apnée, bradycardie, déglutition, hypertension et redistribution régionale du
flux sanguin. Les manifestations cliniques : apnée, modification de teint et de tonus,
gasps voire syncope sont diversement associées et sont observées lors d'épisodes
de reflux gastro-œsophagien. Le reflux gastro-œsophagien serait pathogène
seulement lorsqu'il atteint le larynx, la stimulation pharyngée associée à une
déglutition efficace restant sans conséquences.
Les réflexes pharyngé et laryngé sont donc des réactions physiologiques de
protection des voies aériennes.
* L'hypoxie, l'infection des voies aériennes supérieures notamment par le VRS et la
nicotine (nouveau-né de mère fumeuse) accentuent le réflexe laryngé.
2.3.3.2- Malaises et pathologies ORL.
Les pathologies ORL en cause, congénitales (syndrome de Pierre Robin,
micrognathie, fente palatine, malacie) ou acquises (hypertrophie amygdalienne et/ou
des végétations, compression), sont le plus souvent obstructives. Leur recherche est
systématique lors des accès de cyanose et des apnées obstructives du sommeil.
Obstructives, les anomalies ORL majorent les manifestations cliniques de reflux
gastro-œsophagien en augmentant les gradients de pression transthoraciques.
5
 6
6
 7
7
 8
8
 9
9
1
/
9
100%