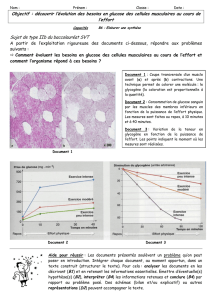
Le métabolisme phosphocalcique

Le métabolisme phosphocalcique
1 Rôles du Ca et du P
- Rôle du calcium dans l’organisme :
o Minéralisation osseuse
o Coagulation sanguine (on utilise des chélateurs de Ca2+ comme anticoagulant)
o Contraction musculaire
o Conduction nerveuse
o Différenciation cellulaire
o Apoptose
o Transduction du signal de nombreuses hormones
o Rôle de co-enzyme
- Rôle du phosphore dans l’organisme :
o Minéralisation osseuse
o Métabolisme énergétique cellulaire (ATP, ADP)
o Synthèse de l’ADN
o Activités enzymatiques (co-enzyme)
o Équilibre acido-basique
o Transduction du signal de certaines hormones
o Élément fondamental de nombreuses structures cellulaires.
Ces deux ions ont des rôles fondamentaux, d’où l’intérêt de l’organisme à réguler finement le
métabolisme de ces derniers.
2 Le métabolisme du calcium
- Distribution du calcium dans l’organisme :
o Un des ions les plus abondants de l’organisme
o 99% dans le squelette
o 1% réparti entre le liquide intracellulaire et le liquide extracellulaire
o Valeurs physiologiques = 2,2 à 2,6 mmol/l
- Calcium plasmatique :
o 40% lié aux protéines = calcium non diffusible
o 60% calcium diffusible = 50% ionisé (celui qui est régulé) + 10% complexé
- Échanges calciques dans l’organisme :
o L’organisme absorbe 1g de calcium par 24h
o Sur 1g, 800mg sont évacués par les selles, et 200 mg par les urines.

- Besoin en calcium :
o Adulte jeune = 800 à 1000 mg / 24h
o Femme enceinte ou qui allaite = 1200 mg / 24h
o Adolescent, femme post-ménopause, sujet âgé = 1500 mg / 24h
- Absorption intestinale du calcium :
o Deux mécanismes :
Mécanisme passif = dépend du gradient de concentration et de la vitesse de
transit du bol alimentaire
Mécanisme actif = nécessite la traversée de deux membranes biologiques
grâce aux canaux calciques. Dans le cytoplasme, le Ca est pris en charge par
une protéine : la Calbindine
o La vitamine D intervient sur l’absorption du Ca2+ en modulant l’expression de la
calbindine (elle augmente la cabindine pour absorber plus de Ca)
o Les oxalates et les phytates diminuent l’absorption du Ca2+
o Les acides minéraux (phosphates, carbonates…) sont plus facilement absorbés.
Le calcium des produits laitiers est plus facilement absorbé que le calcium
provenant des végétaux.
- Élimination rénale du calcium :
o Seul le Ca ionisé est filtré par le glomérule
o 20 à 60% du Ca est réabsorbé par le tube proximal
o 20 à 25% est réabsorbé par la branche ascendante
o Ajustement fin au niveau du tube distal = action d’agent de régulation (PTH).

3 Régulation hormonale de la calcémie
- La parathormone :
o Synthétisée par la glande parathyroïde
o Sécrétée sous forme de pré-pro-PTH = protéine de 115 AA
o Elle se fait retirer 25AA : obtention de la Pro-PTH
o La PTH-intact (forme active = celle à doser) sera clivée en fragment actif (35AA) et
en fragment inactif (50AA)
o La parathormone sera sécrétée sous l’influence des sécrétions de calcium ; il existe
donc des récepteurs au calcium, sensibles à l’hypocalcémie.
o Rôle de la PTH :
La concentration du Ca extracellulaire module directement la sécrétion de
PTH
Puissant effet hypercalcémiant
Stimule la libération du Ca à partir de l’os
Stimule la réabsorption intestinale du Ca par un effet indirect sur la synthèse
de la vitamine D
Stimule la réabsorption rénale de Ca
Diminue la réabsorption du phosphore
o La PTH est une hormone hypercalcémiante et hypophosphorémiante.
- La vitamine D :
o Produite à partir du 7-déhydrocholestérol
o 2DHC > cholécalcitriol / vitamine D3 > calcidiol > calcitriol
o Rôle de la vitamine D :
Stimule l’absorption du Ca au niveau intestinal (hypercalcémiante)
Favorise la minéralisation osseuse par le maintien des concentrations en Ca et
en pH des liquides extracellulaires
À forte concentration, augmente la résorption osseuse
Inhibe la synthèse du pré-pro-PTH (rétrocontrôle négatif)
o La vitamine D est une hormone hypercalcémiante et hyperphosphatémiante.

- Autres hormones :
o Calcitonine = synthétisée par la thyroïde, hypocalcémiante
o Hormones de croissance = augmentent l’absorption du Ca
o Glucocorticoïdes = ostéolytiques
o Œstrogènes = augmentent l’absorption du Ca
4 Métabolisme du phosphore et sa régulation
- 85% dans le tissu osseux, sous forme de cristaux d’hydroxyapatite
- Dans le plasma, il existe sous forme organique (phospholipides, esters phosphoriques) et
sous forme minérale
- Le phosphore plasmatique ne représente qu’un dixième du phosphore sanguin, la plus
grande partie (9/10e étant contenue dans les globules rouges)
- Valeur physiologique = 0,8 à 1,45 mmol/L
- La phosphorémie varie plus que la calcémie (la phosphorémie étant très dépendante des
apports alimentaires)
- Les échanges de phosphore dans l’organisme :
o Il y a plus de phosphore dans les aliments que de calcium.
o Sur 1400mg ingérés, 900mg vont être absorbés
o Au niveau du rein, le phosphore est filtré par le glomérule, et la majeure partie va
être réabsorbée au niveau tubulaire
o Le phosphore étant très présent dans l’alimentation, le surplus doit être éliminé
(régulation par la PTH).

o L’absorption se fait par voie passive ou active.
- Régulation de la phosphorémie :
o FGF 23 = hormone hypophosphatémiante
Sécrétée par les ostéocytes
Diminue la capacité de réabsorption de phosphate par le rein
Diminue la synthèse de calcitriol et donc diminue l’absorption intestinale du
phosphore
o Régulation par la PTH
Diminue la réabsorption rénale du phosphore
5 Principaux mécanismes d’exploration du métabolisme phospho-calcique
- Bilan de base :
o Calcémie
o Phosphatémie
o Calciurie des 24h = pour savoir s’il y a une fuite rénale de calcium
o PTH = renseigne sur la bonne ou mauvaise régulation de la calcémie
o Vitamine D
- La calcémie :
o Devrait être mesurée à jeun (avant absorption de laitage surtout).
o En raison de la liaison entre le Ca et les protéines, le Ca total va varier dans le même
sens que le taux de protéine, d’où l’existence de nombreuses formules de correction.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
1
/
19
100%