d1-ue4-vandroux-dyskaliemies_et_dysmagnesemies-30-09-16-word

1/9
UE4 : Rein et Voies urinaires
Vandroux
Date : 30/09/2016 Plage Horaire : 16h15-18h15
Promo : D1 2015/2016
Ronéïste : Enseignant : Vandroux
LEPETIT Clément
Dyskaliémies et dysmagnésémie
I. Introduction
II. Hyperkaliémie
1. Hyperkaliémie par acidose
2. Hyperkaliémie par réduction de l’excrétion rénale
3. Présentation clinique
4. Traitement
III. Hypokaliémie
1. Transfert transcellulaire
2. Déplétion potassique
3. Présentation clinique
4. Principe du traitement
IV. Magnésémie
Tout ce qui est en italique correspond aux explications orales de Vandroux

2
I. . Introduction
Le potassium est le principal électrolyte intracellulaire.
Le sodium est le principal ion extracellulaire.
Un adulte de 70 kg comporte environ 3500 mEq de potassium dont moins de 70 mEq (<2%) sont dans le
secteur extracellulaire.
Cette différence de répartition est due à la pompe membranaire Na/K ATPase* qui fait entrer le potassium
dans la cellule et maintient un gradient transmembranaire de l’ordre de 30/1.
On a 30 Fois plus de potassium à l’intérieur de la cellule qu’à l’extérieur.
Pompe NA/K ATPase* : fait entrer le potassium dans la cellule, et sortir le sodium vers l’extérieur.
Cette prépondérance intracellulaire explique que la kaliémie reflète peu les réserves corporelles de
potassium. Le dosage de la kaliémie correspond à la kaliémie extracellulaire.
- Plus on a de potassium, plus la kaliémie va augmenter, et ce assez facilement : quand un phénomène
hyperkaliémique continue, on peut observer des aggravations assez rapides et donc la survenue de
troubles du rythme qui peut être assez rapide.
- Moins on a de potassium, moins on va voir la diminution sur notre ionogramme.
Ainsi, l'hyperkaliémie est un élément de gravité (troubles du rythme, etc...), mais l'hypokaliémie est aussi
dangereuse car on n'est pas renseigné sur l'ampleur du déficit.
La répartition inégale du potassium entre secteur intra et extra-cellulaire explique pourquoi la relation entre
potassium corporel total et kaliémie n’est pas linéaire.
En cas de déplétion potassique, la variation de la kaliémie est moindre que celle due à une surcharge; le
potassium intracellulaire peut compenser en partie le déficit extracellulaire.
II. Hyperkaliémie
• La concentration plasmatique de K dépasse 5,5 mmol/l.
• Risque vital, traitement d’urgence, on a un risque de mort subite rapide.
• Deux mécanismes:
o passage transcellulaire vers le milieu extracellulaire ou
o réduction de l’excrétion rénale, dû à un trop plein de potassium.

3/9
• A part : apport massif: erreur de prescription, transfusions massives (il se peut que certaines hématies
soient hémolysées, du coup le K+ est à l’extérieur), euthanasie, empoisonnement...
(Parenthèse joyeuse 2014 : Dans les 60’s, l'euthanasie se faisait en injectant une forte dose de potassium
pour entraîner un arrêt du coeur létal. Ce n'était pas une mort bien tolérée.)
• Une kaliurie élevée évoque un passage transcellulaire (Pas d'IR, diurèse conservée).
• Une kaliurie basse évoque une réduction de l’excrétion rénale (IR).
◼︎ Fausse hyperkaliémie (assez fréquente) : 2 circonstances :
• Hémolyse lors de la ponction veineuse (garrot): Parfois couleur rosé du sérum par libération de l’Hb, Il
faut alors contrôler l’hyperkaliémie
Si la pose du garrot est trop longue, il se produit de l’hémolyse et donc, on a un taux de potassium plus
élevé.
Il y a 3 solutions à cela :
− Prise de sang rapide
− Ponction sans garrot
− Prise de sang artérielle
• Hyperleucocytose élevée (>50 000) ou hyperthrombocytémie (>1M) par relargage durant la coagulation;
faire kaliémie sur tube sec et sur tube hépariné.
A cause d’un trop grand nombre de cellules dans le prélèvement.
◼︎ Passage transcellulaire :
Quand le potassium qui se trouve dans la cellule peut-il se retrouver dans le milieu extracellulaire ?
Plusieurs circonstances peuvent induire un relargage de K vers le secteur extracellulaire :
• Les nécroses musculaires (rhabdomyolyse) et syndrome de lyse (par exemple, les chimiothérapies lors des
leucémies vont détruire les globules blancs malades.): libération directe par lyse cellulaire (possible lors de
chimiothérapie), la plus fréquente
Ex : Lors d'un tremblement de terre et que quelqu'un est bloqué, il y a rhabdomyolyse : les tissus sont
comprimés pendant un certain temps et sont abîmés. Du coup, quand on le dégage des gravats, il risque de
mourir d'une hyperkaliémie résultant de l'éclatement des cellules. C'est pour cela que quand on sauve
quelqu'un de cette situation, on le perfuse avant de retirer le « garrot » pour pouvoir lui administrer un
traitement rapidement s’il y a une hyperkaliémie.
• L’insulinopénie: l’insuline favorise le passage intracellulaire de K+ dans le foie et les muscles.
• L’acidose, (Voir cours sur l’acidose)
[Ronéo de l'année 2014 :
2 fonctionnements possibles :
− Plus important au niveau extracellulaire : l’acidose va avoir tendance à faire sortir le potassium de la
cellule
− Hyperkaliémie de l’acidose est expliquée par la compétition qui a lieu au niveau de la réabsorption et
de l’électronégativité.
• L’intoxication digitalique (inhibent la Na+/K+ ATPase et provoquent donc une augmentation de la force de
contraction musculaire cardiaque): altération de la pompe Na/K/ATPase qui retient le potassium à l’intérieur
de la cellule.

4
Quand on utilise un traitement digitalique (+ utilisé avant que maintenant), il faut alors toujours s’assurer
que la kaliémie est normale.
1. Hyperkaliémie par acidose
Elle augmente l’échange potassium-hydrogène à travers la membrane cellulaire et diminue l’excrétion
rénale de K par un phénomène de compétition avec les protons.
• L’acidose respiratoire a des effets minimes, l’acidose métabolique augmente plus la kaliémie car le rein
aura du mal à l'excréter; mais l’acidose lactique et l’acidocétose induisent un passage transcellulaire
moindre que les acidoses minérales (donc le K+ au niveau de l'urine sera moindre).
• Contrairement aux autres hyperkaliémies par passage transmembranaire, la kaliurie n’est pas forcément
élevée ! /!\QCM/!\
2. Hyperkaliémie par réduction de l’excrétion rénale
Plusieurs circonstances :
• Insuffisance rénale: le débit de filtration glomérulaire est alors < à 10 ml/min, il y a une oligo – anurie
(cause la plus fréquente).
• Insuffisance surrénale: déficience en minéralo-corticoïde, en particulier l’aldostérone :
hypoaldostéronisme et donc augmentation de la kaliémie.
• Causes médicamenteuses: IEC, diurétiques épargneurs de K (ils empêchent de K+ de sortir, donc ils
l'augmentent), AINS, héparine (inhibition de la synthèse de l’aldostérone).
3. Présentation clinique :
• Faiblesse neuromusculaire: parfois jusqu’à la paralysie flasque.
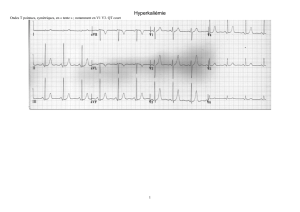
• Trouble de conduction cardiaque (+important): les modifications ECG surviennent à partir de 6 mmol/l.
Précocement, c’est l’apparition d’une onde T ample, grande, étroite, en particulier en V2-V4. L’aspect
étroit de la base de T est plus spécifique de l’hyperkaliémie que la hauteur de T. Puis allongement de PR,
disparition des ondes P, allongement de QRS, fibrillation ventriculaire, asystolie
[Ronéo de l'année 2014 : Dans le cas d’insuffisants rénaux chroniques, entre deux dialyses le temps passe.
C’est à dire que le jour de sa première dialyse son taux de K+ est minimal, puis durant les 48H qui le sépare
de la 2ème dialyse ce taux va augmenter. Il sera donc hyperkaliémique, mais son organisme est habitué. Il
pourra donc monter à des taux beaucoup plus hauts que le patient par exemple qui se retrouve
hyperkaliémique suite à une transfusion massive.]

5/9
• 1ère ligne : ECG normal
Erreur schéma : placer la 3ème ligne avant la 2nde
• 3ème ligne : augmentation de l’onde T qui devient très pointue et de plus en plus haute : Signe
d'alerte et ionogramme à réaliser en urgence !
• 2ème ligne : apparition de troubles de conductions, soit ventriculaires, soit de Bloc Auriculo
Ventriculaire (= BAV, l'onde P est plus loin que l'onde QRS).
- BAV 1 : l'espace entre P et QRS augmente.
- BAV 2: l'onde P disparaît 1 fois sur 2
- BAV3 : Onde P qui apparaît régulièrement et une onde QRS qui apparaît de manière désordonnée.
Il n'y a plus de coordination entre les oreillettes et les ventricules.
• 4ème ligne : les troubles de conduction sont de plus en plus importants et il y a une inefficacité
mécanique circulatoire.
Il va falloir reconnaître l’ECG par rapport à une hyperkaliémie :
Hyperkaliémie => trouble de conduction
Hypokaliémie => trouble de l’excitabilité
On peut faire un diagnostic d’hyperkaliémie sur un ECG.
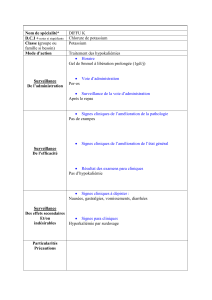
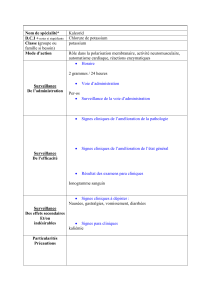
4. Traitement :
L'antidote des troubles du rythme et de l'hyperkaliémie est le Calcium : on doit l'injecter dès que l'on voit
des modifications ECG. Si on ne voit pas de modifications, ça ne sert à rien d'en injecter.
Ici :
- les ondes T sont augmentées,
- on peut voir un BAV de 1re
degré
- un élargissement des QRS.
Les effets de l'hypo ou de
l'hyperkaliémie sont visibles sur
toutes les dérivations, car elles
ont des effets sur toutes les
parties du coeur ! Mais on les
voit surtout sur les dérivations
latérales et en D2.
 6
6
 7
7
 8
8
 9
9
1
/
9
100%