D1_-_UE9_-_Dubus_-_Parathyroides_podcast_4_0

UE9 – Hormonologie, Reproduction
Dr Dubus
Date : Année 2013-2014 Plage horaire : Podcast 04
Promo : DCEM1 Enseignant : Dr Dubus
Ronéiste :
PAYET Lisa
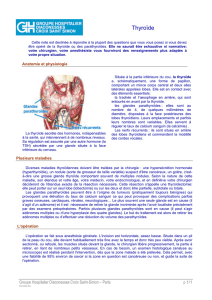
Les glandes parathyroïdes
I/ Introduction
II/ Histologie
III/ Action de la parathormone
IV/ Pathologies
1) Hyperparathyroïdie
2) Hypoparathyroïdie

I/ Introduction
Les parathyroïdes sont de petites glandes situées en arrière des lobes thyroïdiens droit et gauche, aux pôles
supérieur et inférieur.
Chez un sujet classique, on va distinguer 4 glandes de 130mg chacune, et mesurant 5x3x2 mm. Elles sont donc
parfois difficiles à localiser en macroscopie.
Il y a des variations inter-individuelles : les parathyroïdes peuvent ainsi se trouver à l’extérieur ou à l’intérieur
de la capsule thyroïdienne, voire parfois même à l’intérieur de la thyroïde. Il y aussi de très fréquentes variations
de nombre : 4 est la moyenne, mais on peut avoir entre 2 et 12 glandes parathyroïdes.
Embryologie :
On a une double origine de ces glandes parathyroïdes, l’endoblaste étant le tissu d’origine. Les parathyroïdes
supérieures dérivent de la 4ème poche endoblastique alors que les inférieures vont dériver de la 3ème poche
endoblastique.
II/ Histologie
Les parathyroïdes sont entourées par une fine capsule de tissu conjonctif dense non orienté, qui va envoyer des
travées intra-glandulaires au niveau desquelles vont circuler les gros vaisseaux sanguins destinés aux
parathyroïdes.

En dehors des travées, le stroma est extrêmement fin, et composé essentiellement de fibres de réticuline, avec
quelques fibroblastes et des capillaires sanguins fenestrés. Ce fin stroma conjonctif va servir de support aux
cellules épithéliales glandulaires regroupées en cordons et séparées du tissu conjonctif par l’intermédiaire d’une
lame basale qui va entourer ces différents cordons cellulaires.
On retrouve dans les parathyroïdes 2 types cellulaires d’origine épithéliales: les cellules principales et les
cellules oxyphiles. De plus, progressivement avec l’âge, on va avoir un remplacement du tissu endocrine par des
adipocytes, qui vont se développer à partir de précurseurs présents au niveau du stroma. Ils sont quasi absents chez
l’enfant et vont représenter plus de la moitié du volume des glandes parathyroïdes chez un adulte de 40-50 ans.
Sur les coupes ci-dessous, les adipocytes sont représentés par la lettre A.
Les cellules principales :
Ce sont les cellules majoritaires dans une glande parathyroïde normale. Elles sont de petite taille, polygonales,
avec un noyau vésiculeux. Elles sont organisées en cordon, avec des vaisseaux sanguins à proximité, et ont une
architecture endocrine avec un cytoplasme faiblement acidophile. En ME, on peut y retrouver des grains de
sécrétion contenant la parathormone. Ci-dessus, il s’agit des cellules désignées par des flèches (à gauche) et par la
lettre P (au milieu et à droite).
Les cellules oxyphiles :
Elles sont volumineuses (elles font 2x la taille d’une cellule principale), et apparaissent très acidophiles en
coloration standard HES. En ME, on peut voir de nombreuses mitochondries. Leur fonction est totalement
inconnue ; elles pourraient correspondre à une forme de dégénération des cellules principales, du fait de leur
nombre qui augmente avec l’âge et du fait qu’elles ne produisent pas d’hormones. Sur les coupes ci-dessus, elles
sont représentées par la lettre O.
III/ Action de la parathormone
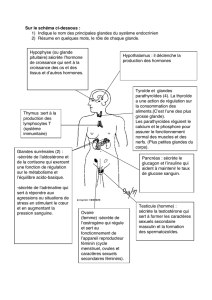
La PTH agit sur le métabolisme phospho-calcique.
1) Elle a une action hypercalcémiante, opposée à celle de la calcitonine :
- Elle stimule la dégradation osseuse en activant les ostéoclastes, ce qui augmente la résorption osseuse et donc
provoque la libération de Ca dans le sang. Il y a un rétrocontrôle négatif et l’hypercalcémie entraîne la diminution
de la production de PTH au niveau des glandes parathyroïdes.
- Egalement, on a une action périphérique avec une augmentation de la synthèse de la vit D, ce qui favorise
l’absorption digestive de Ca.
- Enfin, on a aussi une augmentation de la réabsorption de Ca grâce à cette PTH au niveau du tube contourné
distal du rein.
2) La PTH a aussi une action hypophosphatémiante, essentiellement localisée au niveau du tube contourné
proximal du rein où la PTH va diminuer la réabsorption de phosphate et augmenter l’excrétion urinaire.

IV/ Pathologies
1) Hyperparathyroïdie
L’hyperparathyroïdie se traduit par une hypercalcémie et une hypophosphatémie.
Il existe des hyperparathyroïdies primitives. Elles touchent plus souvent la femme que l’homme, et de manière
générale le sujet âgé. Elles sont liées le plus souvent à une ou plusieurs proliférations autonomes des cellules
épithéliales de la parathyroïde qui vont porter le nom d’adénome.
- Dans la majorité (80%) des cas, il s’agit d’adénomes parathyroïdiens isolés.
- Dans 15% des cas, il existe plusieurs lésions au niveau de plusieurs glandes parathyroïdes.
- Et dans moins de 5% des cas, il s’agit d’une prolifération maligne : un carcinome de la parathyroïde.
Il y a aussi des hyperparathyroïdies secondaires : liées à une anomalie du Ca circulant, en particulier avec un
tableau d’insuffisance rénale, d’ostéomalacie (insuffisance de fixation du Ca sur les os) ou de malabsorption liée à
une pathologie intestinale.
2) Hypoparathyroïdie
On a le tableau inverse : une hypocalcémie et une élévation de la phosphatémie.
Dans certains cas, on a des anomalies hypoparathyroïdiennes primitives, soit une agénésie, soit une hypoplasie
des parathyroïdes, soit des pathologies auto-immunes.
Mais le plus souvent, ce sont des hypoparathyroïdies secondaires à la chirurgie. Ainsi, une thyroïdectomie
entraîne avec elle les parathyroïdes et donc une chute de la PTH. Il peut aussi s’agir d’une hypoparathyroïdie post-
1
/
4
100%