Nouvelle avancée pour le diagnostic et le traitement de l`œil sec

Nouvelle avancée pour le diagnostic et le
traitement de l’œil sec : « Lipiview® &
Lipiflow®»
La sécheresse oculaire est un motif récurrent de consultation dans notre quotidien et constitue le plus souvent une
des raisons d’intolérance de port de lentilles chez les patients demandeurs de chirurgie réfractive. Au-delà du
traitement apporté, le diagnostic de l’œil sec reste une étape clé. Les tests traditionnels comportent des limites sur
lesquelles certains industriels se sont appuyés pour mettre au point des dispositifs plus sophistiqués qui se basent
sur des technologies de dernière génération. Les système Lipiview ®et Lipiflow® en sont d’excellents exemples.
Outre le dispositif de diagnostic Lipiview®, la société TearScience ®(Etats-Unis, North Carolina) offre un dispositif de
traitement Lipiflow ®selon un protocole précis et méthodique. Les résultats diagnostiques et thérapeutiques sont
trèsprometteurs.
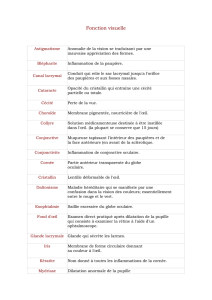
La sécheresse oculaire
La sécheresse oculaire est définie par « l’International Dry Eye Workshop » (DEWS, 2007) comme une
« maladie multifactorielle des larmes et de la surface oculaire . Elle provoque une instabilité du film
lacrymal pouvant entraîner des lésions de la surface oculaire. Elle est accompagnée d’une augmentation
de l’osmolarité (concentration en solutés) du film lacrymal et d’une inflammation de la surface oculaire ».
La sécheresse oculaire se manifeste sur le plan fonctionnel par une sensation de corps étranger, de
brûlures, de picotements, d’irritation, de troubles de la vision, de fatigue oculaire, de photophobie avec
souvent un larmoiement réflexe paradoxal. La sécheresse oculaire peut devenir très douloureuse et être
un vrai handicap. L’œil sec reste la première cause d’intolérance aux lentilles de contact et 50% des
patients porteurs de lentilles de contact déclarent avoir les yeux secs alors que cette prévalence n’est que
de 20% chez les non-porteurs de lentilles.
La prévalence de l’œil sec serait de 9 % chez les patients après 40 ans et de 15% après 65 ans. Le
pourcentage de patients traités augmente en raison du vieillissement de la population. La prévalence de
cette pathologie augmente avec l’âge. Elle est de plus en plus fréquente.
Composition du film lacrymal : quelques rappels
Le film lacrymal, dans son état naturel ou basal (non stimulé), est transparent, incolore, a un volume
d’environ 7 µl et une épaisseur de 7 µm. La structure est composée d’une couche lipidique superficielle qui
lubrifie et prévient l’évaporation, d’une phase intermédiaire aqueuse plus épaisse qui nourrit et protège la
cornée et d’une couche mucinique adjacente au glycocalyx, qui protège l’épithélium cornéen hydrophobe en
permettant aux larmes d’adhérer à la surface oculaire.

Etiologies de la sécheresse oculaire
Le rapport de 2007 du DEWS établit que l’œil sec est une maladie multifactorielle pouvant être classée en
deux groupes étiologiques principaux : l’œil sec par déficience de la fraction aqueuse et l’œil sec par
évaporation (déficit de la couche mucinique ou anomalie de la composante lipidique).
L’œil sec par déficience aqueuse comprend tant le syndrome de Sjögren que les causes non-Sjögren de
dysfonctionnement des glandes lacrymales (atteinte neurologique, cause médicamenteuse, obsctruction
de l’évacuation du canal de la glande lacrymale..).
L’œil sec par évaporation est divisé en causes intrinsèques et extrinsèques, les facteurs intrinsèques
incluant un dysfonctionnement des glandes de Meibomius (MGD), les anomalies des paupières, les
troubles de l’occlusion palpébrale et les insuffisances du clignement, tandis que les facteurs extrinsèques
comprennent le port de lentilles de contact, les affections de la surface oculaire au premier rang desquels
se place l’allergie ainsi que l’instillation de certains collyres.
L’œil sec par déficience aqueuse survient lorsque les glandes lacrymales principales ou accessoires sont
altérées. L’œil sec par évaporation, quant à lui, survient lorsque les glandes de Meibomius sont
défectueuses, lorsque la surface oculaire est irrégulière, lorsque la structure des paupières est anormale ou
lorsque des lentilles de contact sont portées. Les lentilles de contact induisent la sécheresse oculaire par la
perturbation de la couche lipidique, l’amincissement du film lacrymal, le dessèchement cornéen suite à la
déshydratation de la lentille, le changement de structure des paupières et/ou une altération du
clignement. Toutes les lentilles de contact perturbent plus ou moins la structure du film lacrymal. Les
patients ayant une surface oculaire et un film lacrymal sains avant l’adaptation de lentilles de contact
peuvent supporter cette perturbation, mais les personnes ayant un système lacrymal fragile sont plus
enclines à signaler une sensation d’œil sec lors du port de lentilles de contact.
Les yeux secs par déficience aqueuse et les yeux secs par évaporation peuvent coexister, mais il est
important d’établir la cause la plus probable par un contrôle approfondi, afin de traiter le plus efficacement
possible la sécheresse oculaire.
Evaluation en pratique clinique
L’évaluation objective du film lacrymal et de la surface oculaire peut être subdivisée en quatre secteurs
principaux. Lors d’un examen approfondi de l’œil sec, il est important d’évaluer les quatre secteurs, en
effectuant au moins un test par secteur.
Qualité du film lacrymal
Tant pour l’œil sec par déficience aqueuse que pour l’œil sec par évaporation, la stabilité du film
lacrymal est réduite tandis que son osmolarité est augmentée. Des tests de stabilité non invasifs
effectués sans toucher le film lacrymal ni la surface oculaire, sont effectués à l’aide des mires de
certains instruments ophtalmiques. Ces mires sont reflétées dans le film lacrymal. Le laps de temps
entre un clignement et le premier signe de déformation ou bris des mires, le patient ne clignant pas,
correspond au temps d’amincissement du film lacrymal. Un test à la fluorescéine permet également
d’analyser la stabilité du film lacrymal . On considère en général que la limite entre un œil sain et un œil
sec est indiquée par un temps d’amincissement du film lacrymal supérieur à 20 secondes pour un test
non invasif. et supérieur à 10 secondes pour un test B.U.T. traditionnel à la fluorescéine.
Quantité lacrymale
Une quantité significative d’information au sujet de la quantité lacrymale peut être simplement obtenue
en observant la hauteur des prismes lacrymaux inférieurs et supérieurs au moyen d’un biomicroscope à

lampe à fente. Une hauteur inférieure à 0,2 mm indique une quantité de liquide lacrymal réduite.
L’observation du profil du prisme lacrymal est également très utile. Un prisme lacrymal régulier est plus
souvent observé dans un oeil sain, tandis qu’un prisme avec un bord dentelé est souvent associé à de la
sécheresse oculaire
Evaluation des paupières, des cils et de la couche lipidique
L’observation du clignement et un examen approfondi à la lampe à fente des paupières et des cils
peuvent indiquer des anomalies associées à un œil sec par évaporation. On recherchera
particulièrement des signes de blépharite, une inflammation du bord libre des paupières un
épaississement ou une irrégularité de la paupière, une éventuelle malposition des paupières
(entropion). La fréquence et la qualité du clignement doit être noté de même que la texture et la
quantité de la sécrétion méibomienne à la compression des glandes.
Surface oculaire
L’hyperémie de la conjonctive bulbaire et palpébrale doit être recherchée.
L’approche Tear Science : Une nouvelle approche diagnostique et thérapeutique
L’approche diagnostique recherche surtout un dysfonctionnement des glandes de Meibomius
responsable d’un déficit de la couche lipidique des larmes. De nombreuses et différentes anomalies des
glandes de Meibomius, dans lesquelles l’obstruction des glandes peut être partielle ou totale, sont
regroupées sous le terme de « DGM ». Il semble pourtant que la forme la plus fréquente de DGM soit
celle où les signes cliniques d’inflammation et autres soient absents sauf si l’on utilise des techniques
spéciales d’examen. Pour différencier cette forme plus discrète de pathologie, un nouveau terme est
utilisé : « non obvious meibomian gland dysfonction ou NOMGD », précurseur de la forme plus grave de
la maladie appelée « obvious meibomian gland dysfonction (OMGD) ».
L’approche diagnostique comprend 3 étapes
a. Un questionnaire Patient (SPEED : Standard Patient Evaluation of Eye Dryness) décrivant la
symptomatologie ressentie (Sécheresse, sensation de grains de sable ou démangeaison, sensation de
douleur, Sensation de brûlure ou de larmoiement, fatigue oculaire) , sa fréquence, sa sévérité. Le score
maximum pouvant être obtenu est de 28. Les catégories sont définies ainsi :
SPEED = 0 pas de symptômes
SPEED entre 1 et 9 symptômes légers à modérés
SPEED ≥ 10 Symptômes sévères
b. L’analyse de la qualité du film lacrymal basée sur l’interférométrie de surface oculaire : le LipiView®. ( fig
2 a)C’est un appareil d’imagerie ophtalmique qui capture, archive et stocke des images numériques
d’observations du film lacrymal. Il s’agit d’un examen non invasif qui peut être réalisé en moins de 5
minutes. L’épaisseur du film lacrymal peut être observée distinctement sous la forme d’une gamme de
couleurs qui se reflètent lorsqu’une source de lumière est dirigée sur la surface antérieure de l’œil. Cet
examen permet l’estimation de l’épaisseur de la couche lipidique et sa qualité grâce à l’observation de
sa trame des lipides en éclairage spéculaire. (fig 2b-c) Cet appareil utilise l’interférométrie avancée pour
capturer des images du film lacrymal et en mesurer l’épaisseur de la couche lipidique. Fig 3

Fig 2a Lipiview® Dispositif d’acquisition
Fig 2b Lipiview® Visualisation de la couche lipidique
Fig 2c Lipiview® Visualisation colorimétrique de la couche lipidique

Fig 3 Comparaison entre un film lipidique d’épaisseur normale à gauche et insuffisante à droite
L’examen étant dynamique et l’analyse se faisant par vidéo l’étirement du film lacrymal sur la surface
cornéenne après chaque clignement est également analysé.
Cet appareil a enfin l’avantage de pouvoir de restituer image par image le film du clignement palpébral.
Le rythme normal du clignement doit être régulier, environ un clignement toutes les cinq à six secondes
(ou dix à douze clignements par minute). Des clignements incomplets sont souvent observés chez les
porteurs de lentilles de contact. Lorsque la couche lipidique est anormale ou invisible, le taux
d’évaporation du film lacrymal augmente d’un facteur quatre. Les patients ayant une couche lipidique
plus mince doivent cligner plus fréquemment pour renouveler le film lipidique et ainsi prévenir d'un
dessèchement cornéen.
c. L’évaluation de la sécrétion des glandes de Meibomius (MGE : Meibomius glands evaluation) complète
le diagnostic. Cette étape a été standardisée grâce à l’utilisation d’un nouvel instrument qui permet
d’appliquer une pression constante au niveau du bord libre en regard de 5 glandes Meibomiennes.
L’expression des glandes est ainsi analysée en nasal, au centre et en temporal de chaque paupière
inférieure. (Fig 4 ) La sécrétion Meibomienne est normalement fluide et transparente. Selon la sévérité
du dysfonctionnement des glandes de Meibomius elle peut être fluide graisseuse, légèrement trouble
ou opaque, épaisse, semi-solide (texture de dentifrice) ou cireuse témoignant d’un blocage complet.
 6
6
 7
7
 8
8
1
/
8
100%