B) Aide médicalisée à la procréation 1) Suivi de grossesse et

Progressivement, une ébauche de placenta, le trophoblaste, se met en place:
• il assure la nutrition de l’embryon.
• il sécrète aussi une hormone, l’hCG, analogue structural de la LH, qui stimule le maintien du corps jaune et donc
la production de progestérone, indispensable au maintien de la muqueuse utérine.
L'absence de règles et la présence d’hCG dans les urines ou le sang (détectée dans les tests de grossesse) signalent
le début de la grossesse.
A partir de la 13° semaine de grossesse, c’est le placenta qui sécrète directement la progestérone.
Chez l’espèce humaine comme chez tous les mammifères placentaires, le développement de l’embryon a lieu entièrement
dans les voies génitales femelles, ce qui conduit à la naissance d’un jeune : on parle de viviparité.
B) Aide médicalisée à la procréation
1) Suivi de grossesse et détection d’anomalies
• Exercice 1 « Le suivi de la grossesse et l’évaluation des risques ».
Pendant toute la grossesse, la femme et son embryon sont médicalement surveillés grâce à différents moyens
d’investigation (analyses sanguines, échographies et, si des doutes apparaissent, amniocentèse ou choriocentèse).
Dans le cas de la détection d’une anomalie grave, les médecins peuvent proposer une IVG thérapeutique.
2) Infertilité et procréation médicalement assistée
• Exercice 2 : « Infertilité et procréation médicalement assistée »
La stérilité affecte environ 15% des couples.
Les principales causes de stérilité sont:
• chez l’homme: des anomalies dans le nombre des spermatozoïdes, leur mobilité ou leur capacité à la fécondation.
• chez la femme: troubles de l’ovulation ou obstruction des trompes ou …
Différentes techniques de procréation médicalement assistée peuvent apporter des solutions :
• la FIVETE (fécondation in vitro et transfert d’embryon) nécessite un traitement hormonal stimulant l’ovaire pour
déclencher la production de plusieurs ovocytes, que l’on prélève. La fécondation est alors réalisée « in vitro » et
l’embryon est réimplanté 48 heures plus tard dans l’utérus maternel.
Le premier « bébé éprouvette » (Louise
Brown) est né en Angleterre en 1978.
• l’ICSI consiste en l’injection du noyau d’un spermatozoïde dans le cytoplasme de l’ovocyte (ICSI = Intra
Cytoplasmic Sperm Injection).
C) Le contrôle des naissances
TP6 : « pilules contraceptives et méthode contragestive »
La régulation des naissances est nécessaire à l’échelle d’un couple (venue au monde d’un enfant
seulement lorsque le couple se considère capable de l’élever) comme à l’échelle d’une population (utilité de
limiter l’expansion démographique).
On distingue 2 types de méthodes:
• contraceptives (contre la conception) visant à empêcher la fécondation ou la nidation
• contragestives visant à interrompre une gestation…
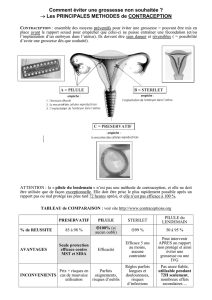
1) La contraception hormonale
Administration orale d’hormones ovariennes de synthèse.

• La pilule combinée ou œstroprogestative : association d’œstrogènes et progestérone qui agissent par
rétrocontrôle négatif sur le complexe hypothalamo - hypophysaire, inhibant la production de LH et de FSH, ce
qui bloque l’évolution du follicule ovarien et donc empêche l’ovulation.
Cette pilule est « la méthode de choix » chez les femmes jeunes, mais elle est contre-indiquée dans les cas suivants :
hypertension, coronarite, troubles du rythme cardiaque, diabète, femme tabagique au-delà de 35 ans.
Ces médicaments sont administrés 21 jours par cycle, en commençant par le 1° jour des règles, puis on intercale une
pause de 7 jours entre deux plaquettes … moment durant lequel survient l’hémorragie de privation.
Cette pilule peut être minidosée ou normodosée.
• La pilule progestative : constituée seulement d’un progestatif. Elle n’empêche pas l’ovulation mais
augmente la viscosité de la glaire cervicale empêchant ainsi le passage des spermatozoïdes, et agit également
sur la muqueuse utérine, provoquant son hypertrophie, ce qui la rend impropre à la nidation.
Ces pilules sont prescrites en cas d'excès de cholestérol, problèmes vasculaires, femmes qui allaitent, intolérance aux
oestrogènes. Leur efficacité est moins grande que les pilules combinées. Elles doivent être prises à heures fixes
.
Toute levée de l’inhibition hypophysaire, par chute du taux hormonal en l’absence de prise de pilule, provoque une reprise
du cycle ovarien et peut conduire à une ovulation. Dans ce cas, la prise de pilule est poursuivie mais doit être
accompagnée d’un autre moyen de contraception jusqu’aux règles suivantes…
Il existe maintenant une possibilité d’implantation sous-cutanée de ce contraceptif progestatif, pour une durée de trois à
cinq ans.
La contraception hormonale masculine est encore à l'état de recherche..
2) Les moyens contraceptifs non hormonaux
Le plus répandu est le préservatif masculin, très efficace lorsqu’il est correctement utilisé (efficacité de 3 à 15 %), et
qui présente l’avantage de préserver des maladies sexuellement transmissibles dont le SIDA.
Des méthodes anciennement utilisées, fondées sur la connaissance de la phase du cycle (exemple : détermination de
l’ovulation par l’évolution de la température), ne constituent pas des moyens sûrs de contraception…
Pour les femmes ayant déjà eu un enfant, le stérilet posé dans l’utérus est un moyen généralement efficace et peu
contraignant de contraception. Ces dispositifs intra-utérins sont considérés comme moyens de contraception, bien qu’ils
ne s’opposent pas à la conception mais le plus souvent à l’implantation de l’embryon.
3) Des méthodes d’urgence après le rapport sexuel
En absence de contraception, on peut avoir recours à certains moyens « d’urgence » après un rapport sexuel :
a) La pilule du lendemain
Connue commercialement sous le nom de «
Norlevo
», elle constitue une contraception hormonale d’urgence à prendre
au plus tard dans les 72 heures qui suivent le rapport sexuel non protégé. Elle doit cependant rester d’usage exceptionnel
en raison de la forte dose de progestatifs qu’elle représente.
Cette pilule entraîne un déséquilibre hormonal brutal qui, selon le moment du cycle, empêche l’ovulation, la fécondation
et (ou) la nidation
(contraction péristaltique ascendante des muscles circulaires des trompes et perturbation du
développement de l’endomètre utérin)
..
b) Le RU 486 : une méthode contragestive
Le RU 486 est une molécule dont la structure ressemble à celle de la progestérone (c’est un analogue structural de la
progestérone). Le RU 486 peut donc prendre la place de la progestérone sur ses récepteurs, qui se trouvent ainsi
bloqués. Pour les cellules de la muqueuse utérine … c’est « comme si » le taux de progestérone chutait : l'endomètre se
détruit entraînant les règles et donc l'expulsion de l'embryon.
L'administration orale du RU 486 est autorisée en France dans le cadre d'une IVG pendant les 8 1ères semaines de
grossesse.
1
/
2
100%