Anatomie du 14 avril

1
Anatomie du 14 avril
Position topographique en coupe sagittale.
La prostate est au centre du pelvis sous la vessie, est traversé par l’urètre prostatique.
Au dessus de la prostate se trouve la cavité de la vessie qui a une forme d’entonnoir
lorsqu’elle est pleine et le muscle du sphincter lisse qui repose sur le bord supérieur de la
prostate. La prostate ici est représenté en réplétion avec le dôme de la vessie qui est la seule
surface recouverte par le péritoine qui forme un diverticule en arrière de la vessie = le cul de
sac recto vésical qui vient au contact des vésicules séminales. Vers le haut et en avant la
vessie se prolonge par le canal de l’ouraque (jusqu’à l’ombilic) et juste en superficie de celui
ci se trouve le fascia ombilico prévésical. Le plan fibreux suivant est le fascia transversalis qui
double sur leur face interne les muscles de la paroi de l’abdomen et entre ces deux fascias se
trouvent l’espace de Retzius qui est composé de tissu cellulo graisseux avec de nombreuses
veines qui tapissent la face antérieur de vessie. Dans un plan plus superficielle ce sont les 2
muscles droits de l’abdomen qui se réunissent sur la ligne blanche avasculaire verticale sur la
paroi de l’abdomen. La vessie est maintenu en avant par deux ligaments pubo vésicaux. Sur sa
face inférieur la prostate est en contact avec le plancher du périné qui reste toujours efficace
chez l’homme avec juste au dessus le sphincter strié de l’urètre. Inséré sur le plancher périnéal
viennent 2 muscles : le muscle ischio caverneux en avant et le bulbo spongieux en arrière 2
muscles situés de part et d’autres du prolongement urétral avec dorsalement pour la
constitution de la verge 2 corps caverneux (qui ont 2 racines) dans le prolongement du muscle
ischio caverneux et qui sont maintenus par un ligament suspenseur (équivalent du suspenseur
du clitoris) alors qu’au dessous le muscle bulbo spongieux se prolonge par le corps spongieux,
chacun de ces éléments étant pour les corps caverneux au dessus de l’urètre, pour le corps
spongieux au dessous de l’urètre. Dorsalement la prostate est isolé du compartiment digestif
par le fascia de Denonvillier qui réunit le cul de sac recto vésical avec le noyau fibreux central
du périné. En arrière il y a le canal anal avec le sphincter strié anal.
-Voies d’abord de la prostate : Antérieur : pour la chirurgie de l’adénome de la prostate.
Passer entre les muscles droits, ouvrir le fascia transversalis, descendre dans l’espace de
Retzius et d’atteindre entre les ligaments pubo vésicaux la face antérieur de la prostate / la
jonction entre vessie et prostate. On peut travailler dans la prostate en remontant en endoscope
dans l’urètre.
Coupe frontale de la moitié droite de la cavité pelvienne.
La prostate est central traversé par l’urètre prostatique avec au dessus le sphincter lisse, la
cavité de la vessie avec sa paroi et juste au dessus du sphincter lisse le trigone vésical avec
oestium droit et gauche. De part et d’autre de la prostate comme de la vessie se trouve les
lames SRGP (qui constituent le fascia pelvien viscéral) dans lesquelles se trouvent inclues le
plexus hypogastrique inférieur et juste au dessus de celles ci se trouve le passage de l’artère
ombilicale qui est sous le péritoine dans l’espace pelvi sous péritonéal.
Le plan suivant est le fascia pelvien pariétal avec le muscle élévateur de l’anus qui forme une
diagonal et qui isole latéralement la fosse ischio rectale qui contient +++ de la graisse. Dans
l’angle inférieur de cette fosse passe ce canal fibreux inextensible sous lequel il y a des
vaisseaux : artère, veine et nerf pudendaux.
Le bec de la prostate (partie inférieur) est entouré par le sphincter strié au niveau de l’urètre et
ce sphincter est réunit à la paroi latérale du pelvis par le muscle transverse du périné qui
forme le plancher périnéal.
L’urètre prostatique se prolonge par l’urètre spongieux avec sur la face caudale de l’urètre le
corps spongieux et en arrière le muscle bulbo spongieux alors que sur sa face supérieur et
ventrale repose 2 corps caverneux (un droit un gauche) associés chacun à un muscle ischio
caverneux.

2
TESTICULE ET SCROTUM
-Gonades masculines.
-Paires et symétriques (mais généralement le gauche descend plus bas que le droit).
-C’est le site de la spermatogenèse = production des spermatozoïdes.
-Les gonades masculines sont à l’extérieur du pelvis pour une raison thermique : pour une
situation optimale de la spermatogenèse la température doit être < 2° par rapport à la T
corporelle (35°).
-Testicule est fragile donc il lui faut une protection avec plusieurs plans tissulaires, protection
assuré par son enveloppe nommée le scrotum.
Coupe frontale des testicules contenu chacun dans leur enveloppe scrotale
A l’état trophique normal le testicule mesure 3cm de hauteur sur 2cm de largeur. C’est une
forme ovoïde avec des enveloppes assez épaisse parce qui si on trace la flèche entre le pole
inférieur et l’enveloppe au niveau de l’équateur de la forme ovoïde, elle mesure 3cm.
Le testicule pèse 18g soit 20mL.
Chacun est coiffé par un épididyme = canal collecteur des spermatozoïdes qui est représenté
en coupe frontale sur la droite alors que l’épididyme est en totalité à gauche. La première
partie est sur le sommet de la glande puis se déroule sur la face postérieur de la glande pour
ensuite revenir et remonter médialement et en arrière pour former le conduit déférent. A la
jonction entre testicule et l’épididyme il y a toujours un sillon perceptible à la palpation. Le
conduit déférent a un trajet ascendant qui remonte dans le scrotum pour ensuite traverser le
canal inguinal donc aller dans la cavité pelvienne et rejoindre sous le péritoine la prostate.
Chaque testicule est solidement fixé au fond du scrotum par le ligament (reliquat
embryonnaire) Gubernaculum. Si celui ci est déficient, détendu on s’expose à une trop grande
mobilité de la glande dans son enveloppe d’où une torsion du testicule néfaste.
La glande est recouverte sur une partie de sa surface par un fragment de cavité isolée
provenant du péritoine donc une membrane séreuse qui s’appelle la vaginale testiculaire avec
un feuillet viscéral et un feuillet pariétal. Cette vaginale coiffe partiellement l’épididyme, elle
recouvre toute la surface latérale de la glande, la face inférieur et ne revient qu’en partie sur la
face médiale. La vaginale peut faire l’objet d’un épanchement liquidien plus ou moins
important : c’est une hydrocèle. Les 2 scrotums sont séparés par une cloison médiane = raphé
médian.
Coupe frontale représentant la constitution de la glande droite interne.
La surface testiculaire est recouverte d’une capsule conjonctive = l’albuginée qui est blanc,
nacré, lisse, capsule qui est épaisse et solide mais qui a ses limites de solidité en cas de
traumatisme et provoquer une fracture du testicule. Le testicule est recouvert par ses 2
feuillets isolés indépendant de péritoine avec un plan viscéral, un plan pariétal. L’espace entre
les 2 est normalement virtuel. L’albuginée envoi des cloisons qui forment des cloisons
radiaires qui ont toutes une orientation vers le centre et qui isole ainsi la pulpe testiculaire
avec des tubes séminifères c’est donc là que la production de spermatozoïdes est réalisé. La
pulpe testiculaire, les tubes séminifères se rejoignent au niveau du rété testis qui est un réseau
labyrinthique central dans la glande, réseau complexe et ses cavités vont se résoudre sous
forme des tubes droits au nombre de quelques dizaines sur la longueur de l’épididyme et qui
rejoignent ce canal collecteur qu’est l’épididyme qui mesure 6 cm et qui entoure une partie de
la glande.
Médialement par rapport à l’épididyme arrivent les vaisseaux (artère et veine) : c’est le hile du
testicule, c’est une zone vulnérable sur le plan vasculaire puisque c’est là que peut survenir un
défaut de vascularisation de la glande.

3
Représentation en supérieur d’une coupe transversale de la paroi de l’abdomen alors
qu’il se prolonge pour toute la portion inférieur par une coupe frontale du scrotum droit
Le testicule est au centre du scrotum avec ses 18g. Il est coiffé par l’épididyme qui se
prolonge par le conduit déférent
Provenant du péritoine pariétal, dans la migration de la gonade elle entraîne un canal vagino
péritonéal qui persiste sous forme du ligament péritonéo vaginal. Normalement c’est un
ligament atrophié avec la membrane vaginale et la cavité virtuelle vaginale qui est
indépendante. Néanmoins ce ligament peut rester un canal plus ou moins distendu et l’orifice
inguinal peut être plus ou moins distendu et permettre la migration de viscères digestifs dans
la scrotum, ainsi on peut avoir des hernies avec des anses grêles ou du colon sigmoïde. Voilà
pour l’enveloppe au contact de la glande.
La glande est maintenu dans la partie inférieur de la bourse (scrotum) par le gubernaculum.
Le 2ème plan est le fascia tranversalis qui est entre muscle et péritoine et qui donne un premier
plan fibreux : le fascia spermatique interne qui entoure le conduit déférent et le ligament
péritonéo vaginal et qui soulève un repli au niveau de l’artère épigastrique inférieur qui est
une artère de la paroi ventrale de l’abdomen.
Ensuite arrive les plans musculaires avec deux muscles droits et médialement le tendon
conjoint dans la partie inféro médiale de l’abdomen c’est la réunion du muscle oblique interne
et du transverse. Ce tendon conjoint va envoyer des fibres musculaires qui vont sur la face
médiale et qui constituent le muscle crémaster médiale qui se termine sur le fascia
spermatique interne.
Sur la face latérale on a l’équivalent avec l’oblique interne qui envoi des fibres musculaires
dans le scrotum, fibres musculaires qui constituent le muscle crémaster externe qui se termine
sur le fascia spermatique interne. Ces 2 muscles se contractent de façon réflexe : le réflexe
crémastérien (externe +++) : ascension du testicule et scrotum et c’est une protection
thermique car le froid contracte les crémasters et ça rapproche les testicules de l’abdomen
donc réchauffement.
Le plan suivant est fibreux à partir du fascia superficialis qui forme le fascia spermatique
externe (le plus superficiel) qui se prolonge sur la ligne médiane par le Raphé médian qui
sépare gauche droite.
Dans le plan sous cutané il y a un muscle possier qui dépends donc de la peau : c’est le
muscle Dartos qui se contracte de façon réflexe pour raison thermique (froid) et qui donne
l’aspect plissé du scrotum.
C’est donc une série de plans musculaires, fibreux, péritonéaux pour atteindre la glande
testiculaire.
Vascularisation du testicule : vue latérale.
Le testicule est coiffé par l’épididyme. L’épididyme a une tête puis le corps puis la queue, la
tête étant plus dilatée que le corps. Après quoi, l’épididyme qui a collecté les tubes droits se
poursuit par le conduit déférent qui remonte dans le scrotum jusqu’à l’orifice inguinal et qui
constitue avec les vaisseaux le cordon spermatique qui est palpable et repérable à travers la
peau. La vascularisation artérielle provient de 3 vaisseaux :
- L’artère spermatique : est l’artère gonadique qui a son origine sur l’aorte abdominale en
face ventrale dessous les artères rénales. Cette artère a un long trajet dans le rétro péritoine,
elle traverse ensuite l’orifice inguinal, elle est accompagnée de plusieurs veines spermatiques,
le tout est contenu dans le fascia spermatique interne et au contact de l’épididyme l’artère va
donner une artère épididymaire antérieur, l’équivalent plus grêle en artère épididymère
postérieur et enfin une artère testiculaire qui parcourt la surface de la glande et qui donne les
vaisseaux perforants sur son trajet pour vasculariser la pulpe testiculaire.

4
- L’artère défférentielle : est satellite et accolé au conduit déférent, elle provient de l’artère
vésiculo défférentielle qui est une branche de l’artère iliaque interne et elle donne ce petit
vaisseaux qui accompagne le conduit déférent sur toute sa longueur et qui vient s’anastomoser
avec l’artère épididymaire postérieur.
- L’artère funiculaire (artère du cordon) provient de l’artère épigastrique inférieur donc
branche de la paroi de l’abdomen, elle est en dehors du fascia spermatique et le tout forme un
système anastomotique à la jonction entre épididyme et le conduit déférent entre ces 3
origines artérielles.
-Remarques : la glande est en partie mobile dans le scrotum. Elle est maintenu par le
gubernaculum sur son pole inférieur mais dans un mouvement mal contrôlé le testicule peut
faire une torsion sur lui même : en conséquence il y a une torsion des vaisseaux dans la fascia
spermatique interne donc défaut de vascularisation et il en résulte une ischémie de la glande
parce que l’artère funiculaire n’a pas un débit suffisant pour pallier au déficit des deux autres
et l’ischémie est irréversible au delà de 6 heures. Traitement chirurgical.
Normalement le testicule est au fond du scrotum, si le gubernaculum est trop long le testicule
a tendance à remonter sous l’effet des muscles crémasters : on parle de testicule ascenseur et
le traitement est chirurgical : il faut refixer le testicule au fond du scrotum par une
intervention chirurgicale.
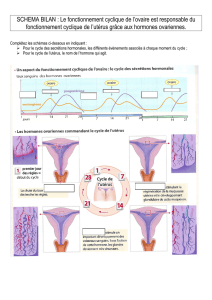
Utérus, trompes et ovaires
Ces éléments sont variables au cours de la vie.
L’utérus est un muscle creux entre vessie et rectum, qui va être le siège de la nidation de l’œuf
fécondé. C’est dans l’utérus que se déroule la grossesse avec cette nutrition indispensable par
le placenta. L’utérus permet par sa contraction l’expulsion au moment de l’accouchement et il
y a une préparation cyclique de la muqueuse = endomètre pour admettre la nidation. Cette
utérus montera des différences entre les personnes nullipares et les personnes multipares (qui
ont eu des grossesses).
Utérus de face
Le col de l’utérus est le plus bas situé, il est perforé d’un orifice central : l’exocol et l’utérus
mesure pour la portion cervical, pour le col 20 à 25mm de hauteur. Ensuite il y a une courte
portion en dehors de l’état gravidique qu’on ‘appel l’isthme utérin qui en dehors de la
gestation mesure seulement 5mm mais c’est au dépends de l’isthme que se fait principalement
le développement utérin lors de la grossesse, c’est lui qui a une plasticité importante. La ligne
en pointillé montre la césarienne, c’est sur l’isthme utérin qu’on ouvre l’utérus
tranversalement.
Enfin le corps de l’utérus s’évase latéralement, il est plus large et mesure 25mm comme le
col. Un utérus n’est pas très grand en dehors de la gestation mais mesurera 40cm en fin de
gestation.
Il y a une face ventrale ou inférieur, une face dorsale ou supérieur et deux faces latérales.
A l’opposé il y a le fond utérin convexe et l’utérus se prolonge par 2 cornes utérines qui sont
latérales, qui se prolongent par la trompe de petit diamètre et sur la corne utérine s’implante
aussi le ligament rond (droite et gauche). La trompe se termine par un pavillon découpé par
des franges, pavillon qui est perméable par un oestium péritonéale puisqu’il s’ouvre dans la
cavité péritonéale et il coiffe en partie seulement l’ovaire. L’utérus est partiellement recouvert
de péritoine : au niveau des trompes, des cornes, sur la face inférieur et sur la face supérieur
mais pas sur les faces latérales et sur le col.
L’ovaire est relié à l’utérus par un ligament utéro ovarien qui stabilise la glande.

5
Face latérale gauche de l’utérus
Vers l’avant à l’état normal il y a le fond de l’utérus convexe. Puis se développe le corps
utérin qui est couché sur la face supérieure de vessie et le corps fait un angle avec le col : le
col est en partie intra pelvien en partie intra vaginale et entre les 2 se trouve cette portion
limitée en dehors de la grossesse : l’isthme utérin. Le corps est pratiquement horizontale alors
que le col est oblique en bas et en arrière avec un angle de 140° entre le corps et le col utérin.
A l’état normal il y a donc une antéversion utérine : l’utérus est basculé vers l’avant et repose
sur la paroi supérieur de vessie. A partir des cornes utérines se développement le ligament
rond à orientation plutôt antérieur, c’est sur la face latérale de la corne que va se trouver
l’ovaire, ovaire qui est réunit à l’utérus par le ligament utéro ovarien et réunit au pavillon par
le ligament tubo ovarien.
Coupe frontale
La cavité endo utérine est modeste car ne contient que 2/3 mL à forme triangulaire avec une
paroi développée épaisse = le myomètre qui est du muscle lisse (contraction involontaire) et
qui est doublé soit de séreuse (péritoine) soit sur les faces latérales du fascia pelviens
viscérale : les lames SRGP. En face interne le myomètre est doublé par une muqueuse :
l’endomètre qui a sa desquamation cyclique, la cavité utérine se prolonge au niveau des
cornes utérines droite et gauche qui deviennent les cavités des trompes et pour cela il y a un
oestium utérin (orifice) ou oestium utérinum qui va jusqu’au pavillon au niveau de l’oestium
péritonéal. C’est ce tunnel que vont emprunter les spermatozoïdes, les ovocytes pour aller se
rencontrer. La partie cervicale : le col de l’utérus est une portion bien différenciée avec une
partie intra vaginale, une autre extra vaginale mais endo pelvienne avec un premier segment
d’orifice interne qui est l’endocol = limite du canal cervical avec la cavité utérine proprement
dite. La cavité rectiligne au niveau du col est strié, elle est marqué par l’arbre de vie qui est
une rampe à spermatozoïdes : c’est là qu’ils montent pour aller dans la cavité utérine mais
auparavant ils ont du franchir l’exocol visible en surface, qui est une portion vulnérable de
jonction entre 2 types de muqueuses : c’est là que se fait la jonction entre la muqueuse
glandulaire de l’endomètre et la muqueuse pavimenteuse vaginale et il peut y avoir conflit
entre ces 2 muqueuses et formation d’un cancer du col de l’utérus (fréquent). Au dessous il y
a la cavité vaginale proprement dite avec sa muqueuse qui se poursuit sur la partie du col qui
est endo vaginal. Toute la portion qui entoure le col de l’utérus forme des CDS avec le CDS
latérale de la cavité vaginale.
L’aspect du col de l’utérus : examiné en colposcopie (avec spéculum) soit au toucher
vaginale
-Nullipare : l’exocol est punctiforme et la consistante du col est ferme et au TV il a un contact
cartilagineux ferme.
-Multiforme : contact mou et l’exocol a été déchiré lors de l’accouchement et forme ainsi une
lèvre supérieur, une inférieure qui se prolongent par une incisure latérale
Orientation de l’utérus par rapport aux replies qu’il forme vis à vis du péritoine et de
la cavité vaginale.
L’utérus est en antéversion : fond utérin vers l’avant. Le corps de l’utérus repose en grande
partie sur la vessie avec entre les deux un diverticule de péritoine qui est le cul de sac vésico
utérin. A l’opposé il y a un diverticule de péritoine en situation dorsale : c’est le cul de sac de
Douglas ou cul de sac recto vaginale.
Vis à vis du col de l’utérus il y a un cul de sac antérieur dans la cavité vaginale et un cul de
sac postérieur. C’est le postérieur qui est le plus développé et qui est utilisé en chirurgie
lorsqu’il y a une collection intra péritonéale (appendicite qui tourne mal par exemple) qui
 6
6
 7
7
 8
8
 9
9
1
/
9
100%