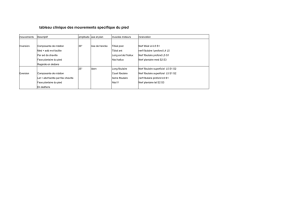
Le NERF FIBULAIRE COMMUN

Le NERF FIBULAIRE COMMUN.
C’est la paralysie la plus fréquente du MI. C’est un nerf très fragile, très superficiel au niveau de la tête (du col) de la
fibula. Sa lésion est fréquente lors des fractures de la fibula mais également lors des fractures du cotyle qui peuvent
être suivies de luxation de la TF qui va provoquer un étirement des racines (ce nerf est très élastique).
I. Anatomie.
- origine au niveau des branches terminales du nerf sciatique, il naît des branches du tronc postérieur lombo sacré et
des deux premières branches sacrées L4, L5, S1 et S2 (plutôt L5 et S1).
- Il apparaît à 4 travers de doigts au dessus de l’interligne articulaire du genou et se divise principalement au
sommet supérieur du losange du creux poplité.
- C’est un nerf mixte qui a deux branches terminales : nerf fibulaire superficiel et nerf fibulaire profond.
- Le nerf fibulaire superficiel est le nerf de la loge latérale de la jambe et il va innerver la peau du dos du pied.
- Le nerf fibulaire profond (TA) innerve les muscles de la loge antérieure de la jambe et il va innerver le dos de la
partie latérale de l’hallux et le dos de la partie médiale du 2ième orteil.
Origine – trajet – terminaison :
- origine du nerf au niveau du sommet du losange poplité.
- Son trajet est relativement court, il est satellite du biceps fémoral, se dirige vers le col de la fibula, passe entre
les 3 chefs d’insertion du long fibulaire et c’est à ce moment qu’il va se diviser en ses deux branches terminales.
Rapports :
- dans la fosse poplitée :
BF qui se situe latéralement par rapport à lui.
Le nerf va croiser la face postérieure des muscles plantaire et le chef latéral du gastrocnémien.
En dedans, il y a le nerf tibial et les vaisseaux poplités.
- au niveau de la jambe :
avec le col de la fibula
traverse le SIM postérieur pour passer de la loge postérieure à la loge latérale.
Passe entre les 3 chefs d’insertion du long fibulaire.
Distribution :
- branches collatérales :
le rameau communicant fibulaire : qui se dirige vers le nerf cutané sural médial et qui tous les 2 vont former
le nerf sural qui va se diviser vers la malléole latérale et chemine sur le bord latéral du pied et le 5ième orteil.
Le nerf cutané sural latéral : près du rameau communicant fibulaire, il descend sur le gastrocnémien latéral et
traverse le fascia pour devenir superficiel. Il va innerver la peau de la face postéro latérale du genou et de la
jambe.
Rameau articulaire pour l’articulation TFS.
Nerf articulaire récurrent du genou, cutané pour la peau de la partie latérale du genou.
- branches terminales :
nerf fibulaire superficiel (musculo cutané) : c’est le nerf de la loge latérale de la jambe sur le plan moteur et
de la partie latérale du pied sur le plan sensitif avec un trajet superficiel.
Il apparaît à la terminaison du nerf fibulaire commun, c'est-à-dire entre les 3 chefs d’insertion du long
fibulaire.
Il descend contre la face latérale de la fibula dans la loge latérale de la jambe, il devient sous cutané
au 1/3 inférieur de la jambe en perforant le fascia.
Au cours de son trajet, il va donner des collatérales :
o Musculaire pour le court et le long fibulaires.
o Sensitives cutanées pour la peau de la partie inférieure de la face antéro latérale de la
jambe.
Il va également donner 2 branches terminales :
o Le nerf cutané dorsal médial qui va donner des rameaux sensitifs pour la peau de la partie
médiale du dos du pied. Il donne aussi le nerf digital dorsal médial de l’hallux et le nerf digital
dorsal commun du 2ième espace inter digital.
o Le nerf cutané dorsal latéral qui va donner les nerfs digitaux dorsaux communes du 3ième et
4ième espaces inter digitaux qui vont se diviser en deux pour donner le nerf digital latéral du
4ième et le nerf digital médial du 5ième.
Nerf fibulaire profond (tibial antérieur) : c’est la nerf moteur de la loge antérieure de la jambe (releveurs du
pied). Il est satellite de l’artère tibiale antérieure sur l’essentiel de son trajet et parcourt le dos du pied en

innervant les muscles du dos du pied. Son territoire nerveux sensitif est très limité au niveau de la partie
latérale de l’hallux et médiale du 2ième orteil au niveau dorsal.
Il prend son origine au niveau des insertions du muscle long fibulaire puis il descend dans la loge
antérieure de la jambe pour se diriger vers la face dorsale du pied.
Au niveau de la cheville, il passe sous le rétinaculum des extenseurs en situation profonde, parcourt la
face dorsale du pied et va se diviser en deux branches terminales :
o La branche médiale : branche sensitive qui va donner les branches digitales dorsales latérale
de l’hallux et médiale du 2ième orteil.
o La branche latérale : est une branche musculaire motrice destinée aux muscles du dos du
pied : court extenseur de l’hallux et des orteils.
o Il va également donner des rameaux articulaires pour l’articulation TC, tarso métatarsienne
et MP.
Rapports :
o au niveau de la jambe :
il suit l’artère tibiale antérieure.
Membrane inter osseuse en arrière.
Les muscles de la loge antérieure en avant.
o au niveau de la cheville :
tendons LEHa et LEO.
Artère dorsale du pied.
Rétinaculum des extenseurs qui le recouvre.
Territoire :
o Moteur : loge antérieure de la jambe + dos du pied (CEO et Ha).
o Sensitif : face dorsale des 2 premiers orteils limitant le 1ier espace inter digital.
Schéma de l’Ombredanne :
La voûte plantaire va être aplatie par le long extenseur des orteils quand il est stabilisé par les interosseux. Elle est
aplatie par le TA quand il est stabilisé par le CEO et Ha. Elle est aplatie par la contraction du TS et elle est aplatie par le
poids du corps.
La voûte plantaire est creusée par le TP, les muscles intrinsèques, le LFO et les muscles fibulaires.
Lors d’une atteinte du SPE, il n’existe pas ce creusement actif de la voûte plantaire et à la longue, les ligaments du pied
vont se distendre et la voûte va s’effondrer.
Une atteinte nerveuse qui va entraîner une paralysie du log fibulaire va diminuer les 3 arches plantaires. Quand atteinte
du court fibulaire, seule l’arche externe sera touchée.
Sémiologie :
- lors d’une paralysie totale du NFC, il y a un déficit moteur des muscles des loges antérieure et latérale de la
jambe : TA, LEO, LEHa, les fibulaires (long et court), le CEO et Ha. Il en résulte un déficit de a flexion dorsale du
pied et une extension des orteils.
- Au niveau sensitif, il y a un déficit au niveau de la face externe du genou et de la jambe, de la face postérieure de
la jambe, le région malléolaire externe, la face externe et postérieure du talon, la face dorsale du pied, le 1ier
espace inter digital.
- Au niveau neuro végétatif, il a un rôle très peu important.
- L’atteinte totale du NFC a lieu quand l’atteinte du nerf s’est faite en amont du col de la fibula.
Rôles dans la marche :
- de 0 à 15% : attaque du talon :
antérieur :
la régulation sagittale du talon est assurée par les muscles antérieurs.

La pose du pied sur le sol est faite par un travail excentrique dynamique des muscles antérieurs :
amortissement du pas.
Les fibulaires :
Assurent la régulation frontale en contre balançant l’action du TA.
Maintiennent l’angle du pas vers l’extérieur.
- de 15 à 40% :
les fibulaires : ils vont être stabilisateurs dans l’équilibre frontal, action frénatrice dans la translation du
bassin et ils sont aidés par le TP. Lors du passage du pas, le point fixe est au sol, les fibulaires vont freiner
latéralement le déplacement du corps et vont maintenir le 1ier rayon du pied.
- de 40 à 50% : lorsque le talon se décolle :
le triceps : il va entraîner l’arrière pied en ADD et supination : cette action sera contre balancée par les
muscles fibulaires.
- de 50 à 60% : action minime sauf de l’extenseur commun des orteils (donne la longueur du pas).
- De 60 à 75% :
Les muscles antérieurs : ils vont travailler en dynamique concentrique (au moins coté à 3). Le LEO et LEHa
vont se contracter un peu avant mais moins fort que le TA pour freiner l’attaque du talon, pour relever le pied
lors du passage du pas et le décollement des orteils.
II. Etiologies et différents niveaux lésionnels.
C’est une des paralysies les plus fréquentes :
- lors des fractures du col de la fibula ou des fractures du cotyle avec une luxation associée (50%).
- Plaies au niveau du creux poplité.
- Entorse du LLE (relativement rare).
- Compression plâtrée ou par attelle ou mauvais placement de personne dans le coma.
- Genu varum prolongé qui peut donner une compression de ce nerf prolongée.
Formes cliniques :
Il peut y avoir des paralysies partielles lors d’atteinte en aval du col de la fibula ou de ces branches de division.
- paralysie en aval du col de la fibula :
déficit moteur : à la paralysie totale.
Déficit sensitifs uniquement sur le dos du pied et le 1ier espace inter digital.
- paralysie au niveau du NFP :
déficit moteur au niveau de la FD du pied (TA).
Déficit d’extension des orteils (LEO, LEHa + CEO et Ha).
Déficit du mouvement d’adduction et RM du pied.
Lors de la flexion dorsale, on a automatiquement une ABD et RL du pied.
Déficit sensitif localisé au 1ier espace interdigital.
Il y a uniquement une atteinte sensitive lors d’une compression de ce nerf sur le dos du pied (=chaussure trop
serrée).
- paralysie du NFS :
déficit moteur des muscles fibulaires, éversion du pied.
Déficit sensitif limité au dos du pied.
Complications :
- en cas de paralysie du NFC : rétraction des muscles du mollet.
- En cas de paralysie isolée soit du NFS soit du NFP, il y aura une déformation du pied soit en valgus, soit en varus.

III. Bilan.
Interrogatoire :
- âge, profession.
- Situation du handicap.
Douleur :
- disesthésies très rares.
- Très peu de douleur car le NFC très peu de contingent neuro végétatif, souvent au niveau du tarse.
Inspection :
- attitude vicieuse : quand le sujet est assis en bord de table, le pied du côté atteint est en varus équin. Si le sujet
est à genoux sur une chaise, il y a une ascension du talon avec une ouverture de l’angle jambe / pied par traction du
triceps. Quand el sujet est debout, le pied est plat avec un effondrement des arches.
- Saillies osseuses : crête tibiale du côté atteint avec une amyotrophie de la loge antéro externe.
- Pas de saillies tendineuses : sur le dos du pied.
- Œdème, état de la peau : en général, il y a très peu de troubles trophiques et s’il y en a, c’est à cause de la
diminution de la marche donc une diminution du retour veineux.
- Tendance à transférer : le poids du corps du côté sain.
Palpation :
- pas ou peu de troubles trophiques.
Sensitif :
- diminution ou anesthésie au niveau du cou de pied et du 1ier espace inter métatarsien et au niveau de la face externe
du genou et de la jambe (plutôt hypoesthésie car chevauchement avec le nerf tibial).
Bilan articulaire :
- bilan de la mobilité passive et active : au goniomètre pour l’articulation tibio tarsienne, genou fléchi et genou tendu.
- Regarder les autres articulations du pied.
- Mobilité de la TFS et de la TFI.
- Glissements des os du pied et en particulier de l’articulation sub talaire.
Bilan musculaire :
- au niveau du tonus résiduel : extensibilité et passivité augmentées.
- Hypo extensibilité par rétraction des muscles TP, TS et fléchisseurs des orteils.
- Testing précis de tous les muscles touchés, innervés par le NFC : TA, LEO, LEHa, LF, CF, CEO et Ha préciser le
stade de la récupération.
Bilan fonctionnel :
- connaître la vie personnelle du patient.
- En position assise, on lui demande de battre la mesure avec son pied, il ne peut pas.
- Debout, en appui bipodal, il ne peut pas se mettre sur talon même sur le bord interne du pied paralysé.
- Lorsque la paralysie est bilatérale : lorsqu’on pousse d’avant en arrière, il aura tendance à tomber en arrière.
- En unipodal du côté atteint : position difficile.
- Difficulté à se mettre sur la pointe du pied : pas de stabilité latérale de la cheville car absence des fibulaires et
TA.
Analyse de la marche :
- pas d’attaque du talon et la pointe du pied touche le sol en 1ier : claquement du pied.
- Généralement, le genou reste en extension lors de l’appui unipodal.
- Steppage : augmentation de la flexion de hanche et de genou.
- Si le sujet a déjà un équin, le tibia est oblique vers l’arrière donc le haut du corps est oblique vers l’avant donc
marche en salutation.
- RL de hanche exagérée pour ouvrir l’angle du pas.
- Quand le pied est à plat au sol : il y a une diminution de cette phase donc esquive de l’appui.

IV. Prise en charge.
1. Prise en charge précoce.
Le but est de maintenir l’appareil ostéo articulaire dans le meilleur état en attendant la repousse.
Troubles trophiques :
- on conseille la déclive avec une surélévation de 15 cm des pieds du lit (40% du retour sera alors assuré par la
déclive).
- Si l’œdème est veineux, on fera un massage à visée circulatoire : Perreira Santos.
- Si l’œdème est lymphatique, on peut réaliser du DLM.
- On peut également réaliser un étirement de la voûte plantaire.
- On peut faire des manœuvres stimulantes au niveau des muscles paralysés.
- Electrothérapie éventuelle qui va limiter l’amyotrophie musculaire : seulement dans le cas d’un neurapraxie.
Orthopédique :
- entretien de la mobilité articulaire et récupération dans le cas de rétraction :
mobilisation passive des articulations de la cheville et du pied :
de la talo crurale avec le genou en flexion et en extension.
mobilisation passive de la sub talaire avec une flexion du genou pour détendre le triceps sural.
Mobilisation en bâillement interne et externe, de Chopart, de Lisfranc, inter métatarsiennes, AMP et
des orteils.
Les mobilisations passives doivent être précises et avec de petits bras de levier.
On peut également entreprendre des postures manuelles si els AA sont déjà limitées avec des petits bras de
levier, ou des postures mécaniques qui vont compléter les postures manuelles.
exemple : pour la talo crurale : on peut réaliser une posture en poulie avec stabilisation latérale de la
cheville.
On peut également le placer sur une table de verticalisation.
- on va également éduquer le patient :
en position assise : on lui demande de placer le pied le plus loin possible sous la chaise.
Au lit, on peut mettre en place un coussin anti équin : on moule une attelle plâtrée postérieure avec mousse + u
abaisse langue au niveau du tendon d’Achille pour qu’elle tienne en place eu lit Arceau.
- auto mobilisation :
le patient est contre un mur (face au mur) et on lui demande de faire une flexion/ extension de la cheville et
du genou position de fente. Plus on recule le membre et plus n va mobiliser l’articulation en FD. Il va en
même temps étirer son TS.
Talonnette sous l’avant pied en progression.
Fente avant gauche si atteinte à droite.
Fentes latérales avec flexion de genou du côté paralysé et transfert du poids du côté atteint.
On place le pied le plus loin possible en arrière.
- récupération des AA :
mobilisation.
Postures manuelles et instrumentales.
Stimulations vibratoires pour garder le schéma moteur (pour la FD, on va stimuler sur le TS).
Contracté relâché : le patient pose le pied sur le thorax du MK, en FD maximale et on lui demande de
repousser et on accentue la FD.
Si la personne est jeune, on peut essayer de la faire marcher avec une planchette longue sous le pied (surtout
qui dépasse sur l’avant pied).
Entretien des muscles sains :
On peut par hasard utiliser un protocole de Hettinger Müller : recherche de la force max en isométrique.
Assurer une fonction complète :
- marche normale.
- Chaussure haute pour maintenir la talo crurale qui va éviter les entorses.
- Strapping éventuel après rééducation.
- Releveurs de Privat et Beulon qui se pose sur la chaussure, il est fait d’une fourche, relève le pied avec un filin
jusqu’à la cheville, attelle avec des élastiques si possible en croisé.
2. Phase de récupération.
C’est la phase de la repousse nerveuse.
Troubles trophiques :
Idem que la phase précédente avec des améliorations.
 6
6
 7
7
1
/
7
100%